Закрытая черепно мозговая травма впервые в истории. Классификация черепно-мозговой травмы

Читайте также
Черепно-мозговой травмы
(А.Н. Коновалов, Л.Б. Лихтерман, А. А. Потапов, 1992)
Вид повреждения
:
очаговое;
диффузное;
сочетанное.
Патогенез
:
первичное поражение;
вторичное поражение.
Тип черепно-мозговой травмы
:
изолированная;
сочетаная;
комбинированная.
Характер черепно-мозговой травмы
:
закрытая;
открытая непроникающая;
открытая проникающая.
Тяжесть черепно-мозговой травмы
:
легкая;
средней тяжести;
тяжелая.
Клиническая форма
:
сотрясение головного мозга;
ушиб головного мозга без сдавления;
ушиб головного мозга со сдавлением;
диффузное аксональное повреждение мозга.
Клиническая фаза
:
компенсация;
субкомпенсация;
умеренной декомпенсации;
грубой декомпенсации;
декомпенсация.
Период черепно-мозговой травмы
:
острый;
промежуточный;
резидуальный;
период стойких остаточных явлений.
Последствия черепно-мозговой травмы
:
вегетативные церебральные дисфункции;
цереброорганические синдромы.
Исход черепно-мозговой травмы
:
хорошее восстановление;
умеренная инвалидизация;
грубая инвалидизация;
вегетативное состояние;
смерть.
разъяснения к классификации
Все черепно-мозговые травмы (ЧМТ) делятся на открытые и закрытые . К закрытым ЧМТ относят такие повреждения, при которых нет сквозного раневого канала между мягкими тканями и костью. Следует учесть, что в ряде работ последних лет, выходящих и ведущих нейрохирургических клиник, закрытыми ЧМТ считают только те, при которых не поврежден апоневроз. Однако при обширных повреждениях мягких тканей, особенно апоневротического шлема, травму следует отнести к открытой. При сохранности твердой мозговой оболочки травма относится к непроникающей . Переломы основания черепа, при которых линия перелома проходит через одну из воздухоносных пазух, относятся к открытым проникающим повреждениям.
Классификация ЗЧМТ (закрытой черепно-мозговой травмы)
В настоящее время наиболее распространенной является классификация, рекомендованная III съездом нейрохирургов и утвержденная МЗ РФ .
Закрытая черепно-мозговая травма
:
сотрясение головного мозга;
ушиб головного мозга без сдавления (1);
ушиб головного мозга со сдавлением (2).
По этой классификации ЗЧМТ является единой нозологической формой . Сотрясение головного мозга как наиболее легкое повреждение, не имеющее макроморфологичесих проявлений, на степени тяжести не делится. Ушибы головного мозга (УГМ) имеют макроморфологический субстрат различной выраженности, что, в основном, обуславливает их тяжесть. Это контузионные, ишемические очаги, субарахноидальное кровоизлияние, гематомы. В зависимости от выраженности анатомических изменений и клинических проявлений ушибы головного мозга, как было рассмотрено в классификации ЗЧМТ, имеют три степени тяжести: ушибы легкой. средней и тяжелой степени.
Кроме того, все травмы условно делятся на
:
легкие травмы
– сотрясение головного мозга и ушиб головного мозга легкой степени;
травмы средней тяжести
– ушиб головного мозга средней степени;
тяжелые травмы
- ушиб головного мозга тяжелой степени и сдавление головного мозга.
В течении ЧМТ выделяют несколько периодов
:
острый период
– в среднем от 1 до 10 недель в зависимости от степени повреждения мозга (в остром периоде пострадавший находится в стационаре)
- для СГМ
средняя продолжительность острого периода 1 (одна) неделя;
- при УГМ легкой степени
– 10-12 дней;
- при УГМ средней степени
– 18-24 дня;
- УГМ тяжелой степени и со сдавлением
имеют более длительный период, зависящий от клинических проявлений;
промежуточный период
– характеризуется развитием компенсаторно-приспособительных процессов:
- для легкой ЧМТ
средняя продолжительность 18-20 дней;
- ушиб средней степени
– 2-3 месяца;
- тяжелая травма
– не менее 3-4 месяцев;
(в этом периоде больной находится под наблюдением невропатолога, получает восстановительное лечение; при хорошем течении может приступить к работе, кроме тяжелого труда работы, не связанной с опасностью для жизни);
резидуальный период
– составляет 6-12 месяцев, при тяжелых УГМ возможно и дольше; длительность периода учитывается при даче экспертных заключений;
период стойких остаточных явлений
– это формирование одного из синдромов последствий ЧМТ (вегетативные церебральные дисфункции, цереброорганические синдромы).
Проблема лечения тяжелой черепно-мозговой травмы (ЧМТ) является актуальной в современной медицине и имеет большое социально-экономическое значение. В Москве за период с 1997 по 2012 год количество пострадавших с ЧМТ увеличилось с 10000 до 15000, в хирургическом лечении нуждаются более 2000 пациентов в год. Основной контингент пострадавших – лица трудоспособного возраста (от 20 до 50 лет). В структуре летальности от всех видов травм 30-50% приходится на ЧМТ. Общая летальность при ЧМТ, включая ЧМТ легкой и средней степени тяжести, составляет 5-10%. При тяжелых формах ЧМТ с наличием внутричерепных гематом, очагов ушиба головного мозга летальность возрастает до 41-85%.
В 20-25% случаев ЧМТ сочетается с повреждениями других органов и систем: опорно-двигательного аппарата, органов грудной и брюшной полостей, позвоночника и спинного мозга. Летальность среди пострадавших с сочетанной травмой при крайне тяжелых множественных повреждениях и массивной кровопотере может достигать 90-100%.
ЧМТ остается одной из главных причин инвалидизации населения. Количество лиц со стойкой нетрудоспособностью в результате перенесенной ЧМТ достигает 25-30%. В связи с этим ЧМТ занимает первое место по наносимому суммарному медико-социальному и экономическому ущербу среди всех видов травм.
Хирургическое лечение ЧМТ является одним из главных направлений научной деятельности отделения нейрохирургии НИИ СП им. Н.В. Склифосовского. Проблемам изучения патогенеза ЧМТ, разработки новых методов диагностики и хирургического лечения, профилактики и лечения осложнений в разные годы были посвящены монографии и большое число статей в научных журналах.
Снижение летальности и улучшение функциональных исходов лечения невозможно достичь без постоянного совершенствования и внедрения в практику работы отделения современных стандартов лечения и реабилитации пострадавших с ЧМТ, новых методов диагностики и нейромониторинга, хирургических технологий. Отделение неотложной нейрохирургии института является одним из ведущим в России методических центров по организации лечения больных с ЧМТ и подготовке специалистов в этой области. Сотрудники отделения участвуют в работе российских и зарубежных съездах и конференциях, обмениваются опытом с коллегами, регулярно проводят семинары, образовательные циклы и мастер-классы, посвященные проблемам лечения ЧМТ.
Основные научные направления изучения ЧМТ в клинике неотложной нейрохирургии НИИСП им. Н.В. Склифосовского включают исследование эпидемиологии, определение особенностей клинического течения черепно-мозговой и сочетано травмы, изучение патофизилогии травмы мозга на основании данных современных средств нейровизуализации (компьютерной и магнитно-резонансной томографии, ультразвуковых методов), биохимических исследований включая специфические маркеры повреждения мозга, анализ механизмов эволюции очагов ушиба головного мозга, совершенствование методов хирургического лечения дислокационного синдрома, посттравматической эпилепсии, осложнений и последствий ЧМТ, прогноз функциональных исходов лечения.
Пациенту о черепно-мозговой травме
В России основными причинами травмы при ЧМТ являются падение с высоты роста (в 70% случаев в алкогольном опьянении) и криминальная травма- около 65 %. На дорожно-транспортные проишествия (ДТП) (водители, пассажиры и пешеходы), падения с высоты и другие причины приходится еще около 20%.
Механизмы травмы в значительной степени различаются у молодых и пожилых пострадавших, а также зависят от времени года. Летом преобладает «криминальная» травма» у молодых пострадавших, зимой травма черепа и мозга чаще регистрируется у пациентов старших возрастных групп и ведущей причиной являются падения с высоты роста. Пик пострадавших в ДТП приходится на январь и сентябрь и отмечается значительный спад в летние месяцы.
Травма мозга чаще возникает в месте приложения травмы, однако в значительном числе повреждения возникают на противоположной стороне черепа в зоне противоудара.
В зависимости от степени тяжести выделяют следующие виды черепно- мозговой травмы:
- легкая: сотрясение головного мозга, ушиб головного мозга легкой степени;
- средней степени тяжести: ушиб головного мозга средней степени тяжести;
- тяжелая: ушиб головного мозга тяжелой степени, острое сдавление головного мозга.
К закрытой ЧМТ относят повреждения, при которых отсутствуют нарушения целостности кожных покровов головы, к открытой – когда имеются раны мягких тканей головы. Проникающей называется черепно-мозговая травма сопровождающаяся повреждением твердой мозговой оболочки, что может сопровождаться истечением спиннномозговой жидкости (ликворрея) или проникновением воздуха в полости черепа. При открытой и особенно проникающей черепно-мозговой травме значительно чаще могут развиваться гнойно-инфекционные осложнения.
По видам повреждений мозга выделяют:
- Сотрясение головного мозга
- Ушиб головного мозга:
- ушиб мозга легкой степени
- ушиб мозга средней степени
- ушиб мозга тяжелой степени
- внутричерепная гематома
- вдавленный перелом
Ушиб головного мозга – при этом виде черепно-мозговой травмы происходит повреждение вещества мозга, чаще с кровоизлиянием. По клиническому течению и выраженности повреждения мозговой ткани ушибы мозга разделяют на ушибы легкой, средней и тяжелой степени.
Ушиб головного мозга легкой степени. Повреждение вещества мозга при данном виде патологии минимально. У 25% пациентов выявляется переломы черепа. Жизненно-важные функции (дыхание, сердечная деятельность) не нарушены. При КТ головного мозга чаще патологических изменений не обнаруживается, однако могут наблюдаться очаги посттравматической ишемии. Неврологическая симптоматика выражена умеренно и регрессирует в срок от 2 до 3 недель.
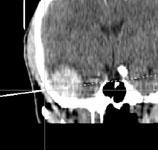
Ушиб головного мозга средней степени тяжести – значительно более тяжелый вид травмы. Возможны нарушения психической деятельности и преходящие расстройства жизненно-важных функций (бради- или тахикардия, повышение артериального давления). Определяется менингеальная и очаговая симптоматика (нарушения зрачковых реакций, парезы конечностей, патологические стопные рефлексы). При ушибе средней степени тяжести при КТ нередко обнаруживают переломы свода и основания черепа, признаки субарахноидального кровоизлияния и небольшие очаговые изменения вещества мозга соответствующие очагу ушиба (рис. 1). В процессе лечения на повторной КТ эти изменения подвергаются обратному развитию.
Рис. 1. КТ головного мозга. Аксиальный срез. Геморрагический ушиб левой височной доли головного мозга.
Ушиб головного мозга тяжелой степени. Мозговое вещество повреждается в значительном объеме. Очаги кровоизлияния могут захватывать несколько долей мозга. Пострадавшие утрачивают сознание на срок от нескольких часов до нескольких недель. Наблюдаются тяжелые нарушения жизненно-важных функций вследствие чего больных госпитализируют в реанимационные отделения. На КТ часто обнаруживают переломы свода и основания черепа, массивное субарахноидальное и внутрижелудочковое кровоизлияние, очаги ушиба мозга большого объема, внутричерепные гематомы (рис. 2).

Рис. 2. КТ головного мозга, аксиальный срез. Ушиб головного мозга тяжелой степени. Очаги ушиба и травматические внутримозговые гематомы в обеих лобных и левой височной долях.
Диффузное аксональное повреждение мозга. К особой форме ушибов мозга относится диффузное аксональное повреждение мозга (ДАП). Наиболее часто ДАП развивается при автомобильных авариях. При диффузном аксональном повреждении мозга происходит повреждение или разрыв длинных отростков нервных клеток- аксонов, нарушение проведения нервного импульса. У пострадавших с диффузным аксональным повреждением имееется первичное повреждение ствола мозга при котором нарушаются витальные функции- дыхание, кровообращение и пациент требует обязательной медикаментозной и аппаратной коррекции. Снижение степени бодрствования является характерным клиническим признаком ДАП и у 25% пострадавших длительность утраты сознания превышает 2 недели. Летальность при диффузном аксональном повреждении мозга очень высока и достигает 80-90%, а у выживших развивается апаллический синдром- т.е функциональное разобщение ствола мозга и больших полушарий. В таком состоянии больные могут находиться в течение длительного времени.
При КТ и МРТ при диффузном аксональном повреждении выявляют отек мозга, на фоне которого обнаруживают мелкие геморрагические очаги в белом веществе полушарий мозга, мозолистом теле, подкорковых и стволовых структурах (рис. 3).

Рис. 3. МРТ головного мозга, коронарный срез. Диффузное аксональное повреждение мозга. На фоне отека мозга в мозолистом теле визуализируются небольшие очаги повышенного МР-сигнала (кровоизлияние).
Сдавление головного мозга происходит за счет скопления крови - образования гематом в полости черепа и уменьшения внутричерепного пространства. Особенностью клинического течения сдавления головного мозга является проявление клинической симптоматики не сразу после травмы а через определенный промежуток времени (так называемый "светлый промежуток", который характеризуется периодом относительно нормального самочувствия).
В зависимости от анатомических взаимоотношений костей черепа и твердой мозговой оболочки выделяют следующие виды травматических внутричерепных гематом:
- эпидуральные гематомы которые локализуются над твердой мозговой оболочкой (рис. 4а);
- субдуральные гематомы – образуются между твердой мозговой оболочкой и веществом мозга, на КТ имеют вид серповидной зоны, нередко распространяющиеся на все полушарие (рис. 4б, 5);
- внутримозговые гематомы – расположены в веществе мозга, на КТ имеют округлую или неправильную форму повышенной плотности (рис. 4в).
 а)
а)
 б)
б)
 в)
в)
Рис. 4. КТ головного мозга, аксиальные срезы: а) эпидуральная гематома; б) субдуральная гематома; в) внутримозговая гематома.

Рис.5. Интраоперационная фотография. Острая субдуральная гематома.
При сдавлении головного мозга происходит ущемление ствола головного мозга в естественно жестких структурах черепа и твердой мозговой оболочки вследствие чего происходит нарушение жизненно важных функций дыхания и кровообращения. Поэтому сдавление головного мозга является показанием к неотложному оперативному вмешательству с целью устранения гематомы, вызывающей компрессию и предотвращения дальнейшего вклинения ствола мозга.
Диагностика ЧМТ
Установление точного диагноза характера повреждений головного мозга и костей свода и основания черепа при ЧМТ имеют первостепенное значение - это предопределяет исход травмы, вероятность возникновения различных осложнений (ликворея, менингит, судорожный синдром и пр.).
В первые часы травмы установить точный диагноз бывает очень сложно, что обусловлено тяжестью состояния пострадавших, сочетанной травмой, часто алкогольным опьянением больных.
Наиболее часто встречающиеся признаки встречающиеся у пациентов с черепно-мозговой травмой:
- утрата сознания
- головная боль
- повреждение (ссадины, раны, кровоподтеки) мягких тканей головы
- выделения жидкости из носа или ушей
- кровоподтеки в заушной области или вокруг глаз (рис. 6).
 а)
а)
 б)
б)
 в)
в)
Рис. 6. Признаки перелома основания черепа: а) искривление лица (парез правого лицевого нерва), лагофтальм; б) параорбитальные гематомы; в) позадиушная гематома.
КТ и МРТ головного мозга в настоящее время являются основными инструментальными методами обследования при ЧМТ. Методом выбора в неотложной нейротравматологии является КТ, которая позволяет в короткие сроки диагностировать вид, количество, локализацию и объем внутричерепных очагов повреждения мозга, определить наличие отека и степень дислокации мозга, оценить состояние желудочковой системы. Следуя разработанному в НИИ скорой помощи им. Н.В. Склифосовского протоколу экстренного обследования, всем пациентам с указанием в анамнезе на травму высокой интенсивности (падение с высоты, дорожно-транспортные происшествия) наряду с КТ головного мозга пациентам одновременно выполняют КТ позвоночника.
При травме лицевого скелета в дополнение к рутинной КТ черепа и головного мозга в НИИ СП в экстренном порядке выполняют спиральную КТ лицевого черепа по разработанному в отделении неотложной нейрохирургии специальному протоколу.
В диагностике черепно-мозговой травмы широкое применение находит метод МРТ который имеет большую чувствительность, чем метод КТ в диагностике очагов ушибов а и ишемии мозга в том числе в стволе мозга, перивентрикулярной зоне, в области задней черепной ямки. МРТ позволяет визуализировать капсулу при хронических гематомах, направление смещений и деформаций мозга при дислокационном синдроме. Как метод выбора МРТ применяют у пострадавших с диффузным аксональным повреждением, травмой задней черепной ямки, подострыми и хроническими внутричерепными гематомами (рис.7).

Рис.7. МРТ у пациента с двусторонними хроническими субдуральными гематомами.
Диффузионно-взвешенная МРТ позволяет провести дифференциальную диагностику вазогенного и цитотоксического отека мозга, а также диагностировать ишемические изменения в первые часы их развития, что является особенно важным в диагностике вторичных посттравматических ишемических повреждений мозга. Важной является возможность МР-диффузии оценивать не только зону глубокого некроза, но зону пенумбры по периферии очага повреждения, где гипоксия еще обратима. Диффузионно-тензорную МРТ применяют для определения состояния проводящих путей головного мозга, что позволяет оценивать степень компрессии и повреждения нервных волокон у пациентов, перенесших острый дислокационный синдром и ДАП. Протонная МР-спектроскопия демонстрирует степень повреждения мозгового вещества, благодаря оценке метаболических процессов в различных зонах мозга, хотя методика до сих пор остается менее востребованной из-за ее длительности и высокой стоимости.
Протонная МР-спектроскопия дает представление о метаболизме отдельных областей мозга, что необходимо в лечении пострадавших с ДАП, ушибами головного мозга и риском их эволюции, а также для оценки степени выраженности вторичных ишемических изменений.
Применение у пациентов с тяжелой ЧМТ перфузионной КТ, позволяет визуально и количественно оценивать мозговой кровоток и тканевую перфузию в разных отделах мозга, диагностировать нарушения регионарного кровотока в веществе мозга уже в первые минуты после развития ишемии, проследить в динамике его восстановление и оценить развитие коллатерального кровообращения. В настоящее в отделении время проводится исследование по изучению состояния мозгового кровотока и диагностики вторичной ишемии мозга у пострадавших с очагами ушиба и острым дислокационным синдромом (рис. 8).
Рис. 8. КТ перфузия у пациента с вторичными ишемическими изменениями при ушибе головного мозга: а) цветная CBF-перфузионная карта, отмечается локальное снижение объемной скорости мозгового кровотока (CBF) в правых височной и затылочной долях головного мозга (указано стрелкой); б) цветная CBV-перфузионная карта, отмечается снижение церебрального объема крови (CBV) в правых височной и затылочной долях в два раза по сравнению с противоположной стороной (указано стрелкой); в) цветная МТТ-перфузионная карта, в правых височной и затылочной долях за счет ангиоспазма отмечается увеличение среднего времени транзита крови (МТТ) (указано стрелкой).
Хирургия ЧМТ
На основании клинической картины и данных КТ и МРТ определяют не только показания к хирургическому вмешательству или консервативному лечению, но и прогноз при ЧМТ.
Острые супратенториальные оболочечные (эпидуральные, субдуральные) и внутримозговые гематомы должны быть удалены в полном объеме. Показания к хирургическому лечению устанавливают в зависимости от объема и локализации таких гематом, а также выраженности перифокального отека и степени дислокации головного мозга.
Показаниями к хирургическому лечению острых эпидуральных гематом являются:
- Эпидуральные гематомы объемом более 40 мл, независимо от степени бодрствования пострадавшего. При эпидуральных гематомах, расположенных на основании средней черепной ямки хирургическое лечение может быть показано при объеме гематомы 20 мл.
- Эпидуральные гематомы любого объема, вызывающие смещение срединных структур мозга на 5 и более мм или компрессию охватывающей цистерны.
- Эпидуральные гематомы любого объема, сопровождающиеся клинической картиной дислокационного синдрома.
- Субдуральные гематомы любого объема толщиной более 10 мм или вызывающие смещение срединных структур более чем на 5 мм, независимо от степени угнетения бодрствования пострадавшего.
- Субдуральные гематомы любого объема толщиной менее 10 мм и смещением срединных структур менее 5 мм при наличии угнетения бодрствования до сопора или комы, либо при отмечающемся с момента травмы снижении уровня бодрствования на 2 балла и более по Шкале комы Глазго (ШКГ).
- Внутримозговые гематомы объемом более 30 мл или в случае, если диаметр гематомы более 4 см, при локализации гематомы в теменных и височных долях.
- При локализации внутримозговой гематомы в базальных отделах височной доли хирургическое вмешательство может потребоваться при гематоме меньшего объема (15-20 мл).
- Внутримозговые гематомы любого объема при наличии угнетения уровня бодрствования до сопора или комы или смещении срединных структур более 5 мм и/или деформации охватывающей цистерны.
При удалении очагов ушиба и размозжения мозга во время операции следует использовать операционный микроскоп и микрохирургический инструментарий для ревизии полости ушиба и проведения качественного гемостаза с целью предотвращения рецидива кровотечения.
Проведенное в НИИ скорой помощи им. Н.В. Склифосовского исследование позволило уточнить клинику и определить тактику хирургического лечения травматических гематом задней черепной ямки. Абсолютными показаниями к удалению внутричерепных очагов повреждения мозга в области задней черепной ямки (ЗЧЯ) является одновременное наличие: 1) очага повреждения, локализующегося в ЗЧЯ и вызывающего компрессию и дислокацию IV желудочка и/или окклюзионную гидроцефалию и 2) снижение уровня бодрствования пострадавшего 14 и менее баллов по ШКГ и/или наличие неврологического дефицита.
Одним из этапов экстренного хирургического вмешательства при тяжелой ЧМТ, сопровождающейся сдавлением головного мозга является трепанация черепа. Способ трепанации черепа (костно-пластическая – КПТЧ или декомпрессивная - ДТЧ) является значимым фактором исхода хирургического лечения.
С целью определения оптимального способа трепанации черепа при тяжелой ЧМТ в НИИ скорой помощи им. Н.В. Склифосовского были проведены два независимых исследования:
- оценка динамики ВЧД во время операции и в послеоперационном периоде при разных способах трепанации черепа (КПТЧ и ДТЧ),
- проспективное рандомизированное исследование, посвященное выбору способа трепанации черепа (КПТЧ или ДТЧ) у пострадавших с тяжелой ЧМТ.
В ходе проведенного рандомизированного исследования было выявлено, что при планировании метода трепанации черепа у пострадавших с тяжелой ЧМТ необходимо учитывать динамику ВЧД во время операции и послеоперационном периоде, клиническую картину и данные КТ головного мозга. КПТЧ показана при отсутствии признаков отека и набухания головного мозга во время операции, угнетении уровня сознания не глубже умеренной комы, 1 типе динамики ВЧД (с нормотензивным течением), при отсутствии эпизодов гипотонии, величине ВКК-2 более 9%. Проведение ДТЧ показано при наличии 2-го и 3-го типов динамики ВЧД (с постепенным или острым развитием внутричерепной гипертензии и отеком мозга), а также при стойком повышении ВЧД выше критического уровня, рефрактерном к консервативному лечению.
Повышение ВЧД является одним из патогенетических механизмов, определяющих течение и исход ЧМТ. Мониторинг ВЧД, как составная часть мультимодального нейромониторинга, позволяет непрерывно отслеживать колебания ВЧД, и своевременно применять разные методы интенсивной терапии. Показанием для проведения мониторинга ВЧД у пострадавших с ЧМТ является снижение степени бодрствования менее 9 баллов по ШКГ.
Основными причинами неблагоприятных исходов у пострадавших с тяжелой ЧМТ являются прогрессирующая внутричерепная гипертензия и острый дислокационный синдром, приводящие к смещению и сдавлению ствола мозга с последующим нарушением жизненно важных функций дыхания и кровообращения. Проблема лечения дислокационного синдрома является ключевой в хирургии тяжелой ЧМТ. С совершенствованием средств нейровизуалиции и совершенствованием хирургических методик развивается хирургия дислокационного синдрома.
В нейрохирургическом отделении НИИ скорой помощи им. Н.В. Склифосовского разработана методика выполнения ДТЧ в комбинации с резекцией нижнемедиальных отделов височной доли и открытой тенториотомии при хирургическом лечении височно-тенториального вклинения у пострадавших с тяжелой ЧМТ. Методика заключается в проведении односторонней широкой подвисочной ДТЧ, радикальном удалении очагов повреждения мозга с последующей селективной микрохирургической резекцией передних отделов средней и нижней височных извилин, крючка гиппокампа и парагиппокампальной извилины (рис. 9).
 а)
а)
 б)
б)
 в)
в)
 г)
г)
Рис. 9. а, б) КТ головного мозга при поступлении. Аксиальная проекция. Вдавленный перелом правых височной и теменной костей. Травматическая внутримозговая гематома в правых височной и теменной долях объемом 40 см3. Смещение срединных структур влево на 12 мм. Отсутствие визуализации параселлярных, охватывающей и четверохолмной цистерн. Дислокация ствола мозга влево. в, г) КТ головного мозга через 1 сутки после проведения ДТЧ в правой лобно-теменно-височной области в комбинации с резекцией нижних отделов височной доли. В области резекции нижнемедиальных отделов височной доли определяется зона пневмоцефалии и геморрагического пропитывания. Смещения срединных структур нет. Параселлярные, охватывающая и четверохолмная цистерны прослеживаются, не деформированы.
Полученные данные клинического и инструментального обследования больных в послеоперационном периоде подтверждают эффективность данного метода внутренней декомпрессии головного мозга. У пациентов, которым проводили ДТЧ в комбинации с резекцией нижних отделов височной доли, отмечено более быстрое восстановления уровня бодрствования после операции, чем у больных с обычной ДТЧ, более низкий уровень ВЧД в послеоперационном периоде и снижение количества летальных исходов лечения в два раза (в группе пострадавших с резекцией височной летальность составила 40%, с обычной ДТЧ – 80%). Данные КТ головного мозга, проведенной в послеоперационном периоде у пациентов с резекцией нижних отделов височной доли, подтверждают устранение височно-тенториального вклинения, что выражается в отсутствии признаков компрессии базальных цистерн и дислокации ствола мозга.
В НИИ скорой помощи им. Н.В. Склифосовского разработан и внедрен принципиально новый оригинальный метод миниинвазивной хирургии ЧМТ – пункционная аспирация и локальный фибринолиз травматических внутричерепных гематом с использованием безрамной нейронавигации. Точное построение формы, расчет объема и координат внутримозговой гематомы позволяют интраоперационно разместить катетер для введения фибринолитиков соответственно максимальной диагонали кровоизлияния, а траекторию погружения дренажа выбрать по функционально малозначимой области головного мозга, например через полюс лобной доли.
Показаниями к использованию метода пункционной аспирации и локального фибринолиза в хирургии травматических внутричерепных кровоизлияний являются: гематомы внутримозговой локализации, субдуральные гематомы, расположенные над 1-2 долями головного мозга, остаточные травматические кровоизлияния, травматические внутричерепные гематомы у пострадавших с сочетанной травмой, пожилых пациентов и лиц с тяжелой сопутствующей патологией.
У пациентов с травматическими внутричерепными гематомами методику применяют при отсутствии или начинающихся признаках прогрессирования дислокационного синдрома (угнентение сознания, анизокария, брадикардия) в случаях, если суммарный объем патологического очага (гематома, очаг ушиба и зона перифокального отека) не превышает 40 см3 (рис. 10).
 а)
а)
 б)
б)
 в)
в)
 г)
г)
Рис. 10. Копьютерные томограммы больного О., 68 лет: а) перед операцией: определяется травматическая внутримозговая гематома правой височной доли 30 см3, поперечная дислокация мозга влево на 5 мм; б) определение траектории введения катетера для фибринолиза с использованием системы безрамной нейронавигации; в) через 24 часа локального фибринолиза рекомбинантной проурокиназой: объем остаточной внутримозговой гематомы правой височной доли составляет 3 см3, поперечной дислокации нет, в полости гематомы визуализируется катетер для фибринолиза; г) катетер для проведения фибринолиза.
Противопоказанием к проведению локального фибринолиза эпидуральных гематом является локализация гематомы в проекции а. meningea media. Применение метода локального фибринолиза позволяет получить хороший исход с полным удалением гематомы и клиническим регрессом симптоматики 82% пациентов и летальностью, равной 8%.
Применение видеоэндоскопического метода при некоторых видах ЧМТ обеспечивает уменьшение объема и травматичности хирургического доступа при сохранении его радикальности. Современные жесткие и гибкие нейроэндоскопы, с подвижным дистальным сегментом диаметром 0,5 - 6 мм, высокой освещенностью и широким полем зрения значительно повысили эффективность эндоскопических операций. Нейроэндоскопическая методика может быть использована при лечении пациентов с внутричерепными гематомами подострого и хронического темпа течения, а также при лечении травматических внутримозговых гематом, расположенных в функционально значимых областях головного мозга (рис. 11, 12).
Основными противопоказаниями для нейроэндоскопии при удалении хронических субдуральных гематом является многокамерное строение гематомы, наличие гиперденсивных участков по данным КТ и МРТ, избыточно трабекулярные и рецидивирующие гематомы.
Современные принципы диагностики и интенсивной терапии пострадавших с тяжелой ЧМТ основаны на мультимодальном нейромониторинге, который включает в себя широкий спектр методов позволяющих осуществлять динамический контроль состояния церебральной системы и проводить ориентированную терапию, направленную на предупреждение вторичного ишемического повреждение головного мозга.
Контроль ВЧД является одной из наиболее важных составляющих нейромониторинга, позволяет не только оценить степень внутричерепной гипертензии, но и рассчитать церебральное перфузионное давление (ЦПД). В отделении у пациентов с тяжелой применяют мониторинг внутрижелудочкового и интрапаренхиматозного давлений. Также пациентам с ЧМТ при проведении мультимодального мониторинга имплантируют датчики для измерения напряжения кислорода в веществе головного мозга (PbrO2), датчики для проведения тканевого микродиализа.

Рис.13. Мультимодальный нейромониторинг у пострадавшего с ЧМТ.
Применение новых технологий в диагностике и лечении пациентов с ЧМТ в отделении нейрохирургии НИИСП им. Н.В. Склифосовского позволило значительно снизить послеоперационную летальность у пациентов, оперированных по поводу тяжелой ЧМТ, которая в 2002 году составляла 41% и к 2010 году уменьшилась до 30%.
Впервые классификационное разделение черепно-мозговой травмы предложил в 1774 г. Petit. Он выделил три ее основные формы: сотрясение, ушиб и сдавление. На основе данной классификации в 1978 г. Всесоюзной проблемной комиссией по нейрохирургии была создана и утверждена Единая классификация черепно-мозговой травмы. С развитием компьютерных технологий обследования пострадавших, возможностей неинвазивной визуализации патологических внутричерепных субстратов во главу угла поставлены повреждения мозга, а не костей черепа. Результаты реализации отраслевой научно-технической программы С.09 «Травма центральной нервной системы» (1986 – 1990), разработки Института нейрохирургии РАМН им. Н. Н. Бурденко и Российского научно-исследовательского нейрохирургического института им. проф. A.. Поленова позволили основать классификацию ЧМТ на ее биомеханике, виде, типе, характере, форме, тяжести повреждений, клинической фазе, периоде течения, а также исходах травмы.
Принципы формулирования диагноза при черепно-мозговой травме
Унификация формулировки диагноза как наиболее концентрированного выражения истории болезни продиктована необходимостью четкого сжатого изложения всех компонентов патологии, систематикой статистического учета и эпидемиологических исследований. На ЧМТ, как и на любую другую патологию, распространяются основные закономерности построения диагноза по нозологическому принципу, содержащему этиологический, патоморфологический и функциональный компоненты. За основу принимается утвержденная единая для всей страны классификация клинических форм повреждения черепа и головного мозга.
Классификация черепно-мозговой травмы
Черепно-мозговую травму разделяют:
I. По тяжести:
1. Легкая (сотрясение и ушиб головного мозга легкой степени).
2. Средней тяжести (ушиб головного мозга средней степени тяжести).
3. Тяжелая (ушиб головного мозга тяжелой степени и сдавление мозга).
II. По характеру и опасности инфицирования:
1. Закрытая (без повреждения мягких тканей головы, либо имеются раны, не проникающие глубже апоневроза, переломы костей свода черепа без повреждения прилегающих мягких тканей и апоневроза).
2. Открытая (повреждения, при которых имеются раны мягких тканей головы с повреждением апоневроза или перелом основания черепа, сопровождающийся кровотечением, назальной и/или ушной ликвореей).
3. Проникающая – с повреждением твердой мозговой оболочки.
4. Непроникающая – без повреждения твердой мозговой оболочки.
III. По типу и характеру воздействия на организм травмирующего агента:
1. Изолированную (отсутствуют внечерепные повреждения).
2. Сочетанную (присутствуют и внечерепные повреждения).
3. Комбинированную (механическая травма + термическая, лучевая и т. д.).
IV . По механизму возникновения:
1. Первичная.
2. Вторичная (травма в результате предшествующей катастрофы, обусловившей падение, например, при инсульте или эпиприпадке).
V. По времени возникновения:
1. Впервые полученная.
2. Повторная (дважды, трижды…).
VI. По виду повреждения:
1. Очаговое.
2. Диффузное.
3. Сочетанное.
VII. По биомеханике:
1. Ударно-противоударная травма (чаще очаговые повреждения).
2. Ускорения-замедления (чаще диффузные повреждения).
3. Сочетанная.
Клинигеские формы ЧМТ:
1. Сотрясение головного мозга.
2. Ушиб головного мозга легкой степени.
3. Ушиб головного мозга средней степени.
4. Ушиб головного мозга тяжелой степени:
а) экстрапирамидная форма;
б) диэнцефальная форма;
в) мезэнцефальная форма;
г) мезэнцефалобульбарная форма.
5. Диффузное аксональное повреждение.
6. Сдавление головного мозга:
а) эпидуральная гематома;
в) субдуральная гематома;
г) внутримозговая гематома;
д) поэтажная (как сочетание нескольких) гематома;
е) вдавленный перелом;
ж) субдуральная гидрома;
з) пневмоцефалия;
и) очаг ушиба-размозжения головного мозга.
7. Сдавление головы.
Клинигеские фазы ЧМТ:
1. Компенсация.
2. Субкомпенсация.
3. Умеренная декомпенсация.
4. Грубая декомпенсация.
5. Терминальная.
Периоды ЧМТ:
1. Острый.
2. Промежуточный.
3. Отдаленный.
Осложнения ЧМТ:
1. Гнойно-воспалительные.
2. Нейротрофические.
3. Иммунные.
4. Ятрогенные.
5. Другие.
Исходы ЧМТ:
1. Хорошее восстановление.
2. Умеренная инвалидизация.
3. Грубая инвалидизация.
4. Вегетативное состояние.
5. Смерть.
Если есть возможность выявления клинической или томографи ческой локализации процесса, то указывается сторонность пораже ния, долевое представительство, соотношение с корковыми и глу бинными структурами. После отражения вышеперечисленных компонентов и характеристик основного диагноза указывают наличие субарахноидального кровоизлияния и степень его выраженности. И только после описания всех «мозговых» компонентов приступают к характеристике состояния костей черепа: переломы костей свода черепа (линейные, вдавленные); переломы основания черепа (указать ту черепную ямку, где имеется перелом). Здесь же следует отражать наличие и характер ликвореи (носовая, ушная). В завершение диагноза указываются повреждения мягких покровов черепа.
Таблица 1
В случаях сочетанных травм в диагнозе отражаются все компоненты, составляющие внечерепные повреждения (переломы костей конечностей, таза, ребер, позвонков, травмы внутренних органов) и патологические реакции в ответ на травму: шок, отек мозга, расстройства кровообращения. Если травма произошла на фоне алкогольной интоксикации, то это обязательно должно быть отражено в диагнозе.
После того как отражены первичные компоненты диагноза, характеризующие травму, указывают «состояние после операции» (ее название).
Не подлежит сомнению, что в каждом конкретном случае диагноз будет отражать сугубо индивидуальные компоненты и характеристики. Однако руководство едиными принципами построения и формулировки диагноза необходимо как для оценки полноты клинического мышления специалиста, так и для статистического анализа.
Оценка тяжести состояния в остром периоде ЧМТ (табл. 1), включая прогноз как для жизни, так и восстановления трудоспособности, может быть полной лишь при учете как минимум трех слагаемых, а именно:
1) состояния сознания; 2) состояния жизненно важных функций; 3) выраженности очаговых неврологических симптомов.
Градации состояния сознания при черепно-мозговой травме
Выделяют следующие градации состояния сознания при ЧМТ:
2) оглушение умеренное;
3) оглушение глубокое;
5) кома умеренная;
6) кома глубокая;
7) кома терминальная.
Ясное сознание характеризуется бодрствованием, полной ориентировкой и адекватными реакциями. Пострадавшие вступают в развернутый речевой контакт, выполняют правильно все инструкции, осмысленно отвечают на вопросы. Сохранены: активное внимание, быстрая и целенаправленная реакция на любой раздражитель, все виды ориентировки (в самом себе, месте, времени, окружающих лицах, ситуации и др.). Возможны ретро– и/или антероградная амнезия.
Оглушение умеренное характеризуется негрубыми ошибками ориентировки во времени при несколько замедленном осмыслении и выполнении словесных команд (инструкций), умеренной сонливостью. У больных с умеренным оглушением снижена способность к активному вниманию. Речевой контакт сохранен, но получение ответов порой требует повторения вопросов. Команды выполняют правильно, но несколько замедленно, особенно сложные. Глаза открывают спонтанно или сразу на обращение. Двигательная реакция на боль активная и целенаправленная. Повышенная истощаемость, вялость, некоторое обеднение мимики, сонливость. Ориентировка во времени, месте, а также в окружающей обстановке, лицах может быть неточной. Контроль за функциями тазовых органов сохранен.
Для глубокого оглушения характерны дезориентировка, глубокая сонливость, выполнение лишь простых команд. Преобладает состояние сна; возможно чередование с двигательным возбуждением. Речевой контакт затруднен. После настойчивых обращений можно получить ответы, чаще односложные по типу «да – нет». Больной может сообщить свое имя, фамилию и другие данные, нередко с персеверациями. Реагирует на команды медленно. Способен выполнить элементарные задания (открыть глаза, показать язык, поднять руку и т. д.). Для продолжения контакта необходимы повторные обращения, громкий оклик, порой в сочетании с болевыми раздражителями. Выражена координированная защитная реакция на боль. Дезориентировка во времени и месте. Ориентация в собственной личности может быть сохранена. Контроль за функцией тазовых органов может быть ослаблен.
При угнетении сознания до сопора больной постоянно лежит с закрытыми глазами, словесные команды не выполняет. Неподвижность или автоматизированные стереотипные движения. При нанесении болевых раздражителей возникают направленные на их устранение координированные защитные движения конечностями, поворачивание на другой бок, страдальческие гримасы на лице, больной может стонать. Возможен кратковременный выход из патологической сонливости в виде открывания глаз на боль, резкий звук. Зрачковые, корнеальные, глотательные и глубокие рефлексы сохранены. Контроль над сфинктерами нарушен. Жизненно важные функции сохранены либо умеренно изменены по одному из параметров.
Кома умеренная (1) – неразбудимость, неоткрывание глаз, некоординированные защитные движения без локализации болевых раздражений.
В ответ на болевые раздражители появляются некоординированные защитные двигательные реакции (обычно по типу отдергивания конечностей). Глаза на боль не открывает. Иногда спонтанное двигательное беспокойство. Зрачковые и роговичные рефлексы обычно сохранены. Брюшные рефлексы угнетены; сухожильные – вариабельны, чаще повышены. Появляются рефлексы орального автоматизма и патологические стопные. Глотание резко затруднено. Защитные рефлексы верхних дыхательных путей относительно сохранены. Контроль за сфинктерами нарушен. Дыхание и сердечно-сосудистая деятельность сравнительно стабильны, без угрожающих отклонений.
Кома глубокая (2) – неразбудимость, отсутствие защитных движений на боль. Отсутствуют реакции на внешние раздражения, лишь на сильные болевые могут возникать патологические разгибательные, реже сгибательные движения в конечностях. Разнообразны изменения мышечного тонуса: от генерализованной гормеотонии до диффузной гипотонии (с диссоциацией по оси тела менингеальных симптомов – исчезновение ригидности мышц затылка при остающемся симптоме Кернига). Мозаичные изменения кожных, сухожильных, роговичных, а также зрачковых рефлексов (при отсутствии фиксированного мидриаза) с преобладанием их угнетения. Сохранение спонтанного дыхания и сердечно-сосудистой деятельности при выраженных их нарушениях.
Кома терминальная (3) – мышечная атония, арефлексия, двусторонний фиксированный мидриаз, неподвижность глазных яблок. Диффузная мышечная атония; тотальная арефлексия. Критические нарушения жизненно важных функций – грубые расстройства ритма и частоты дыхания или апноэ, резчайшая тахикардия, артериальное давление ниже 60 мм рт. ст.
Очаговые неврологические нарушения при черепно-мозговой травме
I. Стволовые признаки
Нарушения отсутствуют: зрачки равны с живой реакцией на свет, роговичные рефлексы сохранены.
Умеренные нарушения: корнеальные рефлексы снижены с одной или с обеих сторон, легкая анизокория, клонический спонтанный нистагм.
Выраженные нарушения: одностороннее расширение зрачков, клонотоничный нистагм, снижение реакции зрачков на свет с одной или с обеих сторон, умеренно выраженный парез взора вверх, двусторонние патологические знаки, диссоциация менингеальных симптомов, мышечного тонуса и сухожильных рефлексов по оси тела.
Грубые нарушения: грубая анизокория, грубый парез взора вверх, тонический множественный спонтанный нистагм или плавающий взор, грубая дивергенция глазных яблок по горизонтальной или вертикальной оси, грубо выраженные двусторонние патологические знаки, грубая диссоциация менингеальных симптомов, мышечного тонуса и рефлексов по оси тела.
Критигеские нарушения: двусторонний мидриаз с отсутствием реакции зрачков на свет, арефлексия, мышечная атония.
II. Полушарные и краниобазалъные признаки
Нарушения отсутствуют: сухожильные рефлексы нормальные с обеих сторон, черепно-мозговая иннервация и сила конечностей сохранены.
Умеренные нарушения: односторонние патологические знаки, умеренный моно– или гемипарез, умеренные речевые нарушения, умеренные нарушения функций черепных нервов.
Выраженные нарушения: выраженный моно– или гемипарез, выраженные парезы черепных нервов, выраженные речевые нарушения, пароксизмы клонических или клоно-тонических судорог в конечностях.
Грубые нарушения: грубые моно– или гемипарезы или параличи конечностей, параличи черепных нервов, грубые речевые нарушения, часто повторяющиеся клонические судороги в конечностях.
Критигеские нарушения: грубый трипарез, триплегия, грубый тетрапарез, тетраплегия, двусторонний паралич лицевого нерва, тотальная афазия, постоянные судороги.
Дислокационный синдром при черепно-мозговой травме
Клинический симптомокомплекс и морфологические изменения, возникающие при смещении полушарий головного мозга или мозжечка в естественные внутричерепные щели, с вторичным поражением ствола мозга получили название дислокационного синдрома. Врачи многих специальностей, употребляя данный термин, плохо представляют себе суть происходящего в полости черепа при развитии такого процесса.
Наиболее часто при ЧМТ дислокационный синдром (ДС) развивается у пострадавших с внутричерепными гематомами, массивными контузионными очагами, нарастающим отеком мозга, острой гидроцефалией.

Рис. 1.
1 – вклинение под серп большого мозга; 2 – вклинение миндалин мозжечка в затылочно-шейную дуральную воронку; 3 – височно-тенториальное вклинение. Стрелками указаны основные направления дислокации
Различают два основных вида дислокаций:
1. Простые смещения, при которых происходит деформация определенного участка мозга без формирования борозды ущемления.
2. Грыжевые, сложные ущемления участков мозга, возникающие только в местах локализации плотных неподатливых анатомических образований (вырезка намета мозжечка, серп большого мозга, затылочно-шейная дуральная воронка).
Простые дислокации чаще встречаются при супратенториальных внутричерепных гематомах и проявляются компрессией желудочка на стороне гематомы, смещением его в противоположную сторону. Противоположный желудочек в связи с нарушением оттока ликвора из него несколько расширяется.
При ЧМТ чаще встречаются следующие виды грыжевых ущемлений мозга (рис. 1):
– височно-тенториальное;
– ущемление миндалин мозжечка в затылочно-шейной дуральной воронке (в обиходе чаще употребляется выражение «вклинение в большое затылочное отверстие»);
– смещение под серповидный отросток.
Фазность течения ДС заключается в последовательных процессах: 1) выпячивание; 2) смещение; 3) вклинение; 4) ущемление.
При висогно-тенториальном грыжевом вклинении происходит ущемление медиальных отделов височной доли в пахионовом отверстии (вырезке намета мозжечка). В зависимости от размеров вклинения могут наблюдаться в разной степени выраженные воздействия на ствол головного мозга. Ствол может смещаться в противоположную сторону, деформироваться и сдавливаться. При резком сдавлении может произойти нарушение проходимости водопровода мозга с развитием острой окклюзионной гидроцефалии. Височно-тенториальное вклинение сопровождается сдавлением не только стволовых структур на своей стороне. Происходит придавливание ножки мозга на противоположной стороне, что клинически может проявиться развитием гомолатеральной пирамидной недостаточности. Такой вид ДС чаще встречается при локализации патологического процесса в области височной доли, реже – при патологии лобной и затылочной долей и в единичных случаях – при поражении теменной доли.
Вклинение миндалин мозжегка в затылогно-шейную дуралъную воронку происходит чаще при локализации патологии в задней черепной ямке и реже при супратенториальных процессах. При таком вклинении происходит сдавление продолговатого мозга с развитием витальных нарушений, приводящих к летальному исходу.
Смещение под серповидный отросток встречается чаще при локализации патологического процесса в лобной и теменной доле и реже при поражении височной доли. Внемозговые процессы редко дают такой тип смещения. Ущемлению подвергается чаще всего поясная извилина.
Следует помнить о том, что чаще встречаются комбинации грыжевых выпячиваний. При внутричерепных гематомах височно-тенториальное ущемление может сочетаться со смещением под серп и с дислокацией миндалин мозжечка в затылочно-шейную дуральную воронку.
Клиническая картина ДС обусловлена признаками вторичного поражения ствола на его различных уровнях на фоне общемозговой и очаговой полушарной или мозжечковой симптоматики.
Височно-тенториальное вклинение клинически проявляется следующим комплексом синдромов: на фоне глубокого угнетения сознания, учащенного дыхания, тахикардии, гипертермии, гиперемии кожных покровов развивается децеребрационная ригидность, горметонические судороги, двусторонняя пирамидная недостаточность. Наиболее характерны глазодвигательные расстройства в виде угнетения фотореакции, горизонтального, вертикального, ротаторного нистагмов, симптома Гертвига – Мажанди, расходящегося косоглазия по вертикали.
Смещение, затем вклинение миндалин мозжечка в затылочношейную дуральную воронку сопровождаются развитием бульбарных расстройств, которые нередко сочетаются с очаговыми неврологическими симптомами (чаще мозжечковыми). На этом фоне происходит нарушение дыхания по типу Чейна – Стокса, Биота вплоть до его остановки. Отмечается тахикардия, стойкая артериальная гипотензия с последующей остановкой сердечной деятельности.
Смещение участков пораженного полушария под серп большого мозга на первых этапах сопровождается развитием психомоторного возбуждения, психических расстройств, галлюцинаторно-бредового синдрома. По мере нарастания такого вида дислокации происходит угнетение психических функций. Постепенно нарастают адинамия, акинезия. Сознание угнетается постепенно от сонливости до сопора, а в стадии глубокой декомпенсации – до комы.
Может ли практический врач клинически дифференцировать вид дислокации? Такая возможность имеется далеко не всегда. При тяжелой ЧМТ дислокационный синдром может развиться настолько быстро, что летальный исход наступает в первые часы после травмы. Однако нужно помнить, что при подостром течении внутричерепных гематом ДС может развиться спустя 7 – 12 сут. после травмы.
Врач должен руководствоваться несколькими правилами:
1. Дислокация мозга при его сдавлении внутригерепной гематомой без хирургигеского вмешательства устранена быть не может. Поэтому максимально быстрое выявление компримирующего фактора как первопричины для развития ДС и устранение ее повышают шансы на сохранение жизни пострадавшему.
2. Налигие признаков дислокации у больных с признаками ЧМТ служит абсолютным противопоказанием к выполнению люмбалъной пункции с выведением ликвора!
3. Люмбалъная пункция может быть выполнена только с целью реклинации. Для этого эндолюмбально вводят 50 – 100 мл физиологического раствора (на бидистилированной воде).
4. Реклинация как самостоятельный метод легения дает в лугшем слугае кратковременный эффект (стабилизация дыхания и сердечно-сосудистой деятельности) и должна использоваться только в комплексе с оперативным устранением фактора компрессии головного мозга.
Профилактикой развития ДС является максимально быстрое вмешательство по устранению диагностированного сдавления мозга. При развившемся ДС хирургическое вмешательство направлено на обеспечение наружной и внутренней декомпрессии.
Черепно-мозговая травма (ЧМТ) – довольно распространенное повреждение головы и является нарушением целостного состояния черепа, а так же внутренней и поверхностной части мозга, вызванное ударами или прочими негативными воздействиями. Нередки летальные исходы, когда первая помощь при такой травме не оказана, либо оказана недостаточно качественно. Особую опасность представляет открытая черепно-мозговая травма, так как при повреждении и нарушении целостности костей черепа, а также структуры головного мозга, всему организму наносится колоссальный вред, в результате чего возможен летальный исход.
Классификация ЧМТ
Все виды травм волосистой части классифицируются по: биомеханике (способу нанесения урона), виду, типу, характеру, форме и тяжести повреждения. Для более легкого понимания можно разделить все травмы головы на закрытые и открытые. Также необходимо учесть, что существуют различные виды тяжести повреждений головы. Принято их разделять на: легкие повреждения, средние и тяжелые.
Закрытая черепно-мозговая травма
При закрытых увечьях не происходит травмирования черепа или наружных тканей, не нарушается целостность участков кожи. К ним относятся:
- Сотрясение – относительно легкая степень черепно-мозговой травмы, которая проявляется бессознательным состоянием, при этом повреждается и смещается мозговая ткань
- Ушибы – закрытое повреждение головного мозга, в данном случае целостное состояние внутренней части мозга не нарушается. Воздействия приходится на внешнюю часть головы (слои кожи, мышечные ткани, кровеносные сосуды и нервы)
- Сдавления оболочек мозга – в этом случае изменяется физическое состояние головного мозга. При таком травмировании происходит выделение крови, ликворной жидкости в составные части мозга
- ДАП (диффузное аксональное повреждение) – изменение целостности участков головного мозга, вызванное физическим воздействием, при котором происходит разрыв аксонов (отростков нервных клеток)
Открытая черепно-мозговая травма
Открытая ЧМТ головы – более опасный случай и часто сопровождается разрывами сосудов, кровоизлияниями, выпадением мозгового вещества (истечением так называемого ликвора), попаданием обломков костей черепа в открытую рану.
Ее особо сложные формы влекут за собой возможное проникновение микробов, возникновение осложнений, воспалений и инфекций, таких как энцефалит, менингит.
Такая травма головы проявляется потерей сознания и нарушениями в психике.
Медиками была предложена следующая классификация открытых черепно-мозговых травм, основанная на описании всех увечий:
- Нарушение целостности структуры мягких тканей. Поражения таких тканей головы составляет примерно половину случаев увечий. Если же задета кожная часть головы, вплоть до всех слоев мягких тканей, такой случай относится к открытому травмированию черепа.
- Непроникающая черепно-мозговая травма головы. При случаях, когда твердая оболочка мозга не затронута, такую травму относят к непроникающей. Повреждения обычно приходятся на внешнюю оболочку черепа, но внутренняя часть не затрагивается. Встречается с вероятностью до 20%, наблюдаются отеки и гематома головного мозга, что требует срочной хирургической операции.
- Проникающая открытая травма головы. Нарушение целостности кожи и черепа, разрыв сосудов, кровоизлияние, выпадение мозгового вещества, попадание обломков костей черепа в образовавшуюся рану. Ее особо сложные формы влекут за собой возможное проникновение микробов, возникновение осложнений, воспалений и инфекций, таких как энцефалит, менингит.
Характерными особенностями черепно-мозговой раны являются многослойность и многоуровневость. Они различаются некоторыми особенностями реакции организма на травму. Травмы где задеты кожа и кости черепа менее опасны чем травмы в которых задеты или нарушены ткани головного мозга. Соответственно и реакции организма сильно отличаются.
Принято выделять следующие уровни раны:
- Уровень травмирования кожи, ее волосистой части – повреждаются кожные покровы головы (состояние шока, возможна кратковременная потеря сознания, утечка крови, головокружение).
- Уровень травмирования костей черепа – нарушается целостность костной части головы (кратковременная или продолжительная потеря сознания, утечка крови, тошнота).
- Уровень, при котором повреждена твердая оболочка мозга – нарушается целостность внешней части мозговых тканей (продолжительна потеря сознания или кома, утечка крови).
- Уровень, при котором повреждена внутренняя часть мозга – нарушение целостности внутренней части мозговых тканей (кома, потеря крови).
Читайте также Как быстро и эффективно убрать синяк (фингал, гематому) под глазом
Симптомы при ЧМТ
 Проникающие раны говорят о том, что затронут мозг или его оболочки, могут иметь последствия в виде психофизиологических расстройств, скованности движений, нарушений речи и прочих признаков травмирования, таких как:
Проникающие раны говорят о том, что затронут мозг или его оболочки, могут иметь последствия в виде психофизиологических расстройств, скованности движений, нарушений речи и прочих признаков травмирования, таких как:
- Негативным изменением сознания у пострадавшего – расстройством, при котором нарушено адекватное восприятие реальности
- Учащенным дыханием – симптом, при котором больной совершает частые вдохи воздуха. При травмах обычно непродолжительно – короткие и частые вдохи и выдохи
- Головной болью – возникает, когда пациент находится в сознании. При ЧМТ бывает продолжительной, поэтому врач старается подобрать оптимальные методы обезболивания, для того чтобы уменьшить эту боль
- Слабость – ослабленное состояние организма. Обычно сопровождается приливом притока крови к лицу и голове.
- Тошнота и рвота. Появляется от состояния шока и болевых ощущений (обычно однократная).
- Повышение кровяного давления – шум в ушах и голове. При ЧМТ обычно проходит через некоторое время, если вовремя оказать первую помощь.
- Потеря сознания – бессознательное состояние, когда человек не в состоянии контролировать свои действия. Стоит отметить что открытая травма головы не всегда ведет за собой потерю сознания.
- Головокружение – нарушение работы опорно-двигательного аппарата вследствие травмы (сохраняется продолжительное время)
- Дерганные движения глаз – спонтанные, неритмичные движения глазных яблок, проявляются при менингеальных синдромах (воспалении мозговых оболочек)
- Изменение размеров глазных зрачков – анизокория, при которой зрачки становятся разных размеров. Этот симптом при остром развитии ЧМТ проявляется сразу.
- Судороги. Приступы судорог, является признаками ушиба головного мозга или гематомы. Очень часто возникают в виде последствий осложнений, например гнойных абсцессов (скоплений гноя, инфекции в области образования раны). Могут наблюдаться в разное время и с разной интенсивностью.
- Кома. Говорит о присутствии внутричерепного кровотечения. Для состояния глубокой комы характерно отсутствие болевых реакций и
ощущений, изменения в функционировании мышц и кровеносной системы, прерывистое дыхание. В состоянии терминальной комы у пациента обнаруживаются следующие симптомы: расширенные зрачки, сниженный мышечный тонус, неподвижные глаза, отсутствие привычной реакции.
Первая помощь при ЧМТ
Первая помощь при травме головы может быть оказана самостоятельно (ее следует делать с особой осторожностью, так как очень трудно установить насколько опасны полученные повреждения).
Самостоятельное оказание помощи:
- Рекомендуется вызвать скорую помощь, так как первая помощь при черепно-мозговой травме наиболее правильно оказывается специалистами медслужб.
- Пострадавшего в сознательном состоянии нужно переместить на спину и следить за его самочувствием
- При случаях, когда пострадавший в бессознательном состоянии, его следует уложить набок, согнув колени в ногах, что снижает риск попадания рвоты или крови в дыхательные пути. Такие действия целесообразны только в том случае если вы уверены, что отсутствуют переломы позвоночника и конечностей.
- Далее помощь пациентам с ЧМТ состоит в понижении количества повреждений, отеков, инфекционных осложнений. При наличии открытой раны, либо когда обнаружено рассечение головы (особенно ее волосистой части) необходимо сделать перевязку травмированного места. Также рану можно обработать водным раствором или перекисью водорода, но делать это надо очень осторожно. Если также повреждены кости черепа (сопровождается выделением некоторого количества ликворной жидкости из ушей и носовой полости, видны кровоподтеки вокруг глаз), для начала положить бинты по краям раны и уже далее прикладывать повязку. Важно: при обнаружении посторонних кусочков частиц, мусора, фрагментов песка доставать их самостоятельно не рекомендуется.
- Если при осмотре больного обнаружено наличие судорог сперва следует делать осмотр остальных поврежденных частей тела, что бы не допустить ухудшения состояния. При разрывах тканей и кровотечениях непроизвольные движения тела пострадавшего могут нанести ему вред.
- В случае повреждения глаз нужно наложить повязку (накладывается на оба глаза) для остановки кровотечения
- Если замечены нарушения в работе легких или отсутствия дыхания необходимо произвести сердечно-легочный массаж и обеспечить искусственную проходимость воздуха