Дифференциальная диагностика. Дифференциальная диагностика абсцесса и гангрены лёгкого проводится с раком лёгкого, туберкулёзом, кистой
Читайте также
Содержание статьи
Абсцесс легкого - это гнойно-деструктивный процесс легочной ткани с образованием полостей. При присоединении анаэробных возбудителей развивается гангрена легкого.Этиология, патогенез абсцесса и гангрены легкого
Этиология, патогенез гнойных процессов в легких многообразны. Ведущим фактором является внедрение в легочную паренхиму инфекционного агента. Патогенная микрофлора при этом носит смешанный характер (стафилококки, стрептококки, пневмококки). Инфекция проникает бронхогенным, гематогенным, лимфогенным путями. Часто наблюдаются метапневмонические абсцессы, осложняющие течение гриппозной пневмонии.В формировании абсцесса легкого ведущими являются три патогенетических момента: 1) бактериально-вирусная микрофлора с острой воспалительной реакцией легочной паренхимы; 2) нарушение дренажной функции бронхов (бронхит, опухоли, аспирация инородных тел, травмы); 3) нарушение кровообращения в пораженном участке легкого с последующим развитием некроза легочной паренхимы (травма легкого, инфаркт-пневмония).Переход воспалительного процесса в абсцедирование и гангрену легкого протекает особенно неблагоприятно на фоне ослабления защитных сил организма (хроническая алкогольная интоксикация, сахарный диабет, оперативные вмешательства на органах грудной и брюшной полостей).
Патологоанатомически при острых абсцессах легкого обнаруживают одну или несколько рядом расположенных полостей, окруженных воспалительным валом и зоной перифокальной инфильтрации, а при хронических - по периферии гнойника плотную пиогенную оболочку.
Клиника абсцесса и гангрены легкого
В течении острого абсцесса выделяют два периода: первый - формирование замкнутого гнойника, второй-дренирование его в бронх или плевральную полость.До вскрытия асбцесса в бронх больных беспокоят лихорадка с проливным потом, недомогание, сухой кашель, боль в грудной клетке. При абсцессе больших размеров и сопутствующем плеврите появляется одышка. Появление кашля с выделением обильной гнойной мокроты с неприятным запахом, иногда с примесью крови, свидетельствует о прорыве абсцесса в бронх. При гангрене легкого состояние больного более тяжелое. Появляются признаки выраженной интоксикации (слабость, озноб, потеря аппетита, землистый цвет лица, тахикардия), мокрота имеет зловонный гнилостный запах. Сторона поражения отстает в акте дыхания, отмечается притупление перкуторного звука, дыхание ослаблено. После дренирования абсцесса в проекции его могут выслушиваться крупнопузырчатые хрипы и амфорическое дыхание, перкуторно определяется тимпанит. Диагностика облегчается при отхаркивании одномоментно большого количества гнойной мокроты (опорожнение гнойника).Диагностика абсцесса и гангрены легкого
При рентгенологическом обследовнии определяется картина пневмонии; после опорожнения абсцесса - полость в легком, иногда с уровнем жидкости. В крови - лейкоцитоз с палочкоядерным сдвигом, увеличение СОЭ. В мокроте обнаруживают большое количество нейтрофилов, эластические волокна, кристаллы жирных кислот, микрофлора в основном смешанная, могут встречаться анаэробы. После опорожнения гнойника через бронх состояние больного улучшается, снижается температура тела, уменьшаются слабость, боль в грудной клетке.Длительность первого периода заболевания - 7-10 сут. При адекватном дренировании гнойника, что зависит от его локализации и применяемого лечения, в течение 3-4 нед он может полностью опорожниться и спустя еше 2-3 нед наступает выздоровление. Полость абсцесса заполняется грануляционной тканью с последующим рубцеванием. Если дренирование гнойника неадекватное либо он дренируется в плевральную полость, процесс переходит в хронический или прогрессирует воспаление и наступает летальный исход.Диагностика острого абсцесса легкого в первый период заболевания представляет большие трудности. Лишь тщательная оценка клинических признаков, рентгенологическое исследование в динамике заболевания, включая томографию, УЗИ, бактериологическое и цитологическое исследования мокроты, бронхоскопия и бронхография помогают в установлении характера патологического процесса. После того как абсцесс вскрывается в бронх, диагностика затруднений не вызывает. Диагноз устанавливают на основании наличия значительного количества характерной мокроты на фоне предшествовавшего тяжелого воспалительного процесса в легком. Состояние больного после опорожнения гнойника улучшается, снижается температура тела и уменьшаются явления интоксикации.Трудоспособность при абсцессе и гангрене легкого
Больные, перенесшие лобэктомию, трудоспособны через 2-3 мес после операции. После пульмонэктомии больных переводят на инвалидность в течение первого года. Затем они могут выполнять работу, не связанную с физическими нагрузками, производственными вредностями в условиях оптимального температурного режима.Патогенез. Абсцессы разделяются на постпневмонические, аспирационные, гематогенно-эмболические и травматические. Необходимым условием образования гнойника в легких наряду с инфицированием является нарушение дренажной функции бронхов, их проходимости, нарушение кровоснабжения участка легких с последующим некрозом легочной ткани.
Большое значение в патогенезе абсцессов придают общему и местному состоянию защитных механизмов.
Аспирационному развитию абсцесса предшествует возникновение катаральной пневмонии, связанной с переутомлением, нарушением нервной системы. Нервный механизм создает почву для развития пневмонии в виде функционального явления - коллапса легочной ткани, приводящего к нарушению кровообращения и облегчающего внедрение в легочную ткань микробов, что приводит в ряде случаев к гнойному расплавлению легочной ткани с вовлечением плевры, нервного аппарата и кровеносных сосудов. Поэтому аспирационные и постпневмонические абсцессы идентичны в своем развитии. Абсцессы гематогенно-эмболического происхождения возникают на базе инфарктов легких, а инфекция проникает из бронхов.
Таким образом, нагноение возникает при следующих условиях:
- 1) нарушение проходимости бронхов и кровообращения;
- 2) внедрение инфекции из поврежденного легкого (рис. 1).
В отличие от гангрены легких, которая чаще наблюдается в условиях ареактивности, абсцесс легких возникает в высокореактивном организме. В последние годы редко встречается классическая гангрена легких с характерной клинической картиной, как ее описывают в руководствах по терапии. Чаще стали встречаться ограниченные очаги с секвестрацией омертвевшего участка легочной ткани. При этом процессы некроза преобладают над процессами гнойного расплавления легочной ткани.
Как известно, абсцессы могут протекать остро и хронически. Если появление острого абсцесса для диагностики не представляется особенно трудным, то решить вопрос перехода его в хронический часто трудно. Правда, существуют морфологические критерии, но они клинически неприемлемы. Поэтому для многих специалистов определение хронического течения абсцесса остается в так называемой календарной диагностике: острый абсцесс - до 4 нед, а после - хронический. По течению острый абсцесс может быть одиночным или множественным, без осложнений или осложняется эмпиемой плевры, пневмотораксом, легочным кровотечением, метастатическими гнойниками.
Хронические абсцессы, как и острые, могут быть одиночными или множественными, неосложненными или осложняются эмпиемой плевры, развитием вторичных бронхоэктазов, легочным кровотечением, метастатическими гнойниками и амилоидозом. При хроническом абсцессе возможны ремиссии и обострения.
Следует отметить, что классификация абсцессов и гангрены легких, предложенная ВНИИ пульмонологии Минздрава СССР, учитывает патогенез, клинико-анатомическую характеристику, характер течения, осложнения абсцессов и гангрены легких.
Клиническая картина во многом зависит от стадии, локализации, распространенности и тяжести течения, а также от осложнений.
Начало заболевания может иметь несколько вариантов, что обусловлено этиологическим фактором. Клиническая картина зависит от фазы развития гнойника, т.е. первый период относится к фазе инфильтрации легких, во втором периоде происходят образование и прорыв гнойника в просвет бронха и исход. Обычно и наиболее часто абсцедирование проявляется внезапным ухудшением состояния больного на фоне острой пневмонии. При этом наблюдаются новый подъем температуры до 40°С, появление неприятного запаха изо рта, нарастание количества отделяемой мокроты серо-зеленого или зеленого цвета. Обнаружение таких симптомов у больных с септикопиемией, травмой грудной клетки, "благоприятным" течением хронической пневмонии или бронхиальной астмой инфекционно-аллергического генеза всегда заставляет думать об абсцедировании.
Следует отметить, что локализация, а часто и объем поражения на ранних стадиях заболевания тесно связаны с путем обтурации. Так, при аспирационных абсцессах чаще характерно строго сегментарное поражение в задних отделах верхних или верхушечных сегментов нижних долей. Абсцессы, осложняющие течение пневмоний или возникающие на фоне септикопиемии, часто бывают множественными с преимущественной локализацией в базальных сегментах нижних долей. Некоторые виды патогенной флоры также вносят своеобразие в клинику раннего периода, что проявляется наличием множественных тонкостенных полостей, склонностью к большой площади поражения и распаду. Подобное образование абсцессов характерно для стафилококковой инфекции, а также для палочки Фридлендера. Таким образом, основными ранними признаками легочного нагноения при любых формах острого абсцесса следует считать внезапное ухудшение самочувствия больного, усиление или появление лихорадки (до фебрильных цифр), часто интермиттирующей, озноб с профузным потом и кашлем с гнойной мокротой. При объективном исследовании в фазе инфильтрации выявляется притупление перкуторного звука, ослабление голосового дрожания, выслушивается дыхание с бронхиальным оттенком, небольшое количество сухих и мелкопузырчатых хрипов.
При исследовании крови определяются выраженный лейкоцитоз - до 15*10 9 - 20*10 9 в 1 л (15 000 - 20 000 в 1 мм 3) с резким увеличением количества нейтрофилов, сдвигом до метамиелоцитов, значительное повышение СОЭ; в анализах мочи выявляется умеренная протеинурия.
Одним из важных симптомов интоксикации при образовании гнойника является тахикардия. Частота пульса у большинства больных колеблется в пределах от 80 до 100 в минуту и находится в зависимости от гнойной интоксикации, распространенности процесса, сопутствующих заболеваний. Часто у больных в этот период отмечается пониженное артериальное давление (100/60 мм рт. ст.). Наблюдаются анемия, умеренное снижение гемоглобина, если у больных длительно сохраняется лихорадка. Следует отметить, что при гангренозных абсцессах изменения более резко выражены.
Не следует забывать, что в настоящее время острые легочные нагноительные процессы протекают со стертой клинической картиной.
Резкое увеличение количества отделяемой гнойной мокроты при прорыве абсцесса в бронх при уменьшении явлений токсикоза (снижение температуры, уменьшение лейкоцитоза) способствует ослаблению болей или чувства тяжести в грудной клетке на стороне поражения, уменьшается одышка; все это свидетельствует в пользу дренирования гнойника в бронх. В этот период заболевания характерным является постоянное отделение гнойной мокроты, ее количество прямо пропорционально размеру патологического процесса, степени и состоянию дренажа, выраженности и распространенности дренирующего вторичного бронхита. При лабораторном исследовании мокроты типичным для абсцессов является, как правило, трехслойная мокрота: первый слой пенистый; второй слой желтого цвета, на вид однородный; третий слой состоит из разнородных крошкообразных элементов. При гангрене легкого мокрота серо-грязного цвета с примесью крови, наличием легочной ткани. При исследовании мокроты определяются лейкоциты, эритроциты, клетки плоского эпителия бронхов, различные ассоциации микроорганизмов, эластические волокна, кристаллы гематоидина, холестерина, жирных кислот. При посеве мокроты высевается полиморфная флора: стафилококк, стрептококк, диплококк, реже микрококки, палочки Фридлендера, анаэробы, грамотрицательные палочки. При этом большинство представителей высеянной флоры оказываются устойчивыми к большинству антибиотиков. Если лабораторные исследования в фазе образования абсцессов типичны, то объективные клинические данные менее выражены. В фазе прорыва гнойника в бронх часто выслушивается амфорическое дыхание в области локализации абсцесса в легких, перкуторно в этой области определяется тимпанит, если расположение абсцесса неглубокое и сама полость не содержит остатка дренированного гноя, секвестров.
Клиническая картина третьей фазы заболевания обусловлена прежде всего исходом гнойного процесса - выздоровлением или образованием тонкостенной полости при общем удовлетворительном состоянии больного или переходом в хроническую форму.
Диагностика. Рентгенологическое исследование является наиболее документированным и надежным методом диагностики при различных фазах развития абсцесса. В период инфильтрации чаще всего определяются очаги интенсивного затемнения в базальных сегментах нижней доли и верхушечных сегментах верхней и средней долей обоих легких. После прорыва гноя в бронх на месте инфильтрата образуется округлая тень с полостью в центре и уровнем жидкости, газовым пузырем над ней в размере от 1 до 18 см. Если снимок грудной клетки первоначально производился в вертикальном положении больного, а затем - лежа на боку, спине, то уровень жидкости меняет свое расположение относительно вертикали, т.е. жидкость в полости имеет свой горизонтальный уровень при различных положениях больного. Выделяют 3 типа диагностики острого абсцесса при рентгенологическом исследовании:
- 1) определение одиночной полости чаще с наличием жидкости в ней, стенки полости ровные или бахромчатые;
- 2) массивное диффузное нечеткое контурируемое затемнение без признаков полости, чаще всего возникает на фоне затянувшейся пневмонии;
- 3) массивное диффузное затемнение, нечеткое, контурированное, с наличием множественных крупных полостей. Томографическое исследование позволяет определить локализацию патологического процесса по отношению к долям, сегментам легких и наличие сообщения полости с бронхом.
Хронический абсцесс легких. Обширность хронических абсцессов, как правило, носит сегментарный характер. Полости располагаются изолированно или в нескольких пораженных сегментах. Для хронического абсцесса характерна цикличность заболевания: чередование ремиссии и обострения. Симптоматика многообразна и определяется фазой и особенностями заболевания. Больные хроническим абсцессом чаще всего истощены, ослаблены, окраска кожных покровов бледная, у многих пальцы рук в виде барабанных палочек и ногти в виде часовых стекол, что является результатом длительной гипоксии организма и хронического воспаления. Почти всегда у больных хроническим абсцессом можно определить деформацию грудной клетки с уменьшением объема ее на стороне поражения. Кашель постоянный, мучительный, изнуряющий больного; при кашле выделяется большое количество гнойной мокроты. В период обострения увеличивается одышка, ухудшаются условия легочной вентиляции, нарастает гипоксия. При объективном исследовании удается определить укорочение перкуторного звука и ослабление дыхания, наличие влажных разнокалиберных хрипов в области очага инфильтрации и полости. Гемодинамические исследования соответствуют легочно-сердечной недостаточности периода обострения процесса.
Абсцесс лёгкого - полость в лёгком, заполненная гноем и отграниченная от окружающих тканей пиогенной мембраной, сформированной из грануляционной ткани и слоя фиброзных волокон.
Гангрена лёгкого - значительно более тяжёлое патологическое состояние с массивным омертвением и гнилостным распадом, быстрым гнойным расплавлением и отторжением ткани лёгкого без тенденции к чёткому отграничению от её жизнеспособной части.
Выделяют также гангренозный абсцесс - менее обширный и более склонный к отграничению, чем при распространённой гангрене, процесс омертвения лёгочной ткани, в процессе демаркации которого формируется полость с пристеночными или свободнолежащими секвестрами лёгочной ткани и тенденцией к постепенному очищению. Все эти три состояния объединяют термином "деструктивные пневмониты".
Абсцессы лёгкого у мужчин в возрасте 20-50 лет наблюдают в 3-5 раз чаще, чем в общей популяции. За последние 40 лет частота абсцессов лёгких снизилась в 10 раз, тогда как смертность среди заболевших уменьшилась только на 5-10% и составляет 4-7%. Если аспирационная жидкость содержит грамотрицательную микрофлору, смертность больных может достигать 20% и выше, особенно если реакция жидкости кислая. Наиболее часто летальные исходы при абсцессе лёгкого вызывают следующие микроорганизмы: Pseudomonas а eruginosa , Staphyl o coccus aureus и Klebsiella pneumoniae .
КЛАССИФИКАЦИЯ
Деструктивные пневмониты разделяют по клинико-морфологической форме и по патогенезу.
По клинико-морфологической сущности выделяют:
◊ гнойные абсцессы;
◊ гангренозные абсцессы;
◊ гангрену лёгкого.
Следует отметить, что в динамике эти процессы могут переходить один в другой.
По патогенезу деструктивные пневмониты разделяют на четыре группы:
◊ бронхогенные (аспирационные, постпневмонические, обтурационные);
◊ гематогенные;
◊ травматические;
◊ прочие, связанные, например, с переходом нагноения с соседних органов и тканей.
Отдельно необходимо рассмотреть вопросы классификации абсцессов лёгкого. Их разделяют на:
Хронический (продолжительность более 2-3 мес).
Большинство абсцессов - первичные, т.е. образуются при некрозе лёгочной ткани во время поражения паренхимы лёгких (обычно пневмонии). Если абсцесс возникает вследствие септической эмболии или прорыва внелёгочного абсцесса в лёгкое (при эмпиеме), то его называют вторичным. Кроме того, принято выделять единичные и множественные, односторонние и двусторонние абсцессы лёгких. В зависимости от расположения в пределах доли или всего лёгкого принято разделять периферические (кортикальные, субкортикальные) и центральные (прикорневые абсцессы). Следует заметить, что к гигантским абсцессам такое деление неприменимо.
ЭТИОЛОГИЯ
Причиной развития инфекционной деструкции лёгких могут быть практически любые микроорганизмы или их ассоциации.
Среди анаэробной микрофлоры характерны разновидности Peptostreptococcus (анаэробные грамотрицательные кокки), Fusobacterium nucleatum , Fusobacterium necrophorum , виды Porphyromonas и Prevotella melaninogenica (формально относящиеся к роду Bacteriodes ).
Среди аэробов наиболее часто абсцесс лёгкого вызывают Staphyloco c cus aureus , Escherichia coli , Klebsiella pneumoniae , Pseudomonas а eruginosa , Staphylococcus pyogenes , Pseudomonas pseudomallei , Haemophilus influenzae (особенно тип b), Legionella pneumophila , Nocardia asteroides , виды Actinomyces и редко пневмококки.
Деструкцию и образование абсцесса могут вызывать простейшие Paragonimus westermani и Entamoeba histolytica , а также микобактерии.
ФАКТОРЫ РИСКА
Для развития деструктивных пневмонитов необходимы факторы, снижающие защитные силы организма человека и создающие условия для попадания патогенной микрофлоры в дыхательные пути или аспирации. К таким факторам относят алкоголизм, передозировку наркотиков, хирургические вмешательства с применением общей анестезии, длительную рвоту, неврологические расстройства (расстройства мозгового кровообращения, миастению, амиотрофический боковой склероз и др.), эпилепсию, новообразования в лёгких, инородные тела в дыхательных путях, желудочно-пищеводный рефлюкс, операции на пищеводе и желудке, сахарный диабет, иммунодефицитные состояния.
ПАТОГЕНЕЗ
Ведущий механизм развития абсцесса лёгкого - аспирационный. Кроме того, возможно бронхогенное происхождение, не связанное с аспирацией, а также развитие абсцесса как осложнения пневмонии любой этиологии, обычно стафилококковой и стрептококковой. При возникновении сообщения полости абсцесса с бронхом расплавленная гнойно-некротическая масса выходит через дыхательные пути (дренажные бронхи) - происходит опорожнение абсцесса. Бронхогенный абсцесс лёгкого развивается при разрушении стенки бронхоэктаза. Воспаление при этом переходит с бронхоэтаза на прилегающую лёгочную ткань с формированием абсцесса. Инфекция также может распространяться контактным путём при эмпиеме плевры и поддиафрагмальном абсцессе.
Для гангрены лёгкого характерны слабая выраженность процессов отграничения некротизированной лёгочной ткани от здоровой и большое поступление в сосудистое русло токсических продуктов. Также патогенетическую роль в образовании инфекционной деструкции могут играть инфаркт лёгкого, септикопиемия (септические эмболы, попадающие гематогенным путём из очагов остеомиелита, отита, простатита), лимфогенное инфицирование при фурункулах верхней губы, флегмонах дна полости рта, распаде раковой опухоли в лёгком. У лиц старше 45 лет развитие абсцесса почти в каждом третьем случае связано с наличием опухоли.
ПАТОМОРФОЛОГИЯ
На начальном этапе развития абсцесса лёгкого морфологические изменения характеризуются уплотнением лёгочной ткани за счёт воспалительной инфильтрации. Позднее в центре инфильтрата появляется гнойное расплавление с формированием полости, отграниченной от окружающей ткани. Стенка абсцесса содержит клеточные элементы воспаления, фиброзную и грануляционную ткань с хорошей васкуляризацией. Острый абсцесс с перифокальной воспалительной инфильтрацией лёгочной ткани может перейти в хроническую форму с образованием плотной пиогенной оболочки (формирование капсулы абсцесса). В полости абсцесса находится жидкий или пастообразный гной. Стенка хронического абсцесса состоит из рубцовой ткани, её внутренняя поверхность гладкая. Спустя 2 мес и более возможна частичная эпителизация внутренней стенки с образованием так называемой кистоподобной полости, которая редко спадается.
Для гангрены характерно массивное омертвение, без чётких границ переходящее в окружающую отёчную и уплотнённую лёгочную ткань. На фоне массивного некроза образуются множественные полости неправильной формы, которые постепенно увеличиваются, сливаются; в это же время образуются секвестры лёгочной ткани. Если на этом этапе пациент не погибает, то некроз может отграничиваться от остальной ткани лёгкого и процесс приобретает черты гнойного абсцесса.
КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКА
ЖАЛОБЫ И АНАМНЕЗ
Процесс формирования абсцесса длится 10-12 дней, в течение которых клиническая картина заболевания чаще обусловлена пневмонией. В начальном периоде заболевания больные отмечают общее недомогание, слабость, озноб, кашель со скудной мокротой, иногда - кровохарканье и боль в грудной клетке. Температура тела обычно высокая. Даже при небольших абсцессах наблюдают одышку, обусловленную интоксикацией. При гангрене лёгких эти признаки более выражены. Внезапное выделение большого количества (полным ртом) зловонной мокроты - признак прорыва абсцесса в бронх, после которого улучшается состояние больного, снижается температура тела. При гангрене лёгкого мокрота носит гнилостный характер. Суточное количество мокроты в среднем при абсцессе составляет 200-500 мл, но может увеличиваться до 1 л и более при гангрене. При сборе анамнеза важно выявление факторов риска.
ФИЗИЧЕСКОЕ ОБСЛЕДОВАНИЕ
Объективными методами определяют следующие изменения.
При внешнем осмотре до прорыва абсцесса можно обнаружить лёгкий цианоз лица и конечностей. При обширном поражении и вовлечении в процесс плевры визуально определяют отставание поражённой половины грудной клетки в акте дыхания. Больной принимает вынужденное положение на больном боку. При хроническом абсцессе пальцы принимают форму барабанных палочек, формируются признаки правожелудочковой недостаточности. Характерны тахипноэ и тахикардия. Продолжительность первого периода занимает от 4 до 12 дней. Переход ко второму периоду - началу опорожнения полостей деструкции - сопровождается в типичных случаях улучшением состояния больного.
Пальпация позволяет обнаружить болезненность межреберных промежутков на больной стороне, что свидетельствует о вовлечении плевры и межрёберного сосудисто-нервного пучка. При субплевральном расположении абсцесса голосовое дрожание усилено. При опорожнении большого абсцесса оно может стать ослабленным.
Перкуторно в начальную фазу на стороне поражения звук может быть несколько укорочен. При глубоком расположении абсцесса перкуторный звук не меняется. На первом этапе течения деструктивных пневмонитов физическая картина сходна с таковой при сливной пневмонии. На втором этапе интенсивность и площадь укорочения перкуторного звука уменьшаются. Поверхностно расположенные большие опорожнившиеся абсцессы сопровождаются тимпаническим перкуторным звуком.
При аускультации в первый период течения абсцесса выявляют жёсткое дыхание, иногда - бронхиальное и ослабленное дыхание, на фоне которого возможны сухие или влажные хрипы. В некоторых случаях хрипов может и не быть. При преобладании картины пневмонии выслушивается крепитация. После вскрытия абсцесса можно услышать влажные хрипы различного калибра, бронхиальное и довольно редко - амфорическое дыхание.
ИНСТРУМЕНТАЛЬНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ
Для диагностики применяют следующие инструментальные методы.
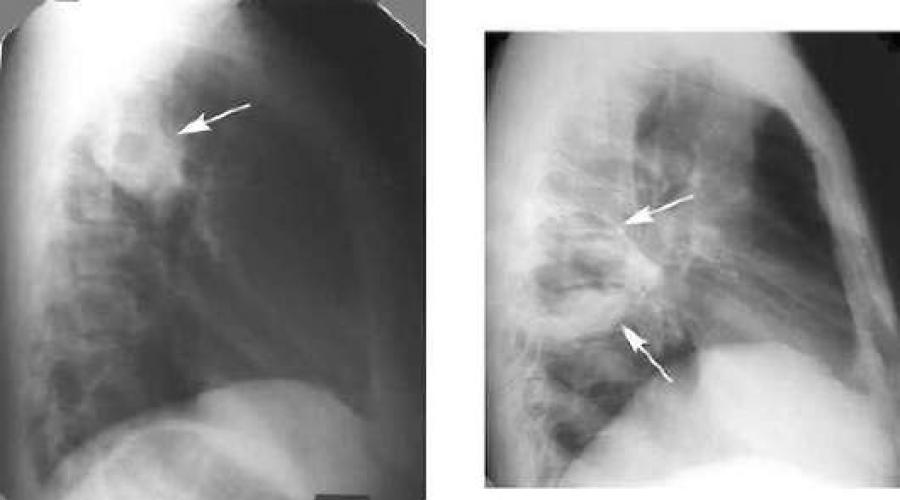
Рентгенологическое исследование органов грудной клетки в прямой и боковой проекциях - обязательный компонент диагностики абсцесса лёгкого, который чаще локализуется в заднем сегменте верхней доли (II) и верхнем сегменте нижней доли (VI), а так же в сегментах VIII, IX и X. В первую фазу заболевания при рентгенологическом обследовании находят интенсивное инфильтративное затенение различной протяжённости (от нескольких сегментов до доли и более). Междолевые границы затенения часто имеют выпуклую форму. Во вторую фазу на фоне уменьшающейся инфильтрации можно определить полость округлой формы с достаточно ровным внутренним контуром и горизонтальным уровнем жидкости. Иногда этих полостей несколько (см. рис. 24-1, 24-2). При хорошем дренировании уровень наблюдают только на дне полости, а затем он вовсе исчезает. Наличие выпота в плевральной полости свидетельствует о вовлечении в процесс плевры. При хроническом абсцессе полость имеет плотные стенки, окружена зоной инфильтрации; в полости можно увидеть секвестры.
При гангрене лёгкого после прорыва некротических масс в бронх определяют множественные просветления неправильной формы (иногда с уровнями жидкости) на фоне массивного затемненения.
Рис. 24-1. Прямая обзорная рентгенограмма больного с множественными абсцессами лёгких: большой абсцесс в левом лёгком и два абсцесса в правом (из: http://www.scar.rad.washington.edu/radcourse/ ).
КТ позволяет точно определить локализацию полости, наличие в ней даже небольшого количества жидкости, секвестры, оценить вовлечение плевры. На рис. 24-3 можно видеть пристеночно расположенную полость больших размеров в левом лёгком. При гангрене лёгкого КТ даёт более достоверную информацию о секвестрах.

Исследование ФВД считают обязательным компонентом обследования только при подготовке больного к операции и другим инвазивным вмешательствам, а также при необходимости проведения медико-социальной экспертизы после выздоровления. У больных с абсцессом лёгкого выявляют смешанные или рестриктивные нарушения вентиляции. Существенно меняют состояние дыхательного аппарата сопутствующие заболевания, особенно хронический обструктивный бронхит и эмфизема. Исследование ФВД при гангрене может быть затруднено тяжестью состояния больного. Кровохарканье - противопоказание к исследованию ФВД.
Бронхоскопия носит диагностический и лечебный характер. Аспирация гноя облегчает состояние больного, позволяет получить материал для определения микрофлоры и её чувствительности к антибиотикам.
ЛАБОРАТОРНАЯ ДИАГНОСТИКА
При общем анализе крови выявляют нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличение СОЭ. В тяжёлых случаях при биохимическом анализе крови обнаруживают железодефицитную анемию, гипоальбуминемию, умеренную альбуминурию.
В моче могут появляться лейкоциты.
При микроскопии мокроты обнаруживают нейтрофилы, различные виды бактерий. Мокрота при стоянии расслаивается: верхний слой - пенистая серозная жидкость, средний слой - жидкий, содержит много лейкоцитов, эритроцитов, бактерий (по объёму самый значительный), нижний слой - гнойный.
ОСЛОЖНЕНИЯ
Наиболее характерное осложнение деструктивных пневмонитов - распространение гнойно-деструктивного процесса в плевральную полость с формированием эмпиемы плевры или пиопневмоторакса. Пиопневмотракс осложняет течение болезни в 9,1-38,5% случаев. Следующим по частоте осложнением считают кровохарканье, и даже лёгочное кровотечение, которое, в свою очередь, может привести к острой анемии и гиповолемическому шоку.
Бактериемия довольно часто сопровождает инфекционные деструктивные процессы в лёгких и сама по себе не может считаться осложнением. Тем не менее патологический процесс при деструктивных пневмонитах может диссеминировать, приводя к абсцессу головного мозга, менингиту. Массивное одномоментное поступление в кровь микроорганизмов и их токсинов может вызвать бактериемический шок, который, несмотря на лечение, часто заканчивается летально.
К осложнениям тяжёлых форм деструктивных пневмонитов относят тяжёлый респираторный дистресс-синдром взрослых (см. главу 28 "Острая дыхательная недостаточность").
При дифференциальной диагностике абсцесса лёгкого с туберкулёзными кавернами (см. рис. 24-4) учитывают наличие контакта с бацилловыделителями. Туберкулёзные полости чаще располагаются в сегментах I, II и VI, в них редко наблюдают горизонтальный уровень жидкости. Типичным для туберкулёза считают появление в лёгких очагов-отсевов. Деструктивные формы туберкулёза обычно сопровождаются выделением бактерий, обнаруживаемым при микроскопии мазка, окрашенного по Цилю-Нильсену, бактериологическом исследовании, а в высокоспециализированных учреждениях - при ПЦР. В сомнительных случаях следует провести бронхоскопию и бактериологическое исследование содержимого бронхов.

Пристеночно расположенный абсцесс дифференцируют с эмпиемой плевры. Проведение КТ позволяет точно определить топографию полостного образования, его принадлежность к паренхиме лёгких или плевральной полости.
Практическое значение имеет дифференциальная диагностика абсцесса с полостной формой периферического рака лёгких. В пользу опухоли свидетельствуют возраст больного (старше 50 лет), отсутствие острого периода заболевания, скудность мокроты, а при её наличии - отсутствие запаха. При лучевом обследовании для опухоли характерно наличие чёткого наружного контура при его бугристых очертаниях. Внутренний контур полости в отличие от абсцесса нечёткий; внутри полости жидкости мало, а чаще она отсутствует. При цитологическом исследовании мокроты или бронхиального содержимого, либо в биопсийном материале обнаруживают опухолевые клетки.
Нагноившиеся врождённые кисты лёгкого наблюдают довольно редко. Нагноение в кисте протекает обычно без высокой температуры тела и интоксикации, мокроты бывает немного, она носит слизисто-гнойный характер. На рентгенограмме нагноившаяся киста выглядит как округлое тонкостенное или овальное образование с горизонтальным уровнем жидкости без перифокальной инфильтрации.
ЛЕЧЕНИЕ
Больные с абсцессом лёгкого требуют интенсивного лечения в условиях стационара. Пациентам обеспечивают диету с энергетической ценностью до 3000 ккал/сут, повышенным содержанием белков (110-120 г/сут) и умеренным ограничением жиров (80-90 г/сут). Увеличивают количество продуктов, богатых витаминами A, C, группы B (отвары пшеничных отрубей, шиповника, печень, дрожжи, свежие фрукты и овощи, соки), солями кальция, фосфора, меди, цинка. Ограничивают потребление поваренной соли до 6-8 г/сут, жидкость.
МЕДИКАМЕТНОЗНАЯ ТЕРАПИЯ
Консервативная терапия абсцесса лёгкого основана на применении антибактериальных средств вплоть до клинико-рентгенологического выздоровления (нередко 6-8 нед). Выбор препарата определяют результаты бактериологического исследования мокроты, крови и определения чувствительности микроорганизмов к антибиотикам. Антибактериальные препараты вводят в/в, при улучшении состояния дают внутрь. До настоящего времени высокие дозы в/в вводимого пенициллина эффективны в 95% случаев. Применяют бензатина бензилпенициллин по 1-2 млн ЕД в/в каждые 4 ч до улучшения состояния пациента, затем феноксиметилпенициллин по 500-750 мг 4 раза в сут в течение 3-4 нед. Из-за роста пенициллинорезистентных штаммов возбудителей рекомендуют назначать клиндамицин по 600 мг в/в каждые 6-8 ч, затем по 300 мг внутрь каждые 6 ч в течение 4 нед. При абсцессе лёгких эффективны также хлорамфеникол, карбапенемы, новые макролиды (азитромицин и кларитромицин), β -лактамные антибиотики с ингибиторами β -лактамаз, респираторные фторхинолоны (левофлоксацин, моксифлоксацин).
Эпирический выбор антибиотика при абсцессе лёгкого основан на знании наиболее частых возбудителей болезни (анаэробы Bacteroides , Peptostreptococcus и др., нередко в сочетании с энтеробактериями или Staphylococcus aureus ).
Препаратами выбора считают: амоксициллин+клавулановую кислоту, ампициллин+сульбактам, тикарциллин+клавулановую кислоту, цефоперазон+сульбактам.
К альтернативным ЛС относят линкозамиды в сочетании с аминогликозидами или цефалоспоринами III-IV поколений, фторхинолоны в сочетании с метронидазолом и монотерапию карбапенемами.
При микробиологической идентификации возбудителя необходима коррекция этиотропной терапии в соответствии с выявленным возбудителем и его чувствительностью (табл. 24-1).
Таблица 24-1. Назначение антибиотика после микробиологической идентификации возбудителя
Возбудитель | Антибактериальные средства |
Стафилококки | Аминогликозиды Фторхинолоны Ванкомицин |
Haemophilus influenzae | Аминопенициллины с ингибиторами β -лактамаз Новые макролиды (кларитромицин, азитромицин) |
Klebsiella pneumoniae | Цефалоспорины первого и второго поколения Аминогликозиды Фторхинолоны |
Pseudomonas а eruginosa | Цефалоспорины третьего поколения Аминогликозиды Фторхинолоны |
Proteus vulgaris Escherichia coli | Цефалоспорины второго и третьего поколения Аминогликозиды Фторхинолоны Карбапенемы |
Legionella pneumophila | Макролиды Фторхинолоны |
Mycoplasma pneumoniae Chlamydia pneumonia е | Макролиды Доксициклин |
Наряду с этиотропной проводят дезинтоксикационную и симптоматическую терапию (см. главу 22 "Пневмония"), трансбронхиальный дренаж во время бронхоскопии, при необходимости - чрескожную пункцию и дренирование полости абсцесса под контролем УЗИ или рентгеноскопии.
Физические методы лечения деструктивных пневмонитов включают мероприятия, направленные на усиление дренажной функции бронхов (вибрационный массаж, постуральный дренаж).
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ
Хирургическое лечение показано примерно в 10% случаев при неэффективности антибиотикотерапии, лёгочных кровотечениях, невозможности исключить рак лёгкого, при размере абсцесса более 6 см, при прорыве абсцесса в плевральную полость с развитием эмпиемы, а также при хронических абсцессах. Объём операции выбирают индивидуально. Это могут быть различные варианты резекций лёгкого, лобэктомия, пульмонэктомия и плевропульмонэктомия. В послеоперационном периоде показана антибактериальная терапия, основанная на данных бактериологического исследования содержимого гнойной полости. При развитии такого осложнения, как пиопневмоторакс, необходимо дренирование плевральной полости, её регулярные промывания в течение длительного времени с последующим введением антибактериальных препаратов. В тяжёлых хронических случаях, возможно, показана плеврэктомия.
НАБЛЮДЕНИЕ ПОСЛЕ ВЫПИСКИ ИЗ СТАЦИОНАРА
Наблюдение после выписки из стационара проводит пульмонолог по месту жительства. Через 3 мес после клинического выздоровления необходимо проведение контрольного рентгенологического исследования.
Прогноз
Прогноз при остром абсцессе лёгкого обычно благоприятный: в большинстве случаев происходят облитерация полости абсцесса и выздоровление. Тем не менее большие размеры полости, её локализация в нижней доле правого лёгкого сопровождаются более высокой летальностью. При деструктивных пневмонитах полное выздоровление констатируют у 25-40% больных (почти исключительно при гнойных абсцессах), клиническое выздоровление - у 35-50% (преимущественно при гангренозных абсцессах), переход в хроническую форму - 15-20% и летальный исход - в 5-10% случаев. При распространённой гангрене лёгких летальность составляет 40% и более.
Острые абсцессы (простой, гангренозный) и гангрена легких относятся к группе гнойно-деструктивных поражений этого органа и первоначально проявляются возникновение некроза легочной паренхимы. В последующем, в зависимости от резистентности организма больного, вида микробной флоры и соотношения альтеративно-пролиферативных процессов, происходит или секвестрация и отграничение некротических участков, или прогрессирующее гнойно-гнилостное расплавление окружающих тканей и развивается та или иная форма острого нагноения легких.
Патологический процесс в легких при этом характеризуется динамизмом и одна форма течения заболевания может переходит в другую.
Под острым (простым) абсцессом легких понимают гнойное или гнилостное расплавление некротических участков легочной ткани, чаще всего в пределах одного сегмента с формированием одной или нескольких полостей, заполненных гноем и окруженных перифокальной воспалительной инфильтрацией легочной ткани. Гнойная полость в легком при этом чаще всего отграничена от непораженных участков пиогенной капсулой.
Гангрена легкого - это гнойно-гнилостный распад некротизированной доли или всего легкого, не отделенный от окружающей ткани отграничительной капсулой и имеющий склонность к прогрессированию, что обычно обусловливает крайне тяжелое общее состояние больного.
Гангренозный абсцесс - гнойно-гнилостный распад участка некроза легочной ткани (доли, сегмента), но характеризующийся склонностью к секвестрации и отграничению от непораженных участков, что является свидительством более благоприятного, чем гангрена, течения заболевания. Гангренозный абсцесс поэтому иногда называют отграниченной гангреной.
Острые легочные нагноения чаще возникают и зрелом возрасте, преимущественно у мужчин, которые болею в 3-4 раза чаще, чем женщины, что объясняется злоупотреблением алкоголем, курением, большей подверженностью к переохлаждениям, а также профессиональным вредностям.
В 60% поражается правое легкое, в 34% - левое и в 6% поражение оказывается двусторонним. Большая частота поражения правого легкого обусловлена особенностями его строения: широкий правый главный бронх является как бы продолжением трахеи, что способствует попаданию в правое легкое инфицированного материала.
Этиология.
Острые абсцессы и гангрена легких чаще всего вызываются стафилококком, грамотрицательной микробной флорой и неклостридиальными формами анаэробной инфекции; фузо-спириллярная флора, считавшаяся ранее ведущей в этиологии гангренозных процессов в легких, играет второстепенную роль. Среди штаммов стафилококка при острых нагноениях легких наиболее часто обнаруживают гемолитический и золотистый стафилококк, а из грамотрицательной флоры - Klebsiella, E.Coli, Proteus, Pseudomonas aerugenosa. Из анаэробных микроорганизмов нередко обнаруживаются Bacteroids melaningenicus, Bac. Fragilis, Fusobacterium nuсleatum. Обнаружение и идентификация анаэробной флоры представляет значительные трудности, требуют специального оборудования и высокой квалификации бактериолога. Материал для исследования должен быть взят в безвоздушной среде. Лучшим субстратом для этой цели является гной из очагов нагноения.
Патогенез.
В зависимости от путей проникновения микробной флоры в паренхиму легкого и причины, с которой связывают начало воспалительного процесса, абсцессы и гангрены легких делят на бронхогенные (аспирационные, постпневмонические и обтурационные), гематогенно-эмболические и травматические. Однако во всех случаях возникновение заболевания определяется сочетанием и взаимодействием трех факторов:
1. Острым инфекционным воспалительным процессом в легочной паренхиме;
2. Нарушениями кровоснабжения и некрозом легочной ткани;
3. Нарушениями проходимости бронхов в зоне воспаления и некроза.
Обычно один их этих факторов лежит в основе начала патологического процесса, но для его дальнейшего развития необходимо присоединение двух других. Все указанные факторы непрерывно взаимодействуют, наслаиваясь один на другой в различной последовательности, так что вскоре после начала заболевания бывает трудно определить, какой из них играл роль пускового.
Основным механизмом развития патологического процесса в большинстве случаев острых абсцессов и гангрен легких является аспирационный. Предшествующие острому нагноению легких пневмонии также чаще всего носят аспирационный характер, то есть развиваются вследствие аспирации инородных тел, инфицированного содержимого полости рта, носоглотки, а также пищевода и желудка в трахеобронхиальное дерево. Для возникновения заболевания необходима не только аспирация инфицированного материала, но и стойка фиксация его в бронхах в условиях снижения или отсутствия их очистительной функции и кашлевого рефлекса, являющихся важнейшим защитным механизмом. Длительная обтурация просвета бронха приводит к ателектазу, в зоне которого создаются благоприятные условия для жизнедеятельности микроорганизмов, развития воспаления, некроза и последующего расплавления соответствующего участка легкого.
Этому способствуют состояния организма, значительно снижающие уровень сознания и рефлексов: острая и хроническая алкогольная интоксикация, наркоз, травма черепа и головного мозга, коматозные состояния, кранио-васкулярные расстройства, а также дисфагия при заболеваниях пищевода и желудка. Подтверждением ведующей роли аспирации в механизме возникновения абсцесса или гангрены легких являются общепризнанные факты преимущественного развития заболевания у злоупотребляющих алкоголем, а также частая локализация патологического процесса в задних сегментах легкого (2, 6, 10), чаще правого.
Обтурационные абсцессы и гангрена легких развиваются вследствие закупорки бронха доброкачественной или злокачественной опухолью стенки бронха или опухолью, сдавливающей бронх, а также стенозом бронха, обусловленными воспалительными процессами в его стенке. Частота таких нагноений невелика - от 0.5 до 1%. Бронхогенные абсцессы легких составляют от 60 до 80% всех случаев этого заболевания.
Острый абсцесс или гангрена, развившиеся как следствие гематогенного заноса микробной флоры в легкие, называются гематогенно-эмболическими и встречаются в 1.4-9%. Легочные нагноения развиваются значительно чаще, если инфаркт вызывается инфицированием эмболом.
Закрытая травма грудной клетки редко сопровождается нагноением легочной паренхимы. Гангрена и абсцесс легких, развившиеся после огнестрельных ранений, отмечены в 1.1% проникающих ранений.
Благоприятный фоном, на котором значительно чаще развиваются острые абсцессы и гангрена, являются хронические заболевания органов дыхания (бронхит, эмфизема, пневмосклероз, бронхиальная астма, хроническая пневмония), системные заболевания (пороки сердца, болезни крови, сахарный диабет), а также пожилой возраст.
Существует множество классификация острых нагноений легких, но наиболее удобной является классификация, разработанная в госпитальной хирургической клинике ВмедА им. С.М. Кирова и в достаточной степени отвечающая запросам практики.
Клинико-морфологическая классификация острых нагноений легких.
По механизму возникновения Морфологические изменения Стадия Клиническое течение 1. Бронхогенные: · Аспирационные · Постпневмонические · Обтурационные 1. острый гнойный (простой) абсцесс 1. ателектаз- пневмония 2. некроз и распад некротической ткани 1. Прогрессирующее: · Неосложненное · Осложненное: пиопневоторакс или эмпиемой; кровотечением или кровохарканьем, сепсисом. 2. Тромбоэмолические: · микробные тромбоэмболии · асептические тромбоэмболии 2. Острый гангренозный абсцесс (отграниченная гангрена) 3. секвестрация некротических участков и образование демаркации 2. непрогрессирующее: · неосложненное · осложненное пиопневмотораксом, кровохарканьем 3. постравматические 3. Распространенная гангрена 4. гнойное расплавление некротических участков и образование абсцесса 5. формирование сухой статочной полости после опорожнения ее содержимого 3. Регрессирующее: · Неосложненное · Осложненное Пиопневмотораксом или эмпиемой; кровохарканьем.
Клиническая картина.
Заболевание начинается внезапно: на фоне полного благополучия возникают озноб, повышение температуры тела до 38-39 Со, недомогание, тупые боли в грудной клетке. Часто больной точно называет дату и даже часы, когда появились признаки заболевания.
Состояние больного сразу становится тяжелым. Определяются тахикардия и тахипноэ, гиперемия кожных покровов лица. Вскоре может появиться сухой. Реже влажный кашель.
Другие объективные признаки болезни в первые дни обычно отсутствуют. Они появляются лишь при вовлечении в процесс двух и более сегментов легких: укорочение перкуторного звука над зоной поражения легкого, ослабление дыхательных шумов и крепитирующие хрипы. В анализах крови появляются нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево и увеличение СОЭ. На рентгенограммах в начальной фазе заболевания определяется воспалительная инфильтрация легочной ткани без четких границ, интенсивность и распространенность которой в последующем могут нарастать.
Заболевание в этот период чаще всего трактуется, как пневмония или грипп, поскольку еще не имеет специфических черт. Нередко высказывается предположение о туберкулезе. Очень важным ранним симптомом формирования легочного гнойника служит появление запаха изо рта при дыхании. Сформировавшийся в легком, но еще не дренирующийся абсцесс проявляется признаками тяжелой гнойной интоксикации: нарастающей слабостью, потливостью, отсутствием аппетита, снижением массы тела, появлением и нарастанием анемии, увеличением лейкоцитоза и сдвигом лейкоцитарной формулы, тахикардией, высокой температурой с гектическими размахами. Вследствие вовлечения в воспалительный процесс плевральных листков значительно усиливаются болевые ощущения, особенно при глубоком дыхании.
В типичных случаях первая фаза гнойно-некротического расплавления легкого продолжается 6-8 дней, а затем происходит прорыв гнойника в бронхи. С этого момента условно можно выделить вторую фазу - фазу открытого легочного гнойника. Ведущим клиническим симптомом этого периода является выделение гнойной или гнилостной мокроты, которая может содержать примесь крови. В случаях формирования большого гнойно-деструктивного очага одномоментно может выделиться до 400-500 мл мокроты и даже больше. Нередко количество мокроты постепенно уменьшается, что связано с воспалительным отеком слизистой дренирующих абсцесс бронхов и их обтурацией густым гноем и детритом. По мере восстановления проходимости бронхов количество гнойного отделяемого увеличивается и может достигать 1000-1500 мл в сутки. При отстаивании в сосуде мокрота разделяется на три слоя. На дне скапливается густо детрит, над ним - слой мутной жидкости (гной) и на поверхности располагается пенистая слизь. В мокроте можно видеть мелкие легочные секвестры, а при микроскопическом исследовании обнаруживаются в большом количестве лейкоциты, эластические волокна, холестерин, жирные кислоты и разнообразная микрофлора.
После того, как абсцесс начал опорожняться через дренирующий бронх, состояние больного улучшается: снижается температура тела, появляется аппетит, уменьшается лейкоцитоз. Изменяются физикальные данные: уменьшается область укорочения перкуторного звука, появляются симптомы наличия полости в легком. При рентгенологическом исследовании в эти сроки на фоне воспалительной инфильтрации легочной ткани обычно четко видна полость абсцесса с горизонтальным уровнем жидкости.
Дальнейшее течение заболевания определяется условиями дренирования легочного гнойника. При достаточном дренировании количество гнойной мокроты постепенно уменьшается, она становится вначале слизисто-гнойной, затем слизистой. При благоприятном течении заболевания, спустя неделю с момента вскрытия абсцесса, выделение мокроты может прекратиться совсем, но такой исход наблюдается редко. Уменьшение количества мокроты с одновременным повышением температуры и появлением признаков интоксикации свидетельствует об ухудшении бронхиального дренажа, образовании секвестров и скоплении гнойного содержимого в полости распада легкого, определяемой рентгенологически. Обнаружение горизонтального уровня жидкости в полости гнойника всегда является признаков плохого его опорожнения через дренирующие бронхи, а следовательно, и показателем неблагоприятного течения процесса, даже при наступающем клиническом улучшении. Этому симптому придается решающая роль при оценке течения заболевания и эффективности проводимого лечения.
Клинические признаки гангрены легкого отличаются значительно большей выраженностью симптомов общей интоксикации. Гангрене легкого, как правило, свойственны быстро наступающие резкое снижение массы тела, бурное нарастание анемии, тяжелые признаки гнойной интоксикации и легочно-сердечной недостаточности, обусловливающие крайне тяжелое состояние больного.
Провести четкую грань между абсцессом и гангреной легких на основании клинико-рентгенологических данных не всегда возможно. Первоначально отграниченный абсцесс при условии плохого дренирования, высокой вирулентности микрофлоры, снижении реактивности микроорганизмов может распространиться на соседние участки легкого и привести к гангрене доли или всего легкого. Возможен и обратный вариант, когда заболевание с самого начала протекает по типу гангрены, однако рациональным интенсивным лечением удается предотвратить прогрессирование некроза и создать условия для отграничения патологического очага с последующим образованием абсцесса.
Наиболее частыми осложнениями абсцессов и гангрены легких являются прорыв гнойника в свободную плевральную полость - пиопневмоторакс, аспирационные поражения противоположного легкого и легочные кровотечения. Частота пиопневмоторакса после абсцессов легких, по данным литературы, составляет 80%. Другие осложнения (сепсис, пневмония, перикардит, острая почечная недостаточность) возникают реже.
Поражение противоположного легкого чаще наблюдается при длительном течении заболевания у лежачих и ослабленных пациентов. Легочные кровотечения встречаются у 6-12% больных абсцессами легких и у 11-53% больных гангреной легких.
Диагноз острого абсцесса и гангрены легких ставится на основании клинико-рентгенологических данных. Обязательной является рентгенография легких в двух проекциях. В типичных случаях на рентгенограммах отчетливо определяются одна или несколько полостей деструкции, чаще всего с горизонтальным уровне жидкости и перифокальной воспалительной инфильтрацией легочной ткани. Обнаружить полости распада в легких помогают суперэкспонированные снимки или томограммы. С помощью томографии диагностируются легочные секвестры. Дифференциальная диагностика острых абсцессов и гангрены легких проводится с раком легкого, туберкулезом, нагноившимися кистами, эхинококком, ограниченной эмпиемой плевры. центральный рак легкого, вызывая нарушение бронхиальной проходимости и ателектаз, часто проявляется в зоне ателектаза очагов гнойно-некротического расплавления с признаками абсцесса легкого. В этих случаях бронхоскопия позволяет обнаружить обтурацию опухолью магистрального бронха, а биопсия - уточнить морфологический характер образования, так как при абсцессе легкого грануляции могут ошибочно быть приняты за опухолевую ткань.
Абсцесс легкого необходимо дифференцировать с распадающейся периферической раковой опухолью. «Раковая» полость обычно имеет толстые стенки с неровными выбухающими внутренними контурами. Верифицировать диагноз в таких случаях позволяет трансторакальная пункционная биопсия.
Туберкулезная каверна и абсцесс легкого рентгенологически имеют много общих признаков. Нередко острого возникший туберкулезный процесс клинически очень напоминает картину абсцесса или гангрены легкого. Дифференциальная диагностика при этом базируется на данных анамнеза, динамического рентгенологического исследования, при котором в случае специфического поражения на 2-3-й неделе выявляются признаки диссеминации. Диагноз туберкулеза становится несомненным при обнаружении в мокроте или промывных водах бронхов микобактерий туберкулеза. Возможны сочетанные поражения туберкулезом и неспецифическим нагноением.
Нагноившиеся кисты легкого (чаще врожденные) проявляются типичными клинико-рентгенологическими симптомами острого абсцесса легких. Характерным рентгенологическим признаков нагноившейся кисты служит обнаружение тонкостенной, четко очерченной полости с незначительно выраженной перифокальной инфильтрацией легочной ткани после прорыва содержимого кисты в бронх. Однако окончательный диагноз не всегда удается поставить даже после квалифицированного гистологического исследования.
Эхинококковая киста в стадии первичного нагноения практически неотличима от абсцесса. Лишь после прорыва кисты в бронх с мокротой могут отходить элементы хитиновой оболочки. Для уточнения диагноза весьма важен анамнез заболевания.
Острый абсцесс легкого следует дифференцировать с междолевой ограниченной эмпиемой плевры, особенно в случаях ее прорыва в бронх. Основным методов дифференциальной диагностики является тщательное рентгенологическое исследование.
Все больные острыми абсцессами и гангреной легких должны лечиться в специализированных торакальных хирургических отделениях. Основу лечения составляют мероприятия, способствующие полному и по возможности постоянному дренированию гнойных полостей в легких. После спонтанного вскрытия абсцесса в просвет бронха наиболее простым и эффективным методом дренирования является постуральный дренаж. Отек слизистой оболочки бронхов можно уменьшить путем местного применения бронхолитиков (эфедрин, новодрин, нафтизин) и антибиотиков (морфоциклин, мономицин, ристомицин и др.) в виде аэрозолей.
Весьма эффективным, способствующим всстановлению бронхиальной проходимости, является введение лекарственных препаратов с помощью тонкого резинового катетера, проводимого в трахею через нижний носовой ход. Антисептический раствор, попадая в трахеобронхиальное дерево, вызывает мощный кашлевой рефлекс и способствует опоржнению гнойника. Целесообразно введение в трахею бронхолитиков и ферментов.
Всем больных острыми абсцессами и гангреной легких показана бронхоскопическая санация трахеобронхиального дерева.
Если с помощью перечисленных методов не удается добиться восстановления бронхиальной проходимости и опоржнения гнойника естественным путем через бронхи, лечебная тактика меняется. В таких случаях необходимо стремиться опорожнить гнойник через грудную стенку. Для этого под местной анестезией осуществляют или повторные пункции полости абсцесса толстой иглой, или постоянное дренирование с помощью катетера, проведенного через троакар (торакоцентез). Установленный в полости абсцесса дренаж подшивают к коже, подключают к вакуумному аппарату и производят периодические промывания абсцесса антисептическими растворами и антибиотиками. У подавляющего большинства больных острыми абсцессами легких с помощью этих способов можно добиться полного опоржнения гнойника. Если это все же не удается, возникает необходимость в оперативном лечении.
Из оперативных методов наиболее простым является пневмотомия, которая показана при безуспешности других способов опоржнения абсцесса от гнойно-некротического содержимого. Пневмотомию можно выполнить как под наркозом, так и под местной анестезией. Гнойник в легком вскрывается и дренируется после торакотомии и поднадкостничной резекции фрагментов одно-двух ребер. Плевральная полость в зоне расположения гнойника, как правило, бывает облитерирована, что облегчает вскрытие его капсулы.
К резекции легкого или его части в случаях острых абсцессов легких прибегают редко. Эта операция является основным методов лечения прогрессирующей гангрены легких и выполняется после курса интенсивной дооперационной терапии, имеющей целью борьбу с интоксикацией, нарушениями газообмена и сердечной деятельности, коррекцию волемических изменений, белковой недостаточности, поддержание энергетического баланса. Используют внутривенное введение кристаллоидных (1% раствор хлорида кальция, 5-10% растворы глюкозы) и дезинтоксикационных растворов (гемодез, полидез). Необходимы введение больших доз антибиотиков и сульфаниламидов, антигистаминных средств, переливание белковых гидролизатов, а также плазмы и крови. При особо тяжелом течении процесса целесообразно использовать методику постоянного введения медикаментозных средств через сердечный катетер, установленный под рентгенологическим контролем в легочной артерии или ее ветви соответственно очагу поражения.
Радикальные операции при острых нагноениях легких (лобэктомия, билобэктомия, пневмонэктомия) относятся к категории сложных и опасных. Они чреваты возникновением различных осложнений (эмпиема, бронхиальный свищ, перикардит и др.).
Исходы лечения.
Наиболее частым исходом консервативного лечения острых абсцессов легких является формирование на месте гнойника так называемой сухой остаточной полости (около 70-75%), что сопровождается клиническим выздоровлением. У большинства больных она в дальнейшем протекает бессимптомно и лишь у 5-10% может развиться рецидив нагноения или кровохарканья, требующие оперативного лечения. Больные с сухой остаточной полостью должны находится под диспансерным наблюдением.
Полное выздоровление, характеризующееся рубцеванием полости, наблюдается у 20-25% больных. Быстрая ликвидация полости возможна при небольших (менее 6 см) исходных размерах некроза и деструкции легочной ткани.
Смертность больных острыми абсцессами легких составляет 5-10%. Совершенствованием организации хирургической помощи удалось существенно снизить летальность среди больных гангреной легких, но она все же остается весьма высокой и составляет 30-40%.
Профилактика острых легочный нагноений связана с проведением широких мероприятий по борьбе с гриппом, острыми респираторными заболеваниями, алкоголизмом, улучшением условий труда и жизни, соблюдением правил личной гигиены, ранней госпитализацией больных пневмонией и энергичным лечением антибиотиками
Трансплантация.
В наши дни больным с терминальными стадиями саркоидоза при неэффективности лекарственной терапии производят пересадку легких, а также сердца и легких, печени и почек. Проводимая при этом иммуно-супрессивная терапия одновременно является лечением саркоидоза. Трехлетняя выживаемость составляет 70%, пятилетняя - 56%. Однако возможен рецидив заболевания в пересаженном легком.
Прогноз с аркоидоза весьма вариабелен и зависит, в частности, от стадии заболевания.
Диспансеризация. Необходимо постоянное наблюдение у пульмонолога (посещения не реже 1 раза в 6 мес).
Абсцесс и гангрена легкого, объединяемые терминами «острые легочные нагноения», «острые инфекционные деструкции легких», «деструктивные пневмониты» и др., представляют собой, как правило, тяжелые, нередко угрожающие жизни больного патологические состояния, характеризующиеся достаточно массивным некрозом и последующим гнойным или гнилостным распадом (деструкцией) легочной ткани в результате воздействия тех или иных инфекционных возбудителей.
Целесообразно различать не две, а три основные клинико-морфологические формы ннфекционно-деструктивных процессов в легочной ткани: абсцесс, гангренозный абсцесс и гангрену легкого. Под абсцессом легкого понимают формирование более или мене ограниченной полости в легочной ткани в результате ее некроза и гнойного расплавленш Гангрена легкого - значительно более тяжелое патологическое состояние с массивныи омертвением и ихорозным распадом, быстрым гнойным расплавлением и отторжением ткани легкого без тенденции к четкому отграничению от ее жизнеспособной части. Гангренозный абсцесс, как правило, менее обширное и более склонное к отграничению, чем при распространенной гангрене, омертвение легочной ткани, в процессе демаркации которого формируется полость с пристеночными или свободнолежащими секвестрами легочной ткани и тенденцией к постоянному очищению.
Распространенность. Абсцессы легкого в 3-5 раз чаще, чем в общей популяции наблюдают у мужчин в возрасте 20-50 лет. За последние 40 лет частота абсцессов легких снизилась в 10 раз, тогда как смертность среди заболевших уменьшилась только на 5-10% и составляет 4-7%. При аспирации жидкостей, содержащих грамотрицательную микрофлору, смертность может достигать 20% и выше, особенно если реакция жидкости кислая.
Наиболее часто летальные исходы абсцесса легкого связывают с высевом Pseudomonas aeruginosa, Staphylococcus aureus и Klebsiella pneumoniae.
Классификация инфекционных деструкции легких (Н.В.Путов, 1984)
I. По этиологии (в зависимости от вида микробного возбудителя).
II. По патогенезу:
1. Бронхогенные (в том числе аспирационные).
2. Гематогенные (в том числе эмболические).
3. Травматические.
4. Лимфогенные
III. По виду патологического процесса:
1. Абсцесс гнойный.
2. Абсцесс гангренозный.
3. Гангрена легкого.
IV. По отношению к анатомическим элементам легкого:
1. Периферические.
2. Центральные.
V. По распространенности поражения:
1. С поражением сегмента
2. С поражением доли
3. С поражением более одной доли или всего легкого
4. Единичные
5. Множественные
6. Односторонние
7. Двусторонние
VI. По тяжести течения:
1. Легкие
3. Тяжелые
VII. В зависимости от отсутствия или наличия осложнений; 1. Неосложненные
2. Осложненные, в том числе пиопневмотораксом, эмпиемой плевры, легочным кровотечением, сепсисом.
Этиология. Причиной развития инфекционной деструкции легких могут быть практически любые микроорганизмы или их ассоциации.
Анаэробы. Среди анаэробной микрофлоры характерны разновидности Peptostrepto-coccus (анаэробные грамотрицательные кокки), Fusobacterium nucleatum, Fusobacterium necrophorum, виды Porphyromonas и Prcvotella melaninogcnica (формально относящиеся к роду Bacteriodes).
Аэробы. Среди аэробов наиболее часто абсцесс легкого вызывает Staphylococcus aureus, Escherichia coli, Klebsiella pneumoniae, Pseudomonas aeruginosa, Staphylococcus pyogenes, Pseudomonas pseudomallei, Haemophilus influenzae (особенно тип В), Legionella pneumophila, Nocardia asteroides, виды Actinomyces и редко пневмококки.
Простейшие. Деструкцию и образование абсцесса могут вызывать простейшие Paragonimus nestermani и Entamoeba histolytica, а также микобактерии.
Факторы риска . Для развития деструктивных пневмонитов необходимы факторы, снижающие защитные силы организма человека и создающие условия для попадания патогенной микрофлоры в дыхательные пути или аспирации. К таким факторам относят алкоголизм, передозировку наркотиков, хирургические вмешательства с применением общей анестезии, длительную рвоту, неврологические расстройства (расстройства мозгового кровообращения, миастению, амиотрофический боковой склероз и др.), эпилепсию, новообразования в легких, инородные тела в дыхательных путях, сахарный диабет, иммунодефицитные состояния.
Патогенез. Возбудители инфекционной деструкции легких проникают в легочную паренхиму через дыхательные пути, реже гематогенно, лимфгенно, путем распространения с соседних органов и тканей. При трансбронхиальном инфицировании источником микрофлоры является ротовая полость и носоглотка. Большую роль играет аспирация (микроаспирирование) инфицированной слизи и слюны из носоглотки, а также желудочного содержимого. Кроме того, абсцессы легкого могут возникать при закрытых травмах (ушибы, сдавления, сотрясения) и проникающих ранениях грудной клетки. При абсцессе первоначально наблюдается ограниченная воспалительная инфильтрация с гнойным расплавлением легочной ткани и образованием полости распада, окруженной грануляционным валом.
В последующем (через 2-3 недели) наступает прорыв гнойного очага в бронх; при хорошем дренировании стенки полости спадаются с образованием рубца или участка пневмосклероза.
При гангрене легкого после непродолжительного периода воспалительной инфильтрации в связи с воздействием продуктов жизнедеятельности микрофлоры у тромбоза сосудов развивается обширный некроз легочной ткани без четких границ. В некротизированной ткани формируется множество очагов распада, которые частот дренируются через бронх. Важнейшим патогенетическим фактором является также снижение функции общего иммунитета и местной бронхопульмональной зашиты.
Клиника. Процесс формирования абсцесса длится до 10-12 дней, в течение которых клиническая картина заболевания связана наиболее часто с течением пневмонии. В начальном периоде заболевания больные отмечают общее недомогание, слабость, озноб, кашель со скудной мокротой, иногда - кровохарканье и боль в грудной клетке. Температура тела обычно высокая. Даже при небольших процессах наблюдают одышку, обусловленную интоксикацией. При гангрене легких эти признаки более выражены. Внезапное выделение большого количества (полным ртом) зловонной мокроты - признак прорыва абсцесса в бронх. Характерно улучшение состояния больного, снижение температуры тела. При гангрене легкого мокрота носит гнилостный характер. Суточное количество мокроты в среднем при абсцессе составляет 200-500 мл, но может увеличиваться до 1000 мл и более при гангрене.
Объективное исследование. До прорыва абсцесса можно обнаружить легкий цианоз лица и конечностей. При обширном поражении и вовлечении в процесс плевры визуально определяется отставание пораженной половины грудной клетки в акте дыхания. Больной принимает вынужденное положение на больном боку. При хроническом абсцессе пальцы принимают форму «барабанных палочек», формируются признаки правожелудочковой недостаточности. Характерны тахипноэ и тахикардия. Продолжительность первого периода занимает от 4 до 12 дней. Переход ко второму периоду - началу опорожнения полостей деструкции - сопровождается в типичных случаях улучшением состояния больного.
Пальпация позволяет обнаружить болезненность по межреберьям на больной стороне, что свидетельствует о вовлечении плевры и межреберного сосудлето-нервного пучка. При субплевральном расположении абсцесса голосовое дрожание усилено. При опорожнении большого абсцесса оно может стать ослабленным.
Перкуссия. В начальную фазу на стороне поражения перкуторный звук может быть несколько укорочен. При глубоком расположении абсцесса перкуторный звук не меняется. На первом этапе течения деструктивных пневмонитов физикальная картина сходна с таковой при сливной пневмонии. На втором этапе интенсивность и площадь укорочения перкуторного звука уменьшаются. Поверхностно расположенные большие опорожнившиеся абсцессы сопровождаются тимпаническим перкуторным звуком.
Аускультация в первый период абсцесса выявляет жесткое дыхание, иногда -бронхиальное и ослабленное дыхание, на фоне которого возможны сухие иливлажные хрипы. В некоторых случаях хрипов может и не быть. При преобладании картинь пневмонии выслушивается крепитация. После вскрытия абсцесса можно услышать влажные хрипы различного калибра, бронхиальное и довольно редко - амфорическое дыхание.