Туберкулез легких мбт. Вопрос к фтизиатру.Инфицирование МБТ-что это? Причины, которые могут спровоцировать туберкулез, если ребенок или подросток инфицирован мбт
При аэрогенном заражении МБТ защитную роль играет система мукоцилиарного клиренса. Слизь, выделяемая бокаловидными клетками слизистой оболочки бронхов, способствует склеиванию поступивших в дыхательные пути микобактерий. Их элиминацию обеспечивают синхронные движения ресничек мерцательного эпителия и волнообразные сокращения мышечного слоя стенки главных бронхов и трахеи. Этот универсальный механизм защиты может оказаться весьма эффективным. В ряде случаев при эпизодическом, кратковременном контакте с бактериовыделителем он позволяет избежать инфицирования МБТ. При более длительном контакте здорового человека с источником инфекции мукоцилиарный клиренс способствует уменьшению числа микобактерий, проникающих в концевые отделы дыхательных путей.
В результате, несмотря на происходящее инфицирование, вероятность заболевания туберкулезом снижается. Нарушения мукоцилиарного клиренса, возникающие при остром или хроническом воспалении верхних дыхательных путей, трахеи и крупных бронхов, а также при воздействии токсичных веществ, создают предпосылки для поступления МБТ в бронхиолы и альвеолы. В этих случаях вероятность аэрогенного инфицирования МБТ и заболевания туберкулезом при прочих равных условиях значительно увеличивается. При алиментарном пути заражения МБТ возможность и исход первичного инфицирования в значительной степени зависят от состояния кишечной стенки и всасывающей функции кишечника.
В зависимости от места внедрения МБТ первоначально могут проникать в легкое, миндалины, кишечник и другие органы и ткани. Поскольку возбудители туберкулеза не выделяют экзотоксин, а возможности для их фагоцитоза на этом этапе весьма ограничены, присутствие в тканях небольшого числа микобактерий обычно проявляется не сразу.
Микобактерии находятся внеклеточно, медленно размножаются, а окружающая их ткань сохраняет нормальную структуру. Такое состояние определяется как латентный микробизм, при котором макроорганизм проявляет толерантность к МБТ. Независимо от начальной локализации микобактерии с током лимфы довольно быстро попадают в регионарные лимфатические узлы, а затем лимфогематогенным путем распространяются по организму. Возникает первичная облигатная (обязательная) микобактериемия. Микобактерии оседают в органах с наиболее развитым микроциркуляторным руслом - в легких, лимфатических узлах, корковом слое почек, эпифизах и метафизах трубчатых костей, ампуллярно-фимбриональных отделах маточных труб, увеальном тракте глаза. МБТ, оседая в различных тканях, продолжают размножаться. Популяция возбудителей туберкулеза может значительно увеличиться, прежде чем сформируется иммунитет и появится реальная возможность для их разрушения и элиминации.
В месте расположения микобактериальной популяции возникает неспецифическая защитная реакция - фагоцитоз.
Первыми фагоцитирующими клетками, которые пытаются поглотить и разрушить МБТ, являются полинуклеарные лейкоциты. Однако их бактерицидный потенциал оказывается недостаточным для защитной функции. Полинуклеарные лейкоциты, вступившие в контакт с МБТ, погибают. Вслед за полинуклеарами с МБТ взаимодействуют макрофаги. Первая фаза такого взаимодействия состоит в фиксации МБТ на клеточной мембране макрофага специальными рецепторами. Следующая, вторая фаза направлена на поглощение МБТ. Участок плазмолеммы макрофага погружается в цитоплазму и образуется фагосома, содержащая МБТ. Третья, завершающая фаза связана с формированием фаголизосомы, которая возникает при слиянии фагосомы и лизосомы макрофага. В этих условиях протеолитические лизосомальные ферменты могут оказывать расщепляющее действие на поглощенные МБТ и разрушать их.
В большинстве случаев первичный контакт МБТ и макрофага происходит на фоне дисфункции лизосом фагоцитирующей клетки. Появление этой дисфункции связано с повреждающим воздействием на лизосомальные мембраны АТФ-положителъных протонов, сульфатидов и корд-фактора, которые синтезируются МБТ. Дисфункция лизосом препятствует образованию фаголизосомы, и лизосомальные ферменты не могут воздействовать на поглощенные микобактерии. В этих случаях макрофаг становится своеобразным контейнером для возбудителя туберкулеза. Внутриклеточно расположенные МБТ продолжают расти, размножаться и инициировать образование веществ, которые оказывают повреждающее действие на клетку-хозяина. Макрофаг постепенно погибает, и микобактерии вновь попадают в межклеточное пространство. Такое взаимодействие МБТ и макрофага называют незавершенным фагоцитозом. Дальнейшая судьба микобактерий и исход первичного инфицирования зависят от способности организма активировать макрофаги и создавать условия для завершенного фагоцитоза. В активации макрофагов и повышении устойчивости организма к действию МБТ ведущая роль принадлежит приобретенному клеточному иммунитету. В основе приобретенного клеточного иммунитета лежит эффективное взаимодействие макрофагов и лимфоцитов. Особое значение приобретает контакт макрофагов с Т-хелперами (CD4+) и Т-супрессорами (CD8+). Макрофаги, поглотившие МБТ, экспрессируют на своей поверхности антигены микобактериальных клеток в виде пептидов. Они также выделяют в межклеточное пространство медиаторы, в частности интерлейкин-1 (ИЛ-1), которые активируют Т-лимфоциты (CD4+). В этих условиях Т-хелперы (CD4+) взаимодействуют с макрофагами и воспринимают информацию о генетической структуре возбудителя. Сенсибилизированные Т-лимфоциты (CD4+;
CD8+) выделяют медиаторы-лимфокины - хематаксины, гамма-интерферон, интерлейкин-2 (ИЛ-2), которые активируют миграцию макрофагов в зону расположения МБТ, повышают ферментативную и общую бактерицидную активность макрофагов. Активированные макрофаги способны усиленно генерировать весьма агрессивные формы кислорода и перекись водорода, что сопровождается так называемым кислородным взрывом, воздействующим на фагоцитируемый возбудитель туберкулеза. Одновременно с участием L-аргинина и фактора некроза опухоли-альфа (ФНО-а) образуется оксид азота (N0), который также обусловливает выраженный антимикобактериальный эффект. Под влиянием всех этих факторов способность микобактерий препятствовать образованию фаголизосомы значительно ослабевает. Завершающая стадия фагоцитоза, направленная на переваривание возбудителя, протекает благополучно, и МБТ подвергаются разрушающему действию лизосомальных ферментов.
При адекватном развитии иммунного ответа каждое последующее поколение макрофагов, вступающее во взаимодействие с туберкулезным возбудителем, становится все более иммунокомпетентным. Высокий бактерицидный потенциал активированных макрофагов обеспечивает возможность разрушения поглощенных МБТ и защиту человека от возбудителя туберкулеза. Выделяемые макрофагами медиаторы активируют и В-лимфоциты, ответственные за синтез иммуноглобулинов. Однако накопление в крови имуноглобулинов практически не повышает устойчивость организма к МБТ. Полезным можно считать лишь образование опсонизирующих антител, которые формируются к полисахаридным компонентам МБТ. Они обволакивают микобактерии и способствуют их склеиванию, облегчая последующий фагоцитоз.
При первичном инфицировании МБТ становление иммунитета происходит одновременно с медленным размножением микобактерий и развитием локальных воспалительных изменений. Повышение ферментативной активности макрофагов и лимфоцитов приводит к дополнительному синтезу веществ, инициирующих повышение сосудистой проницаемости и развитие воспалительной реакции. Такими веществами являются фактор роста, фактор переноса, кожно-реактивный фактор, ФНО-а, оксид азота. С их действием связывают появление у клеток повышенной чувствительности замедленного типа (ПЧЗТ) к антигенам МБТ. В месте локализации туберкулезного возбудителя возникает специфическая клеточная реакция, способная ограничить распространение микобактерий. Под воздействием медиаторов иммунного ответа фагоцитирующие и иммунокомпетентные клетки устремляются к месту локализации микобактерий. Макрофаги трансформируются в эпителиоидные клетки и гигантские многоядерные клетки Пирогова-Лангханса, участвующие в ограничении зоны воспаления. Образуется экссудативно-продуктивная или продуктивная туберкулезная гранулема, которая по сути является морфологическим проявлением иммунной реакции организма на микобактериальную агрессию. Формирование гранулемы свидетельствует о высокой иммунологической активности и способности организма локализовать туберкулезную инфекцию. Компактное расположение клеток гранулемы обеспечивает лучшие условия для взаимодействия фагоцитирующих и иммунокомпетентных клеток. На высоте гранулематозной реакции в гранулемах преобладают Т-лимфоциты, присутствуют и В-лимфоциты. В гранулеме находится множество макрофагов, которые продолжают выполнять фагоцитарную, аффекторную и эффекторную функции в иммунном ответе. Эпителиоидные клетки менее способны к фагоцитозу, они активно осуществляют пиноцитоз и синтез гидролитических ферментов. В центре гранулемы может появиться небольшой участок казеозного некроза, который формируются из тел макрофагов, погибших при контакте с МВТ. Реакция ПЧЗТ появляется через 2-3 нед после инфицирования, а достаточно выраженный клеточный иммунитет формируется через 8 нед.
По мере развития иммунного ответа размножение микобактерий замедляется, их общее число уменьшается, специфическая воспалительная реакция затихает. Однако окончательной ликвидации возбудителя туберкулеза не происходит даже при полноценном взаимодействии макрофагов и Т-лимфоцитов. Определенная популяция МБТ сохраняется в организме хозяина в виде живых, нередко биологически измененных особей (в частности, L-форм). Они локализуются в единичных туберкулезных гранулемах, окруженных плотной фиброзной капсулой. Сохранившиеся МБТ локализуются внутриклеточно и предотвращают формирование фаголизосомы, поэтому для лизосомальных ферментов они недоступны. В связи с сохранением микобактерий противотуберкулезный иммунитет называют нестерильным. Оставшиеся в организме МВТ поддерживают популяцию сенсибилизированных Т-лимфоцитов и обеспечивают достаточную эффективность защитных иммунологических реакций. Инфицированный микобактериями человек сохраняет их в своем организме весьма длительное время, иногда всю жизнь. При возникновении нарушений в иммунном балансе появляется реальная угроза активации сохранившейся микобактериальной популяции и заболевания туберкулезом. Антимикобактериальная эффекторная функция макрофагов варьирует в зависимости от генетической структуры человека, его возраста, пола, гормонального фона, наличия или отсутствия сопутствующих заболеваний. Она зависит также от вирулентности МБТ.
Допускают, что особенности генетической структуры человека детерминируют функциональную активность макрофагов, Т- и В-лимфоцитов и тем самым способствуют развитию клеточного иммунитета или сдерживают его. Установлена ассоциация заболевания туберкулезом с наличием в генотипе человека определенных аллелей - HLA А11-В15 и HLA DR-2. Эти аллели рассматривают как генетические маркеры повышенной восприимчивости к возбудителю туберкулеза. Приобретенный иммунитет снижается при СПИДе, сахарном диабете, язвенной болезни, злоупотреблении алкоголем, длительном применении наркотиков. Противотуберкулезный иммунитет ослабевает при голодании, стрессовых ситуациях, беременности, лечении гормонами или иммунодепрессантами.
Для защиты от возбудителя туберкулеза определенное значение имеют гуморальные факторы естественной резистентности (комплемент, лизоцим, пропердин, интерферон и др.). Они приобретают существенное значение у новорожденных детей, имеющих физиологическую недостаточность иммунной системы и неспособных к формированию клеточного иммунитета. У взрослых этим факторам защиты от МБТ принадлежит второстепенная роль. В целом риск развития туберкулеза у впервые инфицированного человека составляет около 8 % в первые 2 года после заражения, в последующие годы он постепенно снижается.
Принципы, на которых основывались классификации туберкулеза, различны. В начале прошлого столетия получила признание классификация Турбана-Герхарда (1902). Она была основана на так называемой апикокаудальной теории прогрессирования туберкулеза легких. Считалось, что вначале туберкулезный процесс поражает легочные верхушки (I стадия), затем распространяется на средние отделы легких (II стадия) и, наконец, поражает все легкое или оба легких (III стадия).Классификация Турбана-Герхарда была простой и подчеркивала роль распространенности процесса для прогноза болезни. Однако последующие патологоанатомические и рентгенологические наблюдения показали несостоятельность апикокаудальной теории. Было установлено, что заболевание туберкулезом может начинаться и с нижних долей легких.
Кроме того, течение процесса может быть сразу же тяжелым прогрессирующим. В связи с этим были предложены другие, более совершенные классификации туберкулеза.
Во многих странах получила распространение классификация туберкулеза органов дыхания, согласно которой различают деструктивные и недеструктивные формы этого заболевания с указанием наличия или отсутствия бактериовыделения.
В настоящее время большинство стран мира пользуются международной статистической классификацией болезней, которая периодически совершенствуется. Десятый пересмотр этой классификации (МКБ-10) опубликован ВОЗ в 1995 г. Важным принципом, положенным в ее основу, является определение степени верификации диагноза. В международной классификации болезней словесные формулировки диагнозов преобразуются в буквенно-цифровые коды.
Этим обеспечиваются однотипность и возможность сравнения показателей в одной и в разных странах мира. Кодирование информации создает возможности ее всесторонней компьютерной обработки.
МКБ - 10 туберкулеза:
В МКБ - 10 туберкулез обозначен кодами А15-А19. Коды А15-А16 -это туберкулез органов дыхания (с МБТ+ и МБТ-), А17 - туберкулез нервной системы, А18 - туберкулез других органов и систем, А19 - милиарный туберкулез.В нашей стране коллективными усилиями отечественных патологоанатомов, фтизиатров и рентгенологов еще в 30-годах прошлого века была создана весьма подробная оригинальная классификация туберкулеза. В последующем ее совершенствовали и детализировали. В основу принятой в России классификации положены патогенез, патологическая анатомия и клинико-рентгенологические особенности разных форм туберкулеза, фаза его течения, протяженность и локализация патологических изменений, наличие бактериовыделения и осложнений, а также характер остаточных изменений после перенесенного туберкулеза.
Клиническая классификация туберкулеза:
1. Клинические формыТуберкулезная интоксикация у детей и подростков
Туберкулез органов дыхания
Первичный туберкулезный комплекс
Туберкулез внутригрудных лимфатических узлов
Диссеминированный туберкулез легких
Милиарный туберкулез легких
Очаговый туберкулез легких
Инфильтративный туберкулез легких
Казеозная пневмония
Туберкулема легких
Кавернозный туберкулез легких
Фиброзно-кавернозный туберкулез легких
Цирротический туберкулез легких
Туберкулезный плеврит (в том числе эмпиема)
Туберкулез бронхов, трахеи, верхних дыхательных путей и др.
(носа, полости рта, глотки)
Туберкулез органов дыхания, комбинированный с пылевыми профессиональными заболеваниями легких
Туберкулез других органов и систем
Туберкулез мозговых оболочек и ЦНС
Туберкулез кишечника, брюшины и брыжеечных лимфатических узлов
Туберкулез костей и суставов
Туберкулез мочевых и половых органов
Туберкулез кожи и подкожной клетчатки
Туберкулез периферических лимфатических узлов
Туберкулез глаз
Туберкулез прочих органов
2. Характеристика туберкулезного процесса Локализация и протяженность в легких - по долям и сегментам; в других органах - по локализации поражения Фаза инфильтрация, распад, обсеменение; рассасывание, уплотнение, рубцевание, обызвествление Бактериовыделение с выделением микобактерий туберкулеза (МБТ+); без выделения микобактерий туберкулеза (МБТ-)
9-4914
3. Осложнения
Кровохарканье и легочное кровотечение, спонтанный пневмоторакс, легочно-сердечная недостаточность, ателектаз, амилоидоз, почечная недостаточность, свищи бронхиальные, торакальные и др.
4. Остаточные изменения после излеченного туберкулеза Органов дыхания: фиброзные, фиброзно-очаговые, буллезно- дистрофические, кальцинаты в легких и лимфатических узлах, плевропневмосклероз, цирроз, состояние после оперативного вмешательства и др.
Для изучения эпидемической ситуации, определения показаний к оперативному вмешательству, оценки результатов лечения в нашей стране используют также более простую классификацию туберкулеза органов дыхания, в которой различают малые, распространенные и деструктивные формы этого заболевания.
В соответствии с клинической классификацией туберкулеза в практической работе диагноз формулируют по следующим рубрикам:
клиническая форма туберкулеза;
локализация поражения (для легких по долям и сегмен¬там);
фаза процесса;
бактериовыделение (МБТ+) или его отсутствие (МБТ-);
осложнения.
В качестве примера можно привести следующую формулировку диагноза: инфильтративный туберкулез VI сегмента правого легкого в фазе распада и обсеменения, МБТ+, кровохарканье.
Судя по питанию, об иммунитете и своем организме вы абсолютно не заботитесь. Вы очень подвержены заболеваниям легких и других органов! Пора полюбить себя и начинать исправляться. Необходимо срочно корректировать свое питание, свести к минимуму жирное, мучное, сладкое и алкоголь. Кушать больше овощей и фруктов, кисломолочной продукции. Подпитывать организм принятием витаминов, пить больше воды (именно очищенной, минеральной). Закаливайте организм и уменьшайте количество стресса в жизни.
Вы подвержены заболеваниям легких на среднем уровне.
Пока что в хорошем, но если вы не начнете о ней заботиться более тщательно, то заболевания легких и других органов не заставят себя ждать(если еще не было предпосылок). А частые простудные заболевания, проблемы с кишечником и прочие «прелести» жизни и сопутствуют слабому иммунитету. Вам стоит задуматься о своем питании, свести к минимуму жирное, мучное, сладкое и алкоголь. Кушать больше овощей и фруктов, кисломолочной продукции. Подпитывать организм принятием витаминов, не забывайте, что нужно пить много воды (именно очищенной, минеральной). Закаливайте организм, уменьшайте количество стресса в жизни, думайте более позитивно и Ваша иммунная система будет крепкой еще многие годы.
Поздравляем! Так держать!
Вы заботитесь о своем питании, здоровье и иммунной системе. Продолжайте в том же духе и проблемы с легкими и здоровьем в целом еще долгие годы не будут вас тревожить. Не забывайте, что это в основном происходит благодаря тому, что вы правильно питаетесь и ведете здоровый образ жизни. Кушайте правильную и полезную пищу(фрукты, овощи, кисломолочная продукция), не забывайте употреблять большое количество очищенной воды, закаливайте свой организм, мыслите позитивно. Просто любите себя и свой организм, заботьтесь о нем и он обязательно будет отвечать вам взаимностью.
В разделе на вопрос Что такое "Инфицирован МБТ"? Растолкуйте понятие, пожалуйста. И что это вообще значит? что-то связанное с туберкулёзом.. заданный автором Јурочка Кузьмина
лучший ответ это мбт--микобактерии туберкулеза. возбудители этого заболевания
туб. инфицирование не означает, что человек болен. он может быть носителем
но зачастую такой диагноз ставится на основании пробы Манту--исследования крайне недостоверного и низкоинформативного.
Ответ от Ольга
[гуру]
Инфицирование МБТ означает, что человек встречается в своей жизни с возбудителями туберкулеза и имеет иммунитет к ним. Иммунитет к туберкулезу не стойкий и если прекращается попадание в организм микобактерий туберкулеза, исчезает и иммунитет. Проба Манту как раз и показывает есть иммунный ответ или нет. В советское время, когда туберкулеза было мало, эта проба почти у всех была отрицательной. Сейчас практически у всех положительная. Но инфицирование МБТ вовсе не означает болезнь.
Ответ от Ёергей Рыженин
[гуру]
Микобактерия туберкулеза (МБТ) является главной причиной заболевания туберкулезом человека. Переносчики – человек, домашние и дикие животные, птицы. Во внешней среде микобактерия туберкулеза достаточно устойчива. В воде она может сохраняться до 150 дней. Вне живого организма они остаются жизнеспособными в течение многих месяцев, в особенности в темных, сырых помещениях. МБТ по своей природе нечувствительны ко многим антибиотикам. Диагностика проводится посредством ПРЦ.
У человека. В историях болезни эта аббревиатура несет важную информацию. Микроорганизм поражает практически каждый орган и имеет характерные признаки. Множество методов по выявлению заболевания помогут своевременно начать лечение.
Что это такое?
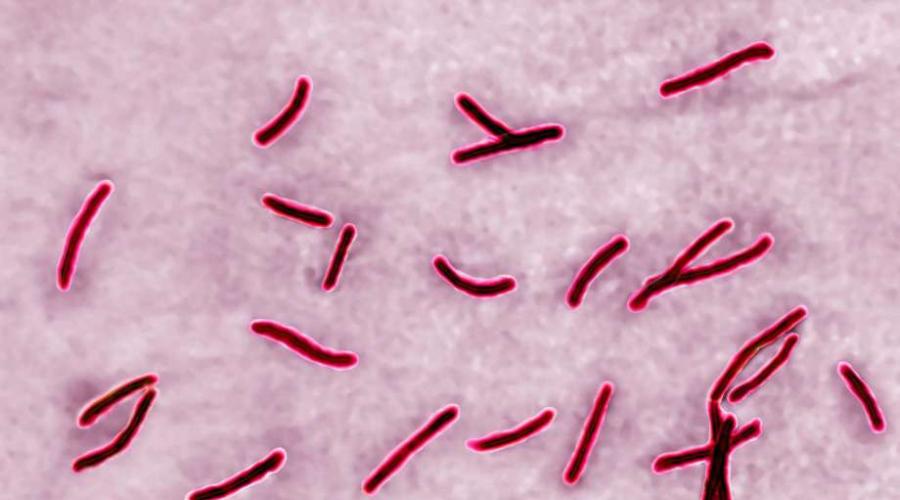
МБТ (микобактерии туберкулеза) — это болезнетворные микробы способные существенно навредить здоровью человека и привести к смерти. Впервые микроорганизм был обнаружен Робертом Кохом в 1882. Обнаруженную бактерию назвали в честь ученого, так как это принесло значительный вклад в развитие медицины.
Распространенность бактерии в окружающей среде обусловлена ее высокой устойчивостью, способностью сохраняться в почве, молочных продуктах. Микробы поражают человеческий и животных организм и активно выделяются при кашле воздушно-капельным, бытовым, контактным путем, реже через биологические жидкости (моча, кровь). Детям туберкулез может передаться через организм матери.
МБТ поражают практически каждый орган или ткань в теле человека. Наиболее распространенной и известной формой является туберкулез легких. Немного реже встречаются поражения почек, печени, оболочек мозга.
Палочка Коха опасна своей изменчивостью. Однажды человечество уже было в одном шаге от победы над микроорганизмом. В период, когда был выделен антибиотик стрептомицин, активное и не всегда правильное применение препарата вызвало мутацию микобактерии. После чего началась эра резистентных форм туберкулеза не поддававшихся лечению.
МБТ+ и МБТ-
В историях болезни людей, страдающих туберкулезом, при формулировке диагноза обязательно указывается МБТ+ или МБТ-, а также дата выявления палочки Коха. Эти данные расшифровываются:
- МБТ+ – туберкулез подтвержденный результатами бактериологических исследований мазка мокроты или промывных вод бронхов, что указывает на открытую форму заболевания.
- МБТ- – микобактерии по данным лабораторного исследования не выявлены, что характерно для больных с закрытой формой туберкулеза.
При положительном результате человек является активным бактериовыделителем. За 5 минут громкого разговора больной может выделить в окружающую среду до 3500 микроорганизмов, что равно одному кашлевому приступу. Чихание с каплями слизи способствует выбросу в окружающую среду до одного миллиона палочек туберкулеза. Эти больные особо опасны для общества, так как распространяют инфекцию с огромной скоростью. На лечении в диспансере им отведена красная зона, что соответствует высокой степени угрозы заражения.
Отрицательный результат свидетельствует о том, что больной неопасен для общества и не выделяет микобактерии туберкулеза в окружающую среду. Передвижение людей с таким результатом не ограничивается пределами диспансера при соблюдении лечения, постоянного лабораторного контроля. Они могут контактировать со здоровым населением без опасности распространить инфекцию. Однако это не значит, что в будущем больной не начнет выделять палочку Коха, только создавая иллюзию безопасности.
Что делают МБТ в организме?
Внедрение микроорганизма в человеческое тело происходит в момент вдыхания палочек Коха, выделенных больным или бактерионосителем. Мбт при туберкулезе оседают в легких, где развитие патологического процесса проходит по двум вариантам.
- Бактерия проникает в легкое, где организм успешно препятствует продвижению туберкулезной палочки в кровеносное русло, создавая сдерживающие барьеры. Излюбленной локализацией патогена является верхняя доля органа. Сразу же после инфицирования начинается инкубация палочки Коха сроком от 20 до 40 дней. Самочувствие человека при этом удовлетворительное, общих или специфических симптомов нет, однако болезнь на этом этапе уже активно развивается.
- Бактерия попадает в легкие и после непродолжительного сопротивления иммунитета попадает в общий кровоток, где разноситься по всем органам. Если сил организма окажется недостаточно для того, чтобы сконцентрировать микроорганизмы в пределах одного органа, то возникает генерализация инфекции (милиарный туберкулез). Инкубационный период длиться дольше – от 30 до 50 дней, но заболевание протекает намного тяжелее.
Первыми клиническими проявлениями туберкулеза являются слабость, снижение работоспособности, сильная ночная потливость, кашель. Температура обычно повышается до субфебрильных цифр (37,0-38.4 о С), что помогает заподозрить МБТ в происхождении болезни.
Далее при отсутствии лечения палочка Коха полностью проявляет свои агрессивные свойства. Пораженные легкие начинают распадаться, появляются прожилки и сгустки крови в мокроте. Если инфекция добирается до костей, происходят патологические переломы.
При появлении подобных симптомов необходимо срочно обратиться к доктору. На ранних этапах болезнь можно остановить медикаментозными средствами. Позднее обращение нередко требует проведения хирургических операций совместно с приемом препаратов.
Диагностика
Для обнаружения опасного возбудителя используются аппаратные и лабораторные методы диагностики. Оптимальным способом выявления МБТ носителей среди детей является проведение аллергической пробы с туберкулином. После Манту назначается Диаскинтест для дифференциальной диагностики заболевания от усиленного иммунного ответа.
Работающие и учащиеся люди проходят плановую флюорографию легких. Исследование позволяет своевременно выявить и изолировать больного для дальнейшего лечения. На полученном снимке можно увидеть повреждения органа, оставленные бактерией.
С целью конкретного выявления МБТ используют 3 метода диагностики:
- Бактериологический анализ.
- Бактериоскопическое исследование.
- Биологический метод.
Для проведения каждого лабораторного анализа требуется сдать биологическую жидкость – мокрота, кровь, моча, плевральный выпот и даже спинномозговая жидкость. Исследования имеют небольшую погрешность, поэтому сбор биоматериала лучше проводить под контролем врача.
Вывод
МБТ является серьезной угрозой для человечества. Чем раньше была обнаружена туберкулезная палочка, тем легче будет от неё избавиться при помощи лекарственных средств. Своевременное выявление ранних симптомов и плановое лечение болезни поможет уберечь себя и окружающих людей от инфекции.