Виды язвенной болезни желудка. Язва двенадцатиперстной кишки
Читайте также
Язвенная болезнь - это остро возникающее, склонное к хроническому рецидивирующему течению, заболевание, в основе которого лежит глубокое изъязвление участка слизистой оболочки желудка или двенадцатиперстной кишки на фоне ее различных дегенеративных и воспалительных изменений.
Заживление язвенного дефекта происходит с образованием плотных деформирующих рубцов. Обострение язвенной болезни развивается обычно весной и осенью.
Это одна из наиболее частых патологий органов пищеварения. Заболевание встречается в любом возрасте, чаще после 20 лет. Имеется преобладание пациентов мужского пола в связи с большим риском воздействия на них вредных предрасполагающих факторов и генетическими особенностями.
Классификация язвенной болезни выделяет:
- По локализации язвенного дефекта: язвенную болезнь желудка, язвенную болезнь двенадцатиперстной кишки, язву с двойной локализацией.
- 4 стадии язвенного процесса:
- стадия заживления язвы при сохранении воспаления в окружающих тканях
- стадия полной ремиссии.
- По наличию осложнений: неосложненную и осложненную (кровотечением, перфорацией, пенетрацией, рубцовым стенозированием и т.д.).
- По имеющимся сопутствующим заболеваниям.
Этиология и патогенез язвенной болезни
Этиология и патогенез язвенной болезни постоянно изучаются мировым медицинским сообществом в связи с большими расходами на лечение больных и высокими показателями нетрудоспособности. В настоящее время ведущими причинами возникновения язвенной болезни считаются:
- Воздействие Helicobacter pylori. Эта бактерия способна размножаться в агрессивной среде желудка и двенадцатиперстной кишки. Колония микробов выделяет токсичные для слизистой оболочки продукты, приводящие к дистрофии и гибели клеток. В результате формируется язвенный дефект, все более углубляющийся под воздействием кислоты пищевого комка и желудочного сока, желчи. Доказано, что хроническая язвенная болезнь формируется именно вследствие длительного персистирования хеликобактера в очаге поражения слизистой.
- Преобладание агрессивных факторов над защитными. У некоторых больных генетически или эндокринно обусловленный избыток соляной кислоты или пепсина, особенно в сочетании с дуодено-гастральным рефлюксом, не может быть полностью нейтрализован защитными факторами (слизью, бикарбонатами и лизоцимом). В результате развиваются химические изъязвления слизистой оболочки.
- К другим причинам, в результате которых может развиться язва желудка и двенадцатиперстной кишки, относятся лекарственные препараты (цитостатики, нестероидные противовоспалительные, гормональные, мочегонные), пищевые погрешности (нерегулярная, острая, горячая или холодная пища, спиртные и шипучие напитки, избыток углеводов), стрессовые ситуации. Среди заболеваний, способных спровоцировать возникновение язвы, выделяются любые токсико-аллергические, сильные болевые и шоковые состояния, сердечная или легочная декомпенсация, инсульты, тромбозы, туберкулез , СПИД .
Язва: симптомы и лечение
Симптомы язвенной болезни в период обострения:
- Боль в животе
. Самой частой ее локализацией является надчревье (верхний отдел брюшной полости). В зависимости от индивидуальной переносимости боли, размера и расположения язвы, остроты патологического процесса, вовлечения мышечной оболочки кишки и окружающих органов, она может быть различной интенсивности острой или ноющей тупой, кинжальной, жгучей, опоясывающей. При осмотре отмечается защитное локальное напряжение мышц передней брюшной стенки.
Язвенная болезнь двенадцатиперстной кишки часто обуславливает иррадиацию болей в область правой почки или поясничных мышц, в правую руку и ключицу. Для нее характерно их усиление в ночное время и через 3 часа после приема пищи (так называемые «голодные» боли). Облегчение пациенту приносит прием антацидных препаратов, молочных напитков, слизистых отваров.
Для язвы в области дна желудка типичны боли во время еды, особенно если блюда за счет обилия клетчатки и приправ или некомфортной температуры могут усилить раздражение воспаленного очага. Чем дальше от пищевода расположен язвенный дефект, тем больше времени проходит до появления болевого синдрома. При язве пилорического отдела это обычно около 2 часов. Обострение язвенной болезни проявляется в первую очередь усилением болевых ощущений. - Диспепсические расстройства , связанные с нарушением моторики и ферментативной активности кишечника, задержкой продвижения пищевых масс из желудка. Наблюдаются изжога и отрыжка , тошнота и чувство переполнения, приносящая облегчение рвота съеденной пищей, желудочные спазмы, запоры и, реже, поносы похудение. Последствия длительно протекающего заболевания - появление признаков поливитаминной недостаточности, у детей отставание в физическом развитии.
- Общие симптомы . Пациенты отмечают повышенную усталость и раздражительность, нарушения сна, апатию. Язвенная болезнь желудка часто сопровождается астеническим синдромом. Биохимический анализ крови показывает сопутствующее нарушение функции печени и поджелудочной железы, рост белков воспаления. Могут отмечаться подъемы температуры до субфебрильных цифр.
Терапия язвенной болезни проводится в стационаре и включает ограничение физических и эмоциональных нагрузок, специальную диету, лекарственную и эрадикационную антибактериальную терапию, физиопроцедуры, фитотерапию, лечебную физкультуру.
Межприступный период, а также хроническая язва в стадии рубцевания требуют к себе не менее внимательного отношения, активного противорецидивного лечения и щадящего питания. Только в этом случае возможны длительная, в течение многих лет, ремиссия и гарантия отсутствия угрожающих жизни осложнений при развитии язвенной болезни.
симптомы .
Причины язвенной болезни
Выделена в отдельную форму заболевания много десятилетий назад. Учитывая ее широкую распространенность, врачи тщательно изучают все возможные причины возникновения язвы желудка . Ведь только таким образом возможна действенная профилактика и результативное лечение этого недуга. Параллельно с развитием медицины изменялись и взгляды на
В настоящее время наиболее распространены следующие теории:
- Инфекционная. Согласно этой теории, до 80% случаев язвенной болезни имеют бактериальную природу. Выделен особый вид спиралевидных микроорганизмов, названных Helicobacter pylori, которые способны нейтрализовать кислоту и выживать в условиях очень агрессивной среды двенадцатиперстной кишки и желудка. Продукты жизнедеятельности этих бактерий вызывают воспаление и гибель клеток защитного слоя слизистой оболочки. В результате развиваются поверхностные эрозии, с течением времени переходящие в глубокие язвы. Выявлено также, что заболевает только один из четырех носителей хеликобактера. То есть, одновременно должны быть другие предрасполагающие причины язвы и воздействие внешних агрессивных факторов, чтобы развилось заболевание.
- Теория нарушения равновесия факторов защиты и агрессии в отношении слизистой оболочки двенадцатиперстной кишки и желудка. К первой группе относятся врожденные особенности иммунной и гормональной местной защиты и кровоснабжения, а также вырабатыаемые клетками эпителия слизистой оболочки лизоцим, бикарбонаты для нейтрализации кислоты и слизь. Вторая группа факторов включает наследственно обусловленную склонность к повышенной выработке соляной кислоты желудка, дуодено-гастральный рефлюкс, хеликобактер. Преобладание симпатической иннервации и, как результат, частые сосудистые спазмы, приводящие к образованию участков атрофии слизистой оболочки двенадцатиперстной кишки и желудка. Согласно этой теории, агрессивные причины язвенной болезни желудка должны перевесить защитные факторы для развития патологического процесса.
Другие причины возникновения язвы
- Лекарственные. Прием резерпина, нестероидных противовоспалительных, гормональных, цитостатических, некоторых мочегонных препаратов. Чаще возникает язва желудка вследствие данной причины.
- Алиментарные. Употребление чрезмерно горячей или холодной пищи, газированных напитков, крепкого кофе, острых специй, копченостей, обилия сдобы и сладостей, отсутствие режима питания.
- Токсико-аллергические. К поражающим факторам относят никотиновые смолы, напитки с высоким содержанием спирта, отравления, тяжелые аллергические реакции.
- Нейрогенные. В эту группу относят очаговые нарушения кровоснабжения слизистой оболочки при инсультах , хронических и острых стрессовых ситуациях, дистрофических заболеваниях нервной системы. Чаще возникает язва двенадцатиперстной кишки вследствие данных причин.
- Трофические. Возникают часто множественные язвы желудка вследствие декомпенсации заболеваний сердца или легких из-за снижения кровоснабжения или тромбоза мелких сосудов слизистой оболочки желудка.
- Шоковые. По механизму возникновения близки к предыдущим. Причины - тяжелые ожоги, инфаркт миокарда , обширные травмы, приводящие к падению артериального давления.
- Хронические специфические заболевания. Язва двенадцатиперстной кишки или желудка может быть симптомом туберкулеза , СПИДа сифилиса .
Симптомы язвенной болезни
Профилактика язвенной болезни
Профилактика язвенной болезни условно подразделяется на первичную (предупреждение развития заболевания), вторичную (снижение риска рецидивов и обострений), а также третичную (уменьшение вероятности осложнений). Вторая и третья группы принципиальных отличий практически не имеют. Поэтому рассматривается комплекс мероприятий по вторичной и первичной профилактике язвы.
Первичная профилактика язвенной болезни
Первичная профилактика язвенной болезни желудка или дуоденальной язвы предусматривает:
- Предупреждение заражения Helicobacter pylori. Если в семье имеются больные язвой или носители этого микроба, то рекомендуется строго выполнять противоэпидемические мероприятия. Они включают индивидуальную посуду и столовые приборы, личные полотенца, резкое ограничение поцелуев для уменьшения риска передачи возбудителя здоровым, особенно детям.
- Своевременное лечение кариеса зубов и соблюдение гигиены полости рта.
- Отказ от крепких спиртных напитков и от курения .
- Организация правильного питания. Оно по составу и регулярности приема пищи должно соответствовать возрасту и потребностям организма. Немаловажное значение имеет щадящая кулинарная обработка с резким ограничением острых, копченых и раздражающих блюд. Не употреблять чрезмерно горячие или очень холодные продукты, кофеинсодержащие и газированные напитки.
- Предупреждение и активное лечение гормональных нарушений, острых и хронических заболеваний особенно актуально для профилактики язвы двенадцатиперстной кишки или желудка.
- Исключение частого или бессистемного приема лекарственных препаратов, вызывающих образование язвы.
- Рациональная организация труда и отдыха, занятий спортом. Обязательно придерживаться режима дня и спать минимум 6 часов за сутки (а детям - придерживаться возрастной нормы).
- Своевременная психологическая помощь. Особенно важны спокойные отношения в семье и школе и быстрое решение конфликтных ситуаций в подростковом возрасте.
Профилактика обострений язвенной болезни
Вторичная профилактика язвенной болезни или дуоденальной язвы включаетмероприятия обязательной диспансеризации:
- Регулярно проводимые курсы противорецидивного лечения, особенно в осенний и весенний периоды. Они должны состоять из назначаемых гастроэнтерологом лекарственных препаратов, физиотерапевтических процедур, фитотерапии, приема минеральной воды.
- Санаторно-курортное профилактическое лечение язвы в профильных учреждениях.
- Санация хронических очагов инфекции и любых заболеваний, которые могут спровоцировать обострение язвы.
- Длительное и неукоснительное соблюдение противоязвенной диеты.
- Постоянный лабораторный и инструментальный мониторинг состояния язвы для раннего выявления симптомов обострения и скорейшего начала активного лечения.
- Вторичная профилактика язвы включает также полный комплекс мероприятий по ее первичной профилактике.
Осложнения язвенной болезни
Общие осложнения язвенной болезни двенадцатиперстной кишки и желудка:
- Кровотечение из язвенного дефекта.
- Пенетрация язвы (переход процесса в близлежащие органы и ткани).
- Озлокачествление язвы.
- Вегето-сосудистая дистония.
- Хронический холецистит и панкреатит , гепатоз.
- Клиника непроходимости кишечника.
- Прободение (перфорация) язвенного дефекта.
Осложнения язвенной болезни желудка:
- Стеноз или рубцовая деформация пилорического (выходного) отдела желудка .
- Гастро-эзофагеальный рефлюкс, хронический эзофагит .
Осложнения язвы двенадцатиперстной кишки:
- Дискинезия или спазм желчевыводящих путей.
- Холестаз.
- Рубцовая деформация двенадцатиперстной кишки.
- Рецидивирующий дуодено-гастральный рефлюкс.
Характеристика осложнений язвенной болезни
Кровотечение из язвенного дефекта может быть легким (выявляется только при лабораторном исследовании кала на скрытую кровь), среднетяжелым (приводит к хронической анемии) или массивным, относящимся к одному из наиболее грозных осложнений. Развивается при повреждении стенки кровеносных сосудов разного калибра. Наблюдается стул черного цвета, рвота алой кровью или «кофейной гущей», анемия. При массивной кровопотере может быть падение артериального давления, потеря сознания, шок.
Последствием распространения язвенного поражения на все слои стенки желудка является ее разрыв с вытеканием содержимого двенадцатиперстной кишки или желудка в брюшную полость. Пациент ощущает внезапную (кинжальную) боль, резкое ухудшение самочувствия. В результате очень быстро развивается угрожающий жизни разлитой перитонит, требующий неотложной хирургической помощи.
Хроническая язва двенадцатиперстной кишки и желудка имеет последствия в виде обширных спаечных процессов, затрагивающих близлежащие органы. В результате возможен переход в месте спаек язвенного процесса на ткани поджелудочной железы, большого или малого сальника, петель кишечника, в очень редких случаях даже на диафрагму или правый желудочек сердца. Больной ощущает резкое усиление болей, которые принимают опоясывающий характер. Быстро присоединяются симптомы нарушения пищеварения, ухудшается общее состояние. Без экстренного лечения это осложнение смертельно.
Непроходимость двенадцатиперстной кишки или пилорического отдела желудка развивается из-за стойкого спазма их мышечного слоя или вследствие выраженной рубцовой деформации, перекрывающей путь для продвижения пищевых масс. Наблюдаются постоянная тошнота , повторяющаяся рвота, запоры , чувство переполнения желудка, снижение массы тела.
Диета при язвенной болезни
Диета при язвенной болезни желудка или двенадцатиперстной кишки входит в число наиболее важных лечебных факторов, которые ни в коем случае нельзя игнорировать. Существует несколько разновидностей диетических меню, составленных с учетом периода заболевания и наличия осложнений. Они различаются по набору разрешенных пищевых продуктов и по способу приготовления блюд. Главная цель диеты при язве - максимальное термическое, механическое и химическое щажение слизистой оболочки пищеварительного канала для скорейшего стихания воспалительных проявлений и уменьшения рефлекторной возбудимости двенадцатиперстной кишки и желудка. При этом питание при язвенной болезни должно полностью восполнять энергетические и нутриентные траты организма, а также служить полноценным источником защитных факторов.
Диета № 1А
Симптомы язвы двенадцатиперстной кишки
Симптомы язвы двенадцатиперстной кишки во многом схожи с клиническими проявлениями язвы желудка. Плохое самочувствие, немотивированная усталость, небольшое повышение температуры тела, раздражительность, склонность к запорам , внезапное изменение пищевых предпочтений, боли в эпигастрии, изжога , тошнота , приносящая облегчение рвота , сухой серый налёт и выраженные сосочки на языке, склонность к кариесу зубов и пародонтозу появляются при обострении язвенной болезни. Также существует большой процент безболевых, «немых» язв, клинически проявляющихся только при развитии осложнений
Но язва 12-перстной кишки имеет и отличительные симптомы, связанные с локализацией язвенного дефекта и вовлечением в патологический процесс рядом расположенных органов. Они помогают врачу в быстрой предварительной диагностике этого заболевания и его осложнений. Вот основные из них:
- Расстройства пищеварения в виде жидкого и учащенного стула. Возникают при вовлечении в процесс воспаления поджелудочной железы. Язва кишечника имеет схожие симптомы, но более ярко выраженные. Одновременно может наблюдаться непереносимость продуктов из свежего молока и фруктов, опоясывающая боль в левом подреберье и пояснице.
- Повышенный аппетит. Связан с подсознательной попыткой пациента «заесть» боль и с нарушением процессов ферментативного расщепления, а также усвоения питательных веществ. При этом при обострении наблюдается потеря веса.
- Склонность к застою желчи. Обусловлена воспалительным спазмом желчевыводящих протоков. Проявляется желтушным прокрашиванием налета на языке, а в тяжелых случаях - и кожи, тянущими болями в правом подреберье. При эндоскопической диагностике можно увидеть заброс желчи в пилорический отдел желудка. Это так называемый дуодено-гастральный рефлюкс, провоцирующий изжогу.
- Тошнота и рвота через много часов после еды, желудочно-пищеводный рефлюкс. Язва двенадцатиперстной кишки имеет эти симптомы в случае длительного течения заболевания, приведшего к стойкому спазму или грубым рубцовым изменениям пилорического отдела желудка. Это препятствует эвакуации пищи и приводит к рвоте застойным содержимым желудка.
- Особый характер болей.
Боли при язве двенадцатиперстной кишки
Главные признаки язвы двенадцатиперстной кишки - это боли - натощаковые (голодные) и ночные. Они могут быть постоянными, ноющими или приступообразными и резкими. Интенсивность их нарастает примерно через два часа после еды и уменьшается сразу после приема пищи. Особенно быстро помогают молочные продукты и слизистые супы. Для лечения болей пациенты прикладывают горячую грелку на область правого подреберья, принимают антацидные, спазмолитические и уменьшающие секрецию желудочного сока препараты.
Эпицентр болей располагается обычно ближе к правому подреберью в области эпигастрия. Распространение болей наблюдается в правую руку, в спину. Имеются специфические болевые точки на правой ключице, в нижнем грудном и поясничном позвоночных сегментах.
Для язвенной болезни двенадцатиперстной кишки очень характерны сезонные весенние и осенние усиления выраженности болевого синдрома.
Симптомы всех болезней вы можете найти на нашем сайте в разделе
В гастроэнтерологии существует несколько разновидностей язвенной болезни желудка, самые распространённые из которых подразумевают разделение язвы желудка по таким признакам, как причины появления заболевания, вовлечение в патологический процесс того или иного отдела желудка, объёмы новообразований и характер протекания.
Основываясь на таких классификациях, будет определяться тактика устранения каждой из разновидностей подобного расстройства.
Классификация по характеру течения
В зависимости от того, как протекает болезнь, она делится на острую и хроническую.
В несколько раз реже язвенного поражения привратника желудка, встречается патология кардиального отдела. Зачастую ставится такой диагноз у представителей мужского пола. Протекает в трёх стадиях – лёгкой, средней тяжести и осложнённой. В зависимости от этапа, с большей интенсивностью проявляются такие признаки, как:
- приступообразные болевые спазмы, которые усиливаются после употребления пищи;
- появление горького привкуса в ротовой полости;
- упорная отрыжка;
- отёчность и возникновение белого налёта на языке.
Первые две стадии лечатся медикаментозно, а для устранения самой тяжёлой требуется врачебное вмешательство.
Пептическая язва желудка образуется на верхнем слое слизистой оболочки. Зачастую является осложнением после операбельного лечения. Другими предрасполагающими факторами могут стать – инфицирование бактерией Хеликобактер пилори или приём некоторых медикаментов.
Клиническая картина выражается в проявлении:
- острой и режущей болезненности, которая формируется натощак или при длительных перерывах между едой;
- частой тошноте и рвоте. Рвотные массы могут иметь примеси крови;
- резкое снижение массы тела, что обуславливается полным отсутствием аппетита;
- нарушение стула, которое проявляется в диарее.
Ликвидация такой язвенной болезни имеет комплексный характер.
Другие разновидности болезни
Есть несколько классификаций заболевания, которые не входят ни в одну из описанных выше групп.
Такой разновидностью является зеркальная язва желудка. Формирование язвенного дефекта берёт начало с возникновения воспаления в слизистой оболочке. Под влиянием кислого желудочного сока происходит появление углубления, которое может охватывать сразу несколько слоёв стенки этого органа. Своё название такая форма болезни получила оттого, что одновременно появляется сразу два очага патологического процесса, которые расположены друг напротив друга.
Основным признаком зеркальной язвы является сильный болевой синдром, который не проходит на протяжении долгого времени. Боль проявляется вне зависимости от потребления пищи. Также отмечается появление болевых ощущений во время ходьбы. Лечение такого типа расстройства - хирургическое.
Каллезная язва желудка одна из самых опасных форм язвенной болезни, поскольку является признаком предракового состояния. Специфических симптомов не имеет и выражается обычной симптоматикой подобного недуга. В основном развитие происходит на фоне хронического течения язвы. Устранение осуществляется только операбельно, потому что консервативная терапия не приносит желаемого результата.
Эндокринная язва желудка имеет типичную клиническую картину и образовывается по причине повышения кислотности желудочного сока. Довольно трудно поддаётся медикаментозному и хирургическому лечению.
– представляет собой появление сквозного отверстия в стенке этого органа, что влечёт за собой возникновение воспалительного процесса в брюшине. Такое течение болезни проходит несколько этапов:
- болевой шок – характеризуется интенсивным проявлением симптоматики;
- ложное облегчение состояния;
- развитие гнойного перитонита – если пациенту не оказать вовремя хирургическую помощь велика вероятность наступления смерти.
Классификация язвы желудка по размерам новообразований:
- небольшая язва, которая не достигает по объёмам 0.5 см;
- средняя – не более одного сантиметра;
- крупная – до трёх см;
- гигантская – свыше трёх см.
По глубине проникновения в ткани желудка различают такие язвы:
- поверхностные – с незначительным дефектом стенки;
- глубокие.
В зависимости от количества язвочек:
- одиночные;
- множественные.
Кроме этого, существует несколько вариантов течения болезни – типичное, с проявлением характерной симптоматики, атипичное – при котором отсутствует выражение болевого синдрома и других признаков.
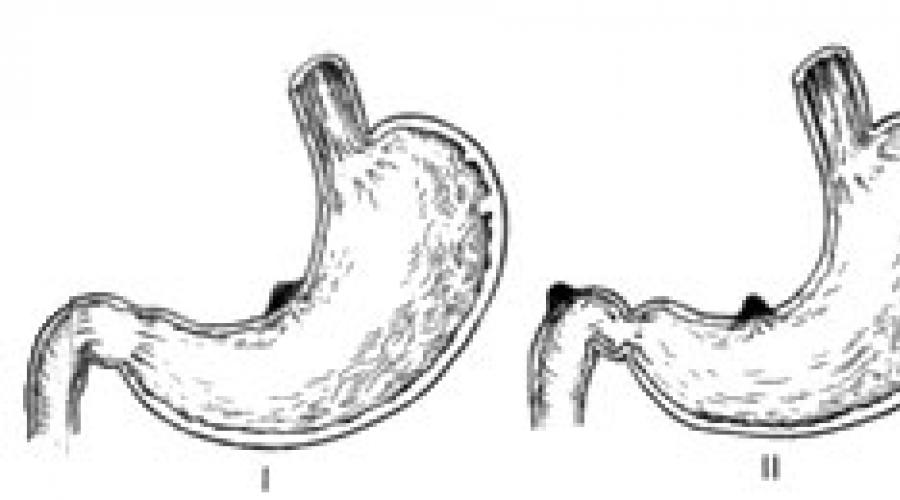
По классификации Джонсона различают три типа желудочных язв (рис. 111): I тип - медиогастральная язва расположена в области тела желудка; II тип - сочетанная язвенная болезнь желудка и двенадцатиперстной кишки; III тип - препилорические язвы и язвы пилорического канала.
С локализацией язвы в желудке коррелирует кислотность желудочного содержимого. Чем далее вверх от привратника расположена язва, тем ниже кислотность желудочного сока.

Рис. 111. Язвы желудка по классификации Джонсона (схема). Тип I - медиогастральная язва; тип II - сочетанные язвы двенадцатиперстной кишки и желудка; тип III - препилорическая язва.
Медиогастральная язва встречается в 4 раза реже дуоденальной язвы, преимущественно у людей старше 40 лет. Составляет 57% от всех желудочных язв.
Патогенез язвенной болезни желудка . Этиологическими моментами являются дуодено-гастральный рефлюкс, стаз в антральном отделе, повреждение слизистого барьера. Иногда имеют значение такие факторы, как грубая пища, алкоголь, курение.
В развитии медиогастральной язвы преобладающее значение имеет ослабление защитных механизмов слизистой оболочки желудка против действия кислотно-пептического фактора. Возникновению медиогастральной язвы предшествует большей частью симптомо-комплекс, присущий нормо- гиперсекреторному хроническому гастриту. Особенностью хронического гастрита является антрокардиальное распространение процесса, характеризующегося пилоризацией желудочных (главных) желез. На стыке сохранивших специфическую секреторную активность и утративших ее участков слизистой оболочки создаются условия для наиболее интенсивного кислотно-пептического воздействия. Дистальнее же оно ослабевает в результате связывания и нейтрализации соляной кислоты выделяющимся здесь щелочным секретом антральных желез.
Дуоденогастральный рефлюкс является одной из причин развития хронического антрального гастрита и язвы желудка. В физиологических условиях антральный отдел и пилорический сфинктер препятствуют рефлюксу дуоденального содержимого в желудок. Механизм развития дуоденогастрального рефлюкса связан с нарушением антродуоденальной моторики. При недостаточности пилорического сфинктера избыточное количество дуоденального содержимого поступает в желудок. Длительный контакт желчи и панкреатического сока со слизистой оболочкой желудка приводит к развития гастритических изменений слизистой оболочки с кишечной метаплазией эпителия. Желчь высвобождает из слизистой оболочки гастрин и гистамин, которые стимулируют секрецию соляной кислоты и пепсина.
Вредоносное действие желчи на слизистую оболочку желудка обусловлено тем, что желчь смывает слизь с поверхности слизистой оболочки, вызывает цитолиз клеток эпителия. В результате прорывается защитный барьер слизистой оболочки и повышается обратная диффузия Н +-ионов в слизистую оболочку. Вследствие повышенного поступления Н +-ионов в слизистую оболочку истощается ее буферная система и возникает тканевой ацидоз. В результате снижения рН и действия гистамина повышается проницаемость капилляров, возникают отек, кровоизлияния в слизистой оболочке, что делает ее более подверженной действию ульцерогенных факторов, находящихся в полости желудка.
С дуоденальным содержимым в полость желудка попадает лизолецитин (промежуточный продукт переваривания жиров) - вещество высокотоксичное для клеточных мембран.
Причиной снижения резистентности слизистой оболочки и регенераторной способности ее может быть нарушение кровообращения. Этот фактор приобретает значение в старших возрастных группах при так называемых старческих язвах, развитие которых ставят в зависимость с атеросклерозом желудочных артерий.
Схематически патогенез медиогастральной язвы можно представить следующим образом: Дуоденогастральный рефлюкс -> хронический антральный гастрит -> снижение сопротивляемости слизистой оболочки желудка кислотно-пептическому воздействию -> язва.
Особенность патогенеза медиогастральной язвы в отличие от патогенеза язвы двенадцатиперстной кишки та, что при язве желудка кислотность чаще ниже нормы и значительно ниже, чем у больных с язвой двенадцатиперстной кишки.
Гипацидное состояние желудочного содержимого при медиогастральной язве может быть связано с уменьшением массы париетальных клеток и со снижением их функциональной активности, с повышенной обратной диффузией Н + -ионов.
Клиника и диагностика язвенной болезни желудка: медиогастральная язва начинается чаще у людей старше 40 лет. Основной симптом заболевания - ранняя боль в эпигастральной области. Возникает боль сразу после еды или через 15-45 мин. Чем ближе к кардии расположена язва, тем в более короткий срок после приема пищи возникает боль. Продолжительность боли 1 -11/2 ч. Прекращается боль после того, как пища эвакуируется из желудка. Боль возникает в зависимости от характера и количества съеденной пищи. Вначале боль появляется вслед за погрешностями в диете, затем после обильной еды и, наконец, после каждого приема пищи.
Боль локализуется между мечевидным отростком и пупком чаще несколько левее средней линии, иррадиирует за грудину, в левую половину грудной клетки, в спину. Интенсивность боли различная, Ноющая, давящая боль, как при гастрите, или довольно интенсивная, заставляющая больного принимать полусогнутое положение, придавливать брюшную стенку рукой.
Наблюдают, но не закономерно суточный ритм боли: пища ->-покой ->-боль ->- облегчение и т. д. Утрата суточного ритма боли, по-видимому, связана с наличием гастрита. При перивисцерите боль приобретает постоянный характер, зона иррадиации становится обширной.
Часто возникает изжога, кислая отрыжка. Эпизодически на высоте боли наступает рвота. Рвотные массы содержат примесь недавно съеденной пищи. После рвоты боли проходят. Больные, чтобы снять боли, вызывают рвоту искусственно.
При пальпации живота выявляется разлитая болезненность в эпигастральной области, перкуторная зона болезненности слева от средней линии, а при кардиальных язвах - у мечевидного отростка. Локальное напряжение мышц брюшной стенки обычно не выявляется.
Очень важно то обстоятельство, что доброкачественные и злокачественные изъязвления желудка могут иметь одинаковую симптоматику.
Рентгенологическое исследование при язвенной болезни желудка. Прямой рентгенологический признак язвы - «ниша» на фоне стенки желудка в виде кратера, заполненного барием (рис. 112) или «ниша рельефа» в виде бариевого пятна. К месту расположения «ниши» конвергируют складки слизистой оболочки. При рентгенологическом исследовании выявляют различные деформации желудка в результате Рубцовых процессов: двуполостной желудок (так называемые песочные часы), «улиткообразная деформация» вследствие массивного рубцевания язвы малой кривизны в продольном и поперечном направлениях, каскадный желудок при своеобразном направлении рубцевания язвы задней стенки желудка.
Решающее значение в диагностике хронической язвы желудка имеет эндоскопическое исследование с биопсией. Гистологическое исследование биоптата дает точный диагноз в 95%, цитологическое исследование в 70% случаев. Однако возможны ложноотрицательные результаты (5-10%), когда поражение злокачественное, а данные гистологического исследования биоптата его не выявляют. Вот почему больные с хроническими язвами желудка нуждаются в систематическом диспансерном наблюдении с рентгенологическим и эндоскопическим исследованием желудка с обязательной гастробиопсией.

Рис. 112. Рентгенограмма желудка. «Ниша» на малой кривизне в области тела желудка (указана стрелкой). Язва желудка.
Обострения заболевания при язве желудка обычно не имеют сезонной приуроченности, периоды ремиссий короткие.
Лечение язвенной болезни желудка: стойкое излечение язв желудка консервативными мероприятиями наблюдается довольно редко. Рецидив заболевания и различные осложнения возникают у 75-80% больных.
Хирургическое лечение показано больным:
А) с доброкачественной язвой, которая не рубцуется, несмотря на проведение комплексного консервативного лечения в течение 8 нед;
б) пожилого возраста с пониженной секреторной функцией желудка, особенно при наличии рецидивов и осложнений в анамнезе;
в) с хронической рецидивирующей язвой в антральном отделе желудка;
г) при подозрении на малигнизацию язвы.

Рис. 113. Лестничная резекция желудка. Гастродуоденоанастомоз по способу Бильрот-1 (схема). а - границы резекции желудка; б - наложение гастродуоденоанастомоза.
Выбор метода операции определяется особенностями этой локализации язвы (атрофические изменения слизистой оболочки, нормальная или даже сниженная продукция соляной кислоты, возможность ракового превращения). Дистальная резекция половины желудка с удалением антрального отдела и иссечением язвы с гастродуоденоанастомозом по Бильрот-1 (рис. 113) является наиболее распространенным методом лечения.
Если хирург не имеет абсолютной уверенности в доброкачественной природе язвы при тщательно проведенной ревизии во время операции, показана резекция 3/4 желудка с одновременным удалением соответствующих участков сальника и регионарных лимфатических узлов.
Хирургические болезни. Кузин М.И., Шкроб О.С.и др, 1986г.
Язвенная болезнь ДПК, язва ДПК
Версия: Справочник заболеваний MedElement
Язва двенадцатиперстной кишки (K26)
Гастроэнтерология
Общая информация
Краткое описание
Язвенная болезнь двенадцатиперстной кишки
- мультифакториальное заболевание с образованием язв двенадцатиперстной кишки, с возможным прогрессированием, хронизацией и развитием осложнений. Чаще всего является состоянием, ассоциированным с хеликобактерной инфекцией, что, наряду с морфологией, отличает ее от так называемых "острых" (симптоматических, стрессорных язв) язв.
Некоторые симптоматические язвы также могут быть как острыми, так и хроническими.
Основным морфологическим субстратом язвенной болезни желудка и двенадцатиперстной кишки (ЯБЖ и ДПК) является наличие хронической язвы.
Первой морфологической стадией язвенной болезни является эрозия
, которая представляет собой неглубокий дефект (повреждение) слизистой оболочки в границах эпителия и образуется при некрозе участка слизистой оболочки.
Эрозии, как правило, множественны и локализуются преимущественно по малой кривизне тела и пилорического отдела желудка, реже - в ДПК. Эрозии могут иметь различную форму и размер - от 1-2 мм до нескольких сантиметров. Дно дефекта покрыто фибринозным налетом, края мягкие, ровные и не отличаются от окружающей слизистой оболочки по виду.
Заживление эрозии происходит путем эпителизации (полная регенерация) за 3-4 дня без образования рубца, при неблагоприятном исходе возможен переход в острую язву.
Острая язва
представляет собой глубокий дефект слизистой оболочки, который проникает до собственно мышечной пластинки слизистой оболочки и глубже. Причины образования острой язвы аналогичны таковым при эрозиях. Острые язвы чаще одиночны; имеют округлую или овальную форму; на разрезе имеют вид пирамиды. Размер острых язв - от нескольких мм до нескольких см. Локализуются на малой кривизне. Дно язвы покрыто фибринозным налетом, она имеет ровные края, не возвышается над окружающей слизистой оболочкой и не отличается от нее по цвету. Зачастую дно язвы имеет грязно-серую или черную окраску вследствие примеси гематина-гидрохлорида.
Микроскопически: слабо или умеренно выраженный воспалительный процесс в краях язвы; после отторжения некротических масс на дне язвы - тромбированные или зияющие сосуды. При заживлении острой язвы в течение 7-14 дней образуется рубец (неполная регенерация). При редком неблагоприятном исходе возможен переход в хроническую язву.
Для хронической язвы
характерно выраженное воспаление и разрастание рубцовой (соединительной) ткани в области дна, стенок и краев язвы. Язва имеет округлую или овальную (реже линейную, щелевидную или неправильную) форму. Ее размер и глубина могут быть различными. Края язвы плотные (каллезная язва), ровные; подрытые в проксимальном ее отделе и пологие в дистальном.
Морфология хронической язвы в период обострения: размеры и глубина язвы увеличиваются.
В дне язвы выделяют три слоя:
- верхний слой
- гнойно-некротическая зона;
- средний слой
- грануляционная ткань;
- нижний слой
- рубцовая ткань, проникающая в мышечную оболочку.
Гнойно-некротическая зона уменьшается в период ремиссии. Грануляционная ткань, разрастаясь, созревает и превращается в грубо-волокнистую соединительную (рубцовую) ткань. В области дна и краев язвы усиливаются процессы склероза; дно язвы эпителизируется.
Рубцевание язвы не приводит к излечению от язвенной болезни, поскольку обострение заболевания может произойти в любое время.
Классификация
Общепринятой классификации нет.
В общей классификации язвенной болезни желудка и двенадцатиперстной кишки имеется упоминание локализации язвы при язвенной болезни. Поражения только ДПК описываются как вариант локализации язвенной болезни желудка и ДПК.
Классификация язв желудка и двенадцатиперстной кишки
По нозологической самостоятельности :
Язвенная болезнь;
- симптоматические гастродуоденальные язвы.
По локализации поражения
1. Отделы желудка и двенадцатиперстной кишки (ДПК):
Язвы желудка:
Кардиального и субкардиального отделов;
- тела и угла желудка;
- антрального отдела;
- пилорического канала.
Язвы двенадцатиперстной кишки:
Луковицы двенадцатиперстной кишки;
- постбульбарного отдела (внелуковичные язвы) -
встречаются гораздо реже, чем язвы луковицы.
Сочетание язвы желудка и двенадцатиперстной кишки.
2. Проекция поражения желудка и двенадцатиперстной кишки:
Малая кривизна;
- большая кривизна;
- передняя стенка;
- задняя стенка.
По числу язв:
Одиночные;
- множественные.
По диаметру язвы:
Малые;
- средние;
- большие;
- гигантские.
По клинической форме :
Типичная;
- атипичная:
а) с атипичным болевым синдромом;
б) безболевая (но с другими клиническими проявлениями);
в) бессимптомная.
По уровню желудочного кислотовыделения:
- повышенный;
- нормальный;
- пониженный.
Характер гастродуоденальной моторики может быть следующим:
Повышение тонуса и усиление перистальтики желудка и ДПК;
- снижение тонуса и ослабление перистальтики желудка и ДПК;
- дуоденогастральный рефлюкс.
Стадии течения заболевания:
Стадия обострения;
- стадия рубцевания:
а) стадия "красного" рубца;
б) стадия "белого" рубца;
- стадия ремиссии.
По срокам рубцевания
существуют язвы:
- с обычными сроками рубцевания (до 1,5 мес. для язв ДПК; до 2,5 мес. для язв желудка);
- труднорубцующиеся язвы (со сроками рубцевания более 1,5 мес. для язв ДПК; более 2,5 мес. для язв желудка).
По наличию или отсутствию постязвенных деформаций:
Рубцово-язвенная деформация желудка;
- рубцово-язвенная деформация луковицы ДПК.
Характер течения заболевания может быть:
Острый (впервые выявленная язва);
- хронический:
а) с редкими обострениями (1 раз в 2-3 года и реже) - легкая степень тяжести;
б) с ежегодными обострениями - средняя степень тяжести;
в) с частыми обострениями (2 раза в год и чаще);
- тяжелое течение.
Язвы также различаются по наличию или отсутствию осложнений, и по видам осложнений (кровотечение, прободение, пенетрация, перигастрит, перидуоденит, органический стеноз привратника, малигнизация).
Симптоматические гастродуоденальные язвы (вторичные: острые и хронические)
1. "Стрессовые" язвы:
Язвы Курлинга - при распространенных ожогах;
- язвы Кушинга - при черепно-мозговых травмах, кровоизлияниях в головной мозг, нейрохирургических операциях;
- язвы при других стрессовых ситуациях: инфаркте миокарда, сепсисе, тяжелых ранениях и полостных операциях.
2. Лекарственные язвы
3. Эндокринные язвы:
Синдром Золлингера-Эллисона;
- гастродуоденальные язвы при гиперпаратиреозе.
4. Гастродуоденальные язвы при некоторых заболеваниях внутренних органов:
При хронических неспецифических заболеваниях легких;
- при ревматизме, гипертонической болезни и атеросклерозе:
- при заболеваниях печени ("гепатогенные" язвы);
- при заболеваниях поджелудочной железы ("панкреатогенные" язвы);
- при хронической почечной недостаточности;
- при ревматоидном артрите;
- при прочих заболеваниях (сахарном диабете, эритремии, карциноидном синдроме, болезни Крона).
Существует также следующая классификация язвенной болезни желудка и ДПК (Баранов А.А. и др., 1996; с изменениями).
Виды язв по локализации :
- пилороантральная;Бульбарная;
- постбульбарная;
- сочетанная (желудка и двенадцатиперстной кишки).
Виды язв по клинической фазе и эндоскопической стадии :
1. Обострение:
I - свежая язва;
II - начало эпителизации.
2. Стихание обострения:
III - заживление язвы:
- без рубца
- рубцово-язвенная деформация.
3. Ремиссия
Тяжесть течения
:
- легкое;
- средней тяжести;
- тяжелое.
Этиология и патогенез
Наиболее распространенная теория связывает развитие язвенной болезни с
наличием хеликобактерной инфекции,
вызывающей избыточную секрецию соляной кислоты
в желудке
. Воздействуя на слизистую оболочку ДПК, соляная кислота приводит к ее повреждению, влекущему за собой возникновение в двенадцатиперстной кишке очагов желудочной метаплазии. Метаплазированный желудочный эпителий, пораженный Н. pylori , способствует развитию дуоденита, а затем и язвы ДПК.
В пользу рассмотрения H.pylori (HP) в качестве главного этиологического фактора язвенной болезни можно отметить следующее:
1. У большинства больных язвенной болезнью в период обострения имеется HP.
2. Проведение эрадикационной терапии приводит к заживлению язв, уменьшению сроков лечения больных.
3. Эрадикационная терапия, приводящая к ликвидации НР, позволяет уменьшить активность гастрита, а у некоторых больных даже ликвидировать его, т.е. добиться нормального состояния слизистой оболочки желудка.
Несмотря на признание ведущей роли HP в этиологии и патогенезе заболевания, нельзя полностью исключить роль наследственного фактора, предрасполагающего к развитию язвенной болезни. Также большинством исследователей признается значение эмоционального стресса и нарушений психической адаптации, участвующих в развитии обострений заболевания в качестве триггерного механизма. Ряд авторов большое значение уделяет вегетативным и нейроэндокринным нарушениям, через которые опосредуются воздействия стрессовых факторов.
У детей
Наследственная предрасположенность выступает важнейшим фактором развития язвенной болезни ДПК. У детей показатель семейной отягощенности при язвенной болезни составляет 60-80%.
Наследственные или приобретенные особенности гастродуоденальной зоны служат только предпосылкой для развития язвенной болезни ДПК. Это заболевание относится к мультифакториальным болезням, развитие которых зависит от достаточно интенсивного и длительного воздействия факторов внешней среды. Они обладают способностью изменять соотношение в отдельных звеньях нейрогуморальной регуляции, влиять на активацию кислотно-пептического фактора, изменять состояние слизисто-бикарбонатного барьера, корригировать темпы регенерации эпителия желудка и ДПК.
К подобным факторам внешней среды в первую очередь относят инфицирование H.pylori. У детей с язвенной болезнью ДПК обнаруживают H.pylori в слизистой оболочке антрального отдела желудка в 99% случаев, в слизистой оболочке ДПК - в 96%.
Язвенная болезнь формируется в результате нарушения физиологического равновесия между агрессивными свойствами желудочного содержимого (протеолитическая активность желудочного сока), поступающего в ДПК, и защитными факторами слизистой оболочки желудка (клеточная регенерация, состояние местного кровотока, секреция бикарбонатов, интенсивность муцинообразования). Повреждающее воздействие желудочного содержимого играет роль в формировании хронических язв пилорического канала и ДПК.
У детей наследственная предрасположенность к язвенной болезни ДПК проявляется следующим образом:
1. В генетически детерминированных особенностях строения слизистой оболочки желудка: повышенном количестве гастрин- (G) и гистамин-продуцирующих клеток (ЕСL), гиперплазии фундальных желез с увеличением числа главных и обкладочных клеток.
2. В повышенной кислотно-пептической агрессии, которая связана с наследованием повышенной секреции слизистой оболочкой желудка пепсиногена I (ген локализован на 11-й паре хромосом), а также с качественными особенностями пепсиногена I (доминированием в его структуре 3-й фракции (ПгЗ)).
3. В такой особенности моторной функции желудка, как снижение запирательного рефлекса, препятствующего поступлению в ДПК кислого содержимого до его ощелачивания в антральном отделе, т.е. ослабление «антродуоденального кислотного тормоза».
4. В снижении защитных свойств слизистой оболочки - пониженной интенсивности муцинообразования, а также сниженной по сравнению со здоровыми детьми секреции бикарбонатов.
Ввиду перечисленных особенностей, усугубляемых влиянием триггерных факторов внешней среды, происходит длительное закисление луковицы двенадцатиперстной кишки. В последующем происходит развитие желудочной метaплазии в ее слизистой и заселение HP, который в конечном итоге способствует формированию рецидивирующих изъязвлений слизистой оболочки с возможным развитием осложнений.
Эпидемиология
Возраст: старше 7 лет
Признак распространенности: Распространено
Соотношение полов(м/ж): 2
Локализация язвы в ДПК преобладает над "желудочной" локализацией приблизительно в соотношении 4:1 при язвеной болезни желудка и ДПК.
Язвенной болезнью страдают 5-10% населения.
По мнению ряда авторов, инфицирование H. pylori значительно выше и составляет от 25 до 80% в различных странах. Уровень инфицирования коррелирует в первую очередь с социально-экономическим уровнем. Среди городских жителей заболевание регистрируется чаще в 2-3 раза, чем среди сельских. Мужчины до 50 лет болеют чаще, чем женщины. Язва ДПК является более распространенной формой по сравнению с язвой желудка.
Распространенность язвенной болезни у детей составляет 1,6±0,1 на 1000 детей в популяции, что составляет 5-6% среди всех заболеваний органов пищеварения у детей (Данные Нижегородского НИИ детской гастроэнтерологии, по РФ).
Язвенный процесс у детей почти в 99% локализуется в луковице ДПК, в 1 % случаев в пилорическом канале. В 0,25% случаев встречается сочетанная локализация в желудке и в ДПК. В последнем случае обычно обнаруживают свежую язву желудка и рубцующуюся или зарубцевавшуюся язву двенадцатиперстной кишки.
Язвенную болезнь констатируют, как правило, по факту обнаружения хронической язвы. Одновременно с этим характерные патогенетические нарушения пищеварительного тракта и типичная клиническая симптоматика появляются и могут быть выявлены еще до образования язвы. Таким образом, во многих ситуациях у детей можно говорить о доязвенной стадии язвенной болезни, частота которой пока не исследована.
Язвенная болезнь ДПК встречается преимущественно у детей старше 7 лет. В допубертатном периоде мальчики и девочки болеют одинаково часто. С началом полового созревания частота и тяжесть заболеваний у мальчиков увеличивается, а у девочек язвенная болезнь ДПК наблюдается реже и имеет благоприятный прогноз вследствие защитной роли эстрогенов, стимулирующих регенерацию слизистой оболочки желудка и ДПК.
Соотношение мальчиков к девочкам в возрасте 12-14 лет составляет 3:1, а в возрасте 17-18 лет - 5:1.
Факторы и группы риска
Соответсвуют таковым при язвенной болезни желудка и ДПК. Отличие заключается в более высокой доказанной связи с хеликобактерной инфекцией и усилении роли различных агрессивных факторов.
Основные факторы, способствующие развитию заболевания:
- инфицирование H.pylori;
- наследственность;
- курение;
- гастринома (синдром Золлингера-ЭллисонаСиндром Золлингера-Эллисона (син. гастринома) - сочетание пептических язв желудка и двенадцатиперстной кишки с аденомой панкреатических островков, развивающейся из ацидофильных инсулоцитов (альфа-клеток)
) - избыточная продукция гастрина и гистамина (карциноидный синдром);
- гиперкальциемия;
- перенаселенность;
- низкий социально-экономический уровень;
- профессиональный контакт с желудочным и дуоденальным содержимым (медработники).
Клиническая картина
Клинические критерии диагностики
Боль после приёма пищи, боль натощак, боль в эпигастрии, тошнота, отрыжка, боль в спине, диспепсия, изжога.
Cимптомы, течение
Основное проявление язвенной болезни - боль.
Различают позднюю (через 1,5-2 ч. после приема пищи), и голодную боль, появляющуюся натощак и проходящую после приема пищи. Разновидностью последней является боль, появляющаяся в ночное время.
Обычно боль локализуется в эпигастральной области или правом подреберье, может наблюдаться иррадиация в спину. Уменьшается или полностью снимается болевой синдром приемом антацидных или антисекреторных препаратов.
Интенсивность, локализация, иррадиацияИррадиация - распространение болевых ощущений за пределы пораженного участка или органа.
и ритм боли зависят от многих обстоятельств, прежде всего от глубины язвенного дефекта и его локализации. В частности, для постбульбарных язв характерна высокая интенсивность боли с ее локализацией в правом верхнем квадранте живота и иррадиацией в спину. На характер болей влияет также выраженность дуоденитаДуоденит - воспаление двенадцатиперстной кишки.
.
Диспептичекие симптомы: Вторым по частоте симптомом является рвота. Кроме того, для язвенной болезни ДПК характерны запоры, вздутие живота и отрыжка. Вследствие анатомической близости к головке поджелудочной железы, желчному пузырю, общему желчному протоку, а также наличию функциональной связи с другими органами пищеварения весьма вероятно развитие сопутствующей патологии, симптоматика которой может превалировать над проявлениями язвенной болезни. Следует иметь в виду возможность бессимптомного течения язвенной болезни, которое встречается нередко (до 25% случаев).
Более детально клиническая картина выглядит следующим образом:
Язвы луковицы ДПК чаще локализуются на передней стенке;
Возраст больных обычно моложе 40 лет;
Чаще болеют мужчины;
Боли в эпигастрии (больше справа) появляются через 1,5-2 ч. после еды, часто бывают ночные, ранние утренние, а также "голодные" боли;
Рвота бывает редко;
Характерна сезонность обострений (преимущественно весной и осенью);
Определяется положительный симптом Менделя в эпигастрии справа;
Наиболее частым осложнением является перфорация язвы.
При расположении язвы на задней стенке луковицы ДПК
в клинической картине наиболее характерны следующие проявления:
Основная симптоматика аналогична вышеописанным симптомам, характерным для локализации язвы на передней стенке луковицы ДПК;
Часто наблюдается спазм сфинктера Одди, дискинезия желчного пузыря гипотонического типа (ощущение тяжести и тупые боли в правом подреберье с иррадиацией в правую подлопаточную область);
Заболевание часто осложняется пенетрацией язвы в поджелудочную железу и печеночно-дуоденальную связку, развитием реактивного панкреатита.
Язвы ДПК, в отличие от язв желудка, как правило не малигнизируются.
Внелуковичные (постбульбарные) язвы
Внелуковичными (постбульбарными) язвами называются язвы, располагающиеся дистальнее луковицы ДПК. Они составляют 5-7% всех гастродуоденальных язв (В. X. Василенко,1987).
Характерные черты:
Наиболее часто встречаются у мужчин в возрасте 40-60 лет, заболевание начинается на 5-10 лет позже по сравнению с дуоденальной язвой;
В фазе обострения очень характерны интенсивные боли в подлопаточную область и спину. Нередко боли носят приступообразный характер и могут напоминать приступ мочекаменной или желчнокаменной болезни;
Боли появляются через 3-4 ч. после еды, а прием пищи, в частности молока, купирует болевой синдром не сразу, а через 15-20 минут;
Заболевание часто осложняется кишечным кровотечением, развитием перивисцеритовПеривисцерит - воспаление ткани, окружающей внутренний орган.
, перигастритов, пенетрацией и стенозированием ДПК;
Прободение язвы, в отличие от локализации на передней стенке луковицы ДПК, наблюдается значительно реже;
У некоторых больных возможно развитие механической (подпеченочной) желтухи, что обусловлено сдавлением общего желчного протока воспалительным периульцерознымПериульцерозный - околоязвенный.
инфильтратом или соединительной тканью.
У детей
Клиническая картина язвенной болезни ДПК многообразна и классическая клиника наблюдается далеко не всегда.
Типичное проявление - болевой синдром, имеющий четкую связь с приемом пищи. Боли носят приступообразный, режущий или колющий характер, локализованы в эпигастрии и справа от средней линии живота, иррадиируют в спину, правую лопатку, правое плечо.
Характерный признак язвенной болезни - прекращение боли после еды, приема антисекреторных и спазмолитических препаратов. В течение 1-й недели соответствующего лечения также наблюдается характерное стихание болей.
Поздняя боль возникает через 1,5-2 ч. после еды на высоте пищеварения. Голодная боль возникает натощак (через 6-7 ч. после еды) и прекращается после приема пищи. По своим особенностям с голодной сходна ночная боль.
Поскольку зачастую при возникновении боли больные прибегают к приему пищи, это может имитировать повышенный аппетит.
Помимо болевого синдрома характерными симптомами являются диспепсическиеДиспепсия - нарушение процесса пищеварения, обычно проявляющееся болью или неприятными ощущениями в нижней части груди или живота, которые могут возникать после еды и иногда сопровождаться тошнотой или рвотой.
проявления
.
У 30-80% больных наблюдается изжога, которая может предшествовать боли, сочетаться или чередоваться с ней, а может быть и единственным проявлением болезни.
Рвота, как правило, возникает без предшествующей тошноты на пике боли и приносит больному облегчение. Для устранения болевых ощущений нередко больной сам искусственно вызывает рвоту. Тошнота наблюдается редко.
Эпизодическая отрыжка и кислый запах изо рта отмечаются у большинства больных. Больные имеют обычно хороший или повышенный аппетит.
У 50% больных язвенной болезнью ДПК наблюдаются запоры.
При осмотре больного могут быть обнаружены признаки гиповитаминоза, обложенность языка, иногда отмечается снижение веса, при пальпации живота ощущается болезненность в мезогастрии и эпигастрии.
Язвенная болезнь ДПК в большинстве случаев имеет волнообразное течение. Обострения болезни, как правило, носят сезонный (весенне-осенний) характер, провоцируются воздействием какого-либо триггерного фактора или их сочетанием (диетической погрешностью, стрессовой ситуацией и т.п.) и продолжаются от нескольких дней до 6-8 недель, сменяясь фазой ремиссии. Во время ремиссии пациенты нередко чувствуют себя практически здоровыми.
Клинические проявления язвенной болезни ДПК в зависимости от локализации язвенного дефекта:
1. При язве пилорического канала боль умеренная, не связанная с приемом пищи у 50% больных, с различной продолжительностью. Бывает также постепенно нарастающая и медленно стихающая сильная боль. У многих больных отсутствует сезонность обострений, характерны упорные тошнота и рвота.
2. При постбульбарной язве течение заболевания упорное с частыми и длительными обострениями. Отмечается склонность к стенозированиюСтеноз - сужение трубчатого органа или его наружного отверстия.
и кровотечениям. Боль чаще локализуется в правом верхнем квадранте живота и иррадиирует под правую лопатку. Боль носит приступообразный характер, иногда напоминая желчную или почечную колику, после приема пищи исчезает спустя 15-20 минут, а не сразу, как при бульбарной язве.
3. При сочетанных язвах желудка и ДПК отмечается упорное течение, длительное сохранение болевого синдрома и отсутствие сезонности обострений. Обычно язвенные поражения различной локализации возникают последовательно, а не одновременно, существенно не меняя характер болевого синдрома у значительной части больных.
Классическое течение язвенной болезни ДПК встречается менее чем у половины детей. У большей части пациентов наблюдается атипичный болевой синдром, который проявляется отсутствием «мойнигановского» ритма, повторяемости и стереотипности болей. У 75% детей боли носят ноющий характер, у 50% детей клиническая картина и данные эндоскопического исследования не связаны между собой.
У 15% детей отсутствуют какие-либо жалобы при язвенной болезни, у 3% - первыми проявлениями заболевания служат такие осложнения, как кровотечение, стеноз, перфорация. Чем младше ребенок, тем менее типична клиническая картина.
Часто у детей наблюдаются признаки вегетативной дистонии ваготонического типа - утомляемость, повышенная потливость, эмоциональная лабильность, артериальная гипотензия, брадикардияБрадикардия - пониженная частота сердечных сокращений.
.
Диагностика
Диагностика язвенной болезни желудка и ДПК базируется на совокупности данных клинического обследования, результатов инструментальных, морфологических и лабораторных методов исследования.
Инструментальная диагностика. Диагностика факта наличия язвы
Обязательные исследования
Основное значение имеет эндоскопическое исследование , которое позволяет уточнить локализацию язвы и определить стадию заболевания. Чувствительность метода составляет около 95%. Язва представляет собой дефект слизистой оболочки, достигающий мышечного и даже серозного слоя. Хронические язвы могут быть округлой, треугольной, воронкообразной или неправильной формы. Края и дно язвы могут быть уплотнены за счет соединительной ткани (каллезная язва). При заживлении хронической язвы происходит образование рубца.
Особенности рентгендиагностики дуоденальных язв
Рентгенодиагностика язв ДПК основывается на тех же симптомах, что и выявление язв в желудке. Некоторые различия связаны с анатомо-функциональными особенностями ДПК.
Подавляющее большинство дуоденальных язв локализуется в луковице. Размеры ее небольшие, и рентгенолог имеет возможность с помощью многоосевого просвечивания и серии прицельных снимков осмотреть буквально каждый миллиметр ее стенки. Этим объясняется высокая эффективность рентгенодиагностики язв луковицы (95-98%). Однако, заполнение кишки контрастным веществом при язвенной болезни затруднено из-за спазма привратника и отека слизистой оболочки пилородуоденального отдела. В связи с этим приходится прибегать к различным ухищрениям, чтобы получить хорошее изображение луковицы. Одним из таких приемов служит смех: во время смеха мышца привратника расслабляется. Эффективен и другой прием: в тот момент, когда перистальтическая волна подходит к каналу привратника, больного просят втянуть живот. Иногда эвакуация сульфата бария в кишечник происходит при быстром переводе обследуемого из положения на правом боку в положение на левом боку. Кроме того, в положении на левом боку воздух из желудка поступает в кишку, в результате чего на экране и пленке отображается пневморельеф луковицы.
Рентгенодиагностика хронической рецидивирующей язвы более трудна, поскольку рубцы обезображивают луковицу. Она заполняется контрастным веществом неравномерно, его комочки могут задерживаться между отечными складками, симулируя изъязвления. В подобных случаях помогает только серия снимков в разных проекциях, которая позволяет установить постоянство рентгенологической картины. Наконец, как при функциональных, так и при органических изменениях, иногда возникает необходимость в фармакологической релаксации желудка и двенадцатиперстной кишки, которая достигается путем предварительного приема таблеток аэрона или внутривенного введения атропина.
Изъязвление в луковице, как и в желудке, диагностируют главным образом на основании выявления прямого симптома - ниши. Контурная ниша представляет собой выступ треугольной или полукруглой формы на контуре тени контрастного вещества с небольшими выемками у основания. При остром течении болезни обнаружить контурную нишу, а она обычно небольшая, помогает спастическое втяжение противолежащей стенки.
Значительно чаще, чем в желудке, язву определяют по рельеф-нише. При компрессии брюшной стенки тубусом или на фоне воздуха, проникшего с сульфатом бария в луковицу, определяется округлое скопление контрастного вещества, окаймленное зоной отека слизистой оболочки. При хроническом течении болезни рельеф-ниша может иметь неправильную форму, причем удается заметить конвергенцию к ней складок слизистой оболочки.
При острой язве и обострении хронической язвы
отмечаются косвенные признаки. Для дуоденальной язвы наиболее характерны такие симптомы, как наличие жидкости в желудке натощак (проявление гиперсекреции), спазм привратника, резко ускоренное опорожнение луковицы (местная гипермотильность), дуоденогастральный рефлюкс, увеличение желудочных ареол и объема складок слизистой оболочки в желудке и луковице, точечная болезненность соответственно нише. Отмечается, что помимо дискинезии двенадцатиперстной кишки, дуоденальная язва у части больных сопровождается недостаточностью кардии, гастроэзофагеальным рефлюксом, а в последующем развиваются эзофагитЭзофагит - воспаление слизистой оболочки пищевода.
и грыжа пищеводного отверстия диафрагмыГрыжа пищеводного отверстия диафрагмы - хроническая рецидивирующая болезнь, связанная со смещением через пищеводное отверстие диафрагмы в грудную полость (заднее средостение) абдоминального отдела пищевода, кардиального отдела желудка, а иногда петель кишечника.
.
Все симптомы, характерные для язвы, выявляются при рецидивирующем течении болезни. Помимо ниши, локального отека слизистой оболочки, конвергенции складок к язве и упомянутых функциональных расстройств, определяются рубцовые изменения. В небольшой по размеру луковице они особенно сильно бросаются в глаза и выражаются в выпрямлении малой или большой кривизны, асимметрии расположения луковицы относительно канала привратника, сужении или расширении заворотов в основании луковицы (иногда они похожи на дивертикулыДивертикул - выпячивание стенки полого органа (кишки, пищевода, мочеточника и др.), сообщающееся с его полостью.
). Характерна деформация луковицы в виде трилистника, возникающая при локализзащи язвы в средней части луковицы и наличии двух контактных (целующихся) язв на ее противоположных стенках. Вследствие перидуоденита очертания луковицы становятся неровными, а смещаемость ее - ограниченной.
Диагностика H.pylori (как основной причины ЯБЖ)
Инвазивные методы:
Окраска биоптата по Гимзе, Warthin-Starry;
- CLO-test - определение уреазы в биоптате слизистой;
- бакпосев биоптата.
Неинвазивные методы:
- определение антигена в стуле (хроматография с моноклональными антителами);
- дыхательный тест с мочевиной меченой изотопом углерода (С13-14);
- серологические методы (определение антител к H.pylori).
Препараты висмута, ингибиторы протонной помпы и прочие подавляют активность H.pylori, что приводит, например, к ложноотрицательным результатам уреазного теста, гистологчекого исследования, определения антигена в кале. Таким образом, диагностические методы следует применять в среднем через 4 недели после окончания терапии антибиотиками или спустя 2 недели после окончания другой противоязвенной терапии (ИПП). Возможно также повышение достоверности исследований путем их умножения - например, множественные биопсии из более чем 2 участков желудка увеличивают специфичность этого метода диагностики.
Дополнительные исследования
Проводится УЗИ органов брюшной полости.
Лабораторная диагностика
Обязательные исследования:
общий анализ крови и мочи, копрограммаКопрограмма - запись результатов исследования кала.
, анализ кала на скрытую кровь.
Дополнительные исследования:
биохимический анализ крови (определение общего белка, холестерина, билирубина, глюкозы, амилазы, сывороточного железа, активности АлАТ и АсАТ), группа крови и резус-фактор.
Дифференциальный диагноз
Дифференциальный диагноз
по характеру клинических проявлений проводят с:
- функциональной диспепсией;
- ЯБЖ;
- ГЭРБ;
- заболеваниями желчевыводящих путей и поджелудочной железы.
При выявлении язвенного дефекта дифференциальную диагностику проводят с симптоматическими язвами.
Острые язвы ДПК (стрессовые, аллергические, медикаментозные) имеют те же особенности, что и острые язвы желудка.
Среди эндокринных язв изредка встречаются рецидивирующие изъязвления ДПК при синдроме Золлингера-Эллисона, который обусловлен опухолевым разрастанием гастринпродуцирующих клеток и проявляется симптомами, сходными с язвенной болезнью ДПК. Характерны выраженная гипертрофия слизистой оболочки желудка, интрагастральная гиперсекреция, устойчивость к обычной терапии. Скрининговый тест выявляет многократное повышение в сыворотке крови концентрации гастрина. Верифицирующий тест используется для морфологического выявления гиперплазии G-клеток.
При ряде тяжелых хронических заболеваний могут формироваться вторичные язвы.
При хронических заболеваниях печени с явлениями печеночно-клеточной недостаточности (хроническом гепатите, циррозе печени, болезни Вильсона-Коновалова, жировой инфильтрации печени и др.) вследствие снижения инактивации в печени гастрина и гистамина и повышенной продукции соляной кислоты встречаются гепатогенные язвы ДПК.
При муковисцидозе, хроническом панкреатите вследствие снижения продукции бикарбонатов и повышении продукции кининов возможно развитие панкреатогенных язв.
При легочно-сердечной недостаточности
встречаются гипоксические язвы.
Изъязвления в ДПК развиваются в результате нарушений микроциркуляции при диффузных заболеваниях соединительной ткани; при хронической почечной недостаточности вследствие замедленного разрушения гастрина в почках и нарушения защитного барьера желудка.
Осложнения
Возможные осложнения:
- кровотечения;
- перфорация;
- пенетрация;
- формирование стеноза привратника.
Малигнизация (редко)
Рецидивы.
Ежегодная частота рецидивов хронической язвы двенадцатиперстной кишки при неадекватной терапии составляет приблизительно 75%. Эта цифра может быть снижена до 25% при проведении постоянной поддерживающей противоязвенной терапии. После полной эрадикации H.pylori, ежегодный рецидив хронической язвы двенадцатиперстной кишки уменьшается до 5%.
Лечение за рубежом
Пройти лечение в Корее, Израиле, Германии, США
Получить консультацию по медтуризму
Лечение
Немедикаментозное лечение
Лечение ЯБЖ и ДПК помимо назначения лекарственных препаратов должно включать и такие мероприятия, как диетическое питание, прекращение курения и употребления алкоголя, отказ от приема ульцерогенных препаратов (прежде всего, НПВП).
Диетическое питание
должно быть частым, дробным, механически и химически щадящим. В основной массе случаев показано назначение диеты № 1 по М.И. Певзнеру. Физиологически неполноценные диеты №1а и 16 следует назначать лишь при резко выраженных симптомах обострения и на очень короткий срок.
Физиотерапевтические процедуры (грелки, припарки, парафиновые и озокеритовые аппликации, электрофорез с 5% раствора новокаина, микроволновая терапия) являются дополнительными к фармакотерапии и рекомендуются больным только в фазу стихающего обострения язвенной болезни при отсутствии признаков язвенного кровотечения. Процедуры не проводят до полного подтверждения доброкачественного характера поражений.
Эрадикация Н.pylori
с помощью какого-либо одного препарата недостатично эффективна, поэтому ее обязательно проводят с применением комбинации нескольких антисекреторных средств. Ту или иную схему считают эффективной, если она позволяет достичь эрадикации более чем в 80-90% случаев. В большинство схем антихеликобактерной терапии включают ингибиторы протонной помпы (ИПП, ИПН). Эти препараты, повышая рН желудочного содержимого, создают неблагоприятные условия для жизнедеятельности Н.pylori и повышают эффективность действия многих антихеликобактерных препаратов.
С учетом этих сведений, рекомендации последнего согласительного совещания "Маастрихт-III"
(Флоренция, 2005) предусматривают в качестве терапии первой линии
единую тройную схему эрадикации, включающую ИПП (в стандартных дозах 2 раза в сутки), кларитромицин (в дозе 500 мг 2 раза в сутки) и амоксициллин (в дозе 1000 мг 2 раза в сутки). Кроме того, данные рекомендации содержат важное уточнение, что указанную схему назначают, если доля штаммов H. pylori резистентных к кларитромицину, в данном регионе не превышает 20%.
Протокол эрадикационной терапии предполагает обязательный контроль эффективности, который проводится через 4-6 недель после ее окончания (в этот период больной не принимает никаких антибактериальных препаратов и ИПП).
При обнаружении Н. pylori в слизистой оболочке показано проведение повторного курса эрадикационной терапии с применением терапии второй линии с последующим контролем его эффективности также через 4 недели. Только строгое соблюдение такого протокола дает возможность надлежащим образом провести санацию слизистой оболочки желудка и предотвратить риск возникновения рецидивов язв.
В качестве терапии второй линии
применяется схема из 4 препаратов, включающая ИПП (в стандартной дозе 2 раза в сутки), препараты висмута в обычной дозировке (например, коллоидный субцитрат висмута по 0,24 г 2 раза в сутки), метронидазол (по 0,5 г 3 раза в сутки) и тетрациклин (в суточной дозе 2 г). Схема квадротерапии сохраняет свою эффективность и в случаях устойчивости штаммов Н.pylori к метронидазолу.
В случае неэффективности схем эрадикации первой и второй линии консенсус "Маастрихт-III" предлагает несколько вариантов дальнейшей терапии. Поскольку к амоксициллину в процессе его применения не вырабатывается устойчивости штаммов Н.pylori, возможно назначение его высоких доз (по 0,75 г 4 раза в сутки, в течение 14 дней) в комбинации с высокими (4-кратными) дозами ИПП.
Другим вариантом может рассматриваться замена метронидазола в схеме квадротерапии фуразолидоном (по 100-200 мг 2 раза в сутки). Альтернативой служит применение комбинации ИПП с амоксициллином и рифабутином (в дозе 300 мг/сут) или левофлоксацином (в дозе 500 мг/сут). Оптимальным путем преодоления резистентности остается подбор антибиотиков с учетом определения индивидуальной чувствительности данного штамма H.pylori.
С учетом резистентности к антибиотикам и прочих факторов были выработаны и приняты Х съездом НОГР 5 марта 2010 года "Стандарты диагностики и лечения кислотозависимых и ассоциированных с Helicobacter pylori заболеваний
(4-ое московское соглашение)" которые включают следующее далее лечение.
Первая линия
Вариант 1
Трехкомпонентная терапия, включающая перечисленные ниже препараты, которые принимаются в течение 10-14 дней:
Один из ИПН в "стандартной дозировке" 2 раза в день +
Амоксициллин (500 мг 4 раза в день или 1000 мг 2 раза в день) +
Рифаксимин (400 мг 2 раза в день).
Третья линия
Проводится только при отсутствии результата от эрадикации Н.рylori по второй линии и после определения чувствительности микроорганизма к определенным антибиотикам.
Лечение хирургическое
Неотложное хирургическое вмешательство проводится в двух ситуациях: перфорация язвы и желудочно-кишечное кровотечение (в случае невозможности эндоскопического гемостаза). Вопрос о проведении плановых операций достаточно сложен и в каждом конкретном случае должен решаться путем серьезного взвешивания показаний и противопоказаний к оперативному лечению.
В качестве показаний рассматриваются:
- рецидивирующие кровотечения;
- пенетрация (при отсутствии эффекта от длительной и полноценной консервативной терапии);
- стеноз с задержкой эвакуации из желудка;
- обострение заболевания с рецидивом язвы после перенесенного осложнения (ушитая перфоративная язва или язвенное кровотечение).
Вопрос об оперативном лечении может встать и при длительно нерубцующейся язве. Необходимым для лечения сроком считается полноценный курс лечения длительностью не менее б месяцев. При этом имеет значение не только сам факт длительного отсутствия рубцевания, но и частые обострения, не поддающиеся терапии в стандартные сроки.
У детей
Лечение язвенной болезни комплексное, включая соблюдение режима и диеты, а также медикаментозное и при необходимости хирургическое лечение.
Немедикаментозное лечение
Во время интенсивных болей необходим постельный режим с последующим его расширением. Диета должна быть механически, химически и термически щадящей для слизистой оболочки желудка. Из рациона исключаются острые приправы, ограничивается поваренная соль и потребление богатых холестерином продуктов. Прием пищи осуществляется 4-5 раз в день. В острой фазе заболевания назначают диеты №1а, №16, №1. Поскольку сроки эпителизации язвенного дефекта зависят также и от энергетической ценности диеты, стартовая диета №1 не является оптимальным вариантом питания. Поэтому в качестве стартового рациона в период интенсивных болей возможно применение специальных питательных смесей (берламин, пентамин и др.). После снижения остроты заболевания может осуществляться перевод больного на диету №5.
Медикаментозное лечение
Используются препараты, снижающие агрессивность желудочного секрета, регуляторы моторики, цитопротекторы и антибактериальные средства.
Терапию начинают с 10-14-дневного курса эрадикации: трехкомпонентного (например, омепразол+кларитромицин+метронидазол) или иногда квадрикомпонентного. В дальнейшем рекомендуется продолжение курса антисекреторных препаратов (обычно ингибиторов Н+,К+-АТФазы - омепразол, рабепразол, эзомепразол) в течение еще 3-4 недель.
С целью контроля процесса заживления язвы через 2-3 недели от начала терапии проводят ЭГДС.
Свежая язва (I стадия) является округлым или овальным дефектом слизистой оболочки, который обычно покрыт белесоватым налетом фибрина. Язва окружена воспалительным валом, слизистая оболочка желудка и ДПК отечна, гиперемирована.
При II стадии (начало эпителизации) гиперемия слизистой оболочки становится слабее, края язвы уплощаются, уменьшаются размеры и глубина язвенного дефекта, дно дефекта начинает очищаться от фибрина, сглаживается отек вокруг язвы.
На месте дефекта при заживлении язвы сначала образуется красный рубец (III стадия) линейной или звездчатой формы, позже рубец становится белым.
Заживление язв ДПК у детей происходит в среднем за 28 дней, часто быстрее - за 12-15 дней. По мере рубцевания язвы возможна деформация и стенозирование пилорического канала и/или ДПК в ряде ситуаций. Признаки активного сопутствующего воспалительного процесса сохраняются в течение 2-3 месяцев, постепенно угасая.
В случае отсутствия признаков рубцевания язвы целесообразным является назначение курса гипербарической оксигенации (10-14 сеансов), возможно использование эндоскопических методов лечения язвы (аппликации фибринового клея, орошение солкосерилом, лазеротерапия).
Препарат Даларгин обладает способностью усиливать регенерацию. Его вводят по 1 мг 1-2 раза в день в/м, курсовая доза для детей старшего возраста составляет 30-50 мг.
При выраженных нарушениях моторики назначаются прокинетики (домперидон (мотилиум) - 1 мг/кг за 30 мин до еды и перед сном).
Через 4-6 недель после завершения курса эрадикации H.pylori проводится контроль ее эффективности с помощью дыхательного хелик-теста. Если при этом обнаруживается инфекция H.pylori, то спустя 4 месяца проводится повторный курс эрадикации - квадритерапию второй линии (например, ингибиторы Н+, К+-АТФазы+Де-Нол+2 антибактериальных препарата), используя антибактериальные средства, не применявшиеся в эрадикационном курсе первой линии. При эффективной эрадикации H.pylori рецидивы язвенной болезни наблюдаются лишь у 5% больных.
Хирургическое лечение
необходимо при возникновении осложнений: перфорации; пенетрации язвы, не поддающейся консервативной терапии; непрекращающемся массивном кровотечении; субкомпенсированном рубцовом пилородуоденальном стенозе.
Прогноз
Прогноз благоприятный.
Своевременная диагностика возникновения и обострений язвенной болезни, адекватное лечение и последующее рациональное наблюдение дают возможность добиться стойкой многолетней ремиссии заболевания.
Использование современных схем лечения у детей позволило добиться репарации язвенного дефекта в 100% случаев и сокращения сроков заживления язв в 2003 г. до 15 дней и в 2007 г до 13 дней, а также увеличения длительности клинико-эндоскопической ремиссии у 63% детей, получивших эрадикационную терапию, более 4,5 лет (Цветкова Л.Н. и др., 2008).
Госпитализация
Госпитализация показана больным с впервые выявленной язвенной болезнью в стадии обострения, при возникновении осложнений, а также при резко выраженном болевом синдроме либо болевом синдроме, не купирующемся при амбулаторном лечении, а также при невозможности лечения в амбулаторных условиях.
Профилактика
Отказ от курения. Высокий уровень жизни, проживание в сельской местности, отсутствие скученности (перенаселенности) в местах проживания.
У детей
Профилактика включает своевременное выявление детей, генетически предрасположенных к язвенной болезни, с последующим исключением воздействия на них триггерных факторов внешней среды. Существует мнение о целесообразности введения в гастроэнтерологию понятия "предъязвенное состояние", что подразумевает наличие у ребенка наследственно обусловленных морфофункциональных особенностей желудка и ДПК, способных при определенных условиях трансформироваться в язвенную болезнь.
Факторы, совокупность которых вероятно приводит к формированию язвенной болезни:
1. Отягощенная наследственность по язвенной болезни (болезни ДПК среди родственников 1-й и 2-й степени родства; наличие родственников с заболеваниями ЖКТ, протекающими с повышенной агрессией желудочного секрета).
2. Повышение кислотно-пептической, особенно базальной, агрессивности желудочного содержимого.
3. Изменение рН содержимого ДПК как следствие ослабления "пилородуоденального кислотного тормоза".
4. Желудочная метаплазия слизистой оболочки двенадцатиперстной кишки.
5. Инфицирование H.pylori ДПК.
Диспансерное наблюдение осуществляется в течение всей жизни, пациентов наблюдает гастроэнтеролог. В 1-й год после обострения показан осмотр 4 раза в год.
Дальнейшее наблюдение детей с предъязвенным состоянием и язвенной болезнью
включает:
- осмотр гастроэнтеролога - 1 раз в 6 месяцев;
- копрологическое исследование и исследование кала на скрытую кровь - 1 раз в 6 месяцев;
- изучение агрессивных свойств желудочного сока - 1 раз в год;
- определение инфицированности H.pylori - 1 раз в год;
- исключение очагов инфекции (оториноларинголог, стоматолог) -1 раз в год;
- ЭГДС - 1 раз в год.
Информация
Источники и литература
- Детская гастроэнтерология: руководство для врачей /под ред. проф. Шабалова Н.П., 2011
- стр.332-347
- Ивашкин В.Т., Лапина Т.Л. Гастроэнтерология. Национальное руководство. Научно-практическое издание, 2008
- МакНелли Питер Р. Секреты гастроэнтерологии/ перевод с англ. под редакцией проф. Апросиной З.Г., Бином, 2005
- Фирсова Л.Д., Машарова А.А., Бордин Д.С., Янова О.Б. Заболевания желудка и двенадцатиперстной кишки, М: Планида, 2011
- Журнал "Экспериментальная и клиническая гастроэнтерология"
- Стандарты диагностики и лечения кислотозависимых и ассоциированных с Helicobacter pylori заболеваний (четвертое московское соглашение). Приняты X съездом Научного общества гастроэнтерологов России 5 марта 2010 года - №5, 2010, стр.113-118
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.
Среди медиков мира отсутствует единая классификация язвенной болезни желудка и двенадцатиперстной кишки, которая бы устраивала учёных в одинаковой степени. относится к полиморфным заболеваниям, часто подверженным хронизации и развитию осложнений. В различные временные периоды учёными предлагалось множество классификаций, которые строились по разнообразным клиническим, патоморфологическим и патогенетическим критериям нарушений деятельности желудка и двенадцатиперстной кишки. Градация язвенного процесса сходна с патологическими состояниями при язве сигмовидной кишки.
Зарубежная западная литература часто содержит термин пептическая язва. Западные медики и исследователи чётко разграничивают в практической деятельности понятия пептической язвы желудка и пептической язвы двенадцатиперстной кишки. Изобилие классификаций заболевания лишний раз подчёркивает, насколько неполны и несовершенны описанные градации.
Согласно указанной классификации подразделяются виды болезни:
- Язва желудка.
- Острая, имеющая неуточнённое расположение.
- Развившаяся на желудке после проведения резекции.
Для повседневной клинической практики подобная классификация дефектов желудка и двенадцатиперстной кишки недостаточна. Её принято использовать с целью учёта и ведения медицинской статистики. Чтобы классификация была пригодна для практической деятельности, необходимо доработать и расширить списки, требуется учитывать локализацию язвы в области прямой либо сигмовидной кишки.
Действующая классификация
Распространённой классификацией, применяемой в практических целях, стала нижеописанная.
Общие принципы классификации
- Общая клиническая и морфологическая характеристика заболевания, совпадающая с номенклатурой, предложенной всемирной организацией здравоохранения.
- Язвенная болезнь, поражающая преимущественно желудок.
- Поражения двенадцатиперстной кишки.
- Язвенная болезнь, имеющая неуточнённое местонахождение – язвенные поражения, поражающие одновременно оба органа, либо когда не удаётся установить достоверно точной локализации язвенного поражения. Часто причиной бывает иррадиация болей при поражении сигмовидной кишки.
- Пептическая, которая развивается у пациентов, перенёсших ранее резекцию желудка. Разновидность называют ещё гастроеюнальной или язвой анастомоза, соединяющего оставшуюся часть желудка с тонким кишечником.
Классификация по клиническим признакам
Клиническая классификация язвенной болезни желудка и двенадцатиперстной кишки предусматривает разделение язв на острые и хронические. К острым относятся диагностированные впервые, не достигшие « возраста» трёх месяцев. Процессы, которые старше трёх месяцев либо развиваются повторно, принято относить к разряду хронических.
Классификация по течению заболевания
- Латентное течение – когда клинических симптомов язвы субъективно пациент не ощущает. В подобном случае становится диагностической находкой при обследовании по поводу патологического процесса в области сигмовидной кишки.
- Лёгкое течение – при котором клинические проявления носят стёртый характер, рецидивы заболевания не появляются по несколько лет.
- Заболевание средней тяжести характеризуется появлением рецидивов около 1-2 раз в течение каждого года.
- При тяжёлом течении заболевания рецидивы возникают чаще трёх раз в году, крайне высока частота возникновения осложнений.
Градация болезни по фазе
- Фаза характеризуется ухудшением состояния, усилением клинической симптоматики, появлением выраженного болевого синдрома. Часто обострение возникает в осенние либо весенние месяцы и бывает спровоцировано нарушением диеты, стрессом, приёмом лекарств, раздражающих желудок.
- На фоне лечения наступает фаза подострая, или затухающая.
- Ремиссия – период исчезновения острой симптоматики клинического благополучия пациента.
Морфологическая классификация
На основании гистологического анализа профессионалы в области патоморфологии предлагают классификацию по морфологическим критериям:
- Болезнь может носить острый и хронический характер.
- По размерам дефекты могут быть небольшими (до полсантиметра в диаметре), иметь средние размеры (от половины до одного сантиметра) и крупные (размер которых достигает трёх сантиметров в диаметре). Язвы с диаметром, превышаюзим 3 сантиметра, называют гигантскими.
Классификация по стадиям
- Активная язва вызывает острую клиническую симптоматику, сильно кровоточит, приводит к ряду осложнений.
- Рубцующаяся язва постепенно затягивается соединительной тканью, прекращается кровоточивость, эпителий восстанавливается.
- Стадия красного рубца характеризуется образованием активных хорошо кровоснабжающихся грануляций, которые легко повредить. Отсюда возможно развитие рецидива либо кровотечения из грануляций.
- Фаза белого рубца характеризуется образованием грубой рубцовой соединительной ткани, содержащей мало кровеносных сосудов и нервов.
- Рассматривают также категорию дефектов, которые длительно не заживают.
Классификация по расположению
По локализации процессы подразделяют на желудочные и дуоденальные. Каждый вид делится на несколько подвидов.
Язвы в желудке
- Поражение кардиального отдела желудка.
- Процесс в субкардиальном отделе желудка.
- Язва, поражающая тело желудка.
- Поражение антрального отдела.
- Поражение малой либо большой кривизны.
Язвы дуоденального отдела
В двенадцатиперстной кишке язвенный процесс может развиваться в луковице или в постбульбарном отделе. Язва поражает переднюю либо заднюю стенку двенадцатиперстной кишки. Разделяют локализацию по малой и большой кривизне.
Классификация нарушений физиологических функций гастродуоденальной системы
При составлении классификации учитываются функциональные нарушения, затрагивающие моторику и секреторную деятельность органов.
Часто встречающиеся виды язвы желудка подробно описаны в международной клинической классификации болезней 10 пересмотра. В указанной классификации отражаются патогенетические, морфологические и клинические разновидности язвенной болезни желудка.
Атипичные и симптоматические язвы
Помимо основных групп, классификация язвенной болезни включает острые дефекты, вызванные воздействием химических фактором (к примеру, стероидных гормонов, нестероидных противовоспалительных препаратов, гормонов щитовидной железы).
Атипичные формы протекают с нестандартным болевым синдромом либо вовсе без такового, однако показывают прочие клинические симптомы.
Процессы, обусловленные воздействием стрессовых факторов, не относят к язвенной болезни, считают симптомами прочих острых или хронических заболеваний. Проявления рубцуются при устранении неблагоприятного фактора, не склонны к рецидиву, если не повторяется воздействие агрессивного фактора.
- При распространённых термических ожогах кожи наблюдается патология, называемая язвой Курлинга.
- Последствием тяжёлых открытых либо закрытых черепно-мозговых травм, нейрохирургических операций, инсультов является язва Кушинга.
- Язвенные процессы в желудке ипорой обусловлены развитием острого инфаркта миокарда, септическим состоянием, последствием тяжёлых ранений.
- Лекарственные поражения могут развиться под воздействием ряда лекарственных препаратов.
- Эндокринные поражения возникают при нарушениях гормональных функций организма.
Возможно развитие острых либо хронических язвенных процессов, которые сопровождают длительное течение ряда хронических патологических состояний, поражающих другие органы.
- Неспецифические заболевания, поражающие органы дыхания и лёгочную ткань.
- Сосудистые заболевания – атеросклероз сосудов органов, гипертоническая болезнь, ревматические поражения.
- Дефекты желудка и тонкого кишечника имеют гепатогенный характер, наблюдаются при поражении печени.
- Такая же клиническая картина сопровождает развитие патологии поджелудочной железы.
- Острые кровоточащие язвы часто сопровождают хроническую почечную недостаточность, тяжёлое заболевание.
Дефектами слизистой желудка осложняется ревматоидный артрит – системное заболевание суставов и соединительной ткани.