Показания, проведение и результаты узи лимфатических узлов. В чем ценность ультразвукового исследования лимфоузлов Узи паховых лимфатических узлов
Читайте также
УЗИ щитовидной железы имеет диагностическое значение при любых ее заболеваниях: диффузном или узловом зобе, раке щитовидной железы, гипер- и гипотиреозе, тиреоидите. Диагностика увеличения щитовидной железы в настоящее время основывается только на УЗИ, за исключением случаев загрудинного зоба, когда приходится выполнять сцинтиграфию щитовидной железы. УЗИ применяется и для выявления узлов в щитовидной железе, а сцинтиграфия служит лишь для оценки накопительной ее функции и выполняется только после того, как с помощью УЗИ были выявлены узлы в щитовидной железе.
УЗИ выполняют и для диагностики заболеваний околощитовидных желез: их аденомы в типичном месте УЗИ позволяет выявить почти в 90% случаев. Особенно важную роль УЗИ играет в диагностике персистирующего гиперпаратиреоза после открытой или малоинвазивной резекции аденом околощитовидных желез, давая возможность планировать дальнейшее лечение.
Для исследования щитовидной железы необходим датчик с рабочей частотой не менее 5 МГц, а для диагностики аденом околощитовидных желез или дифференцирования мелких кист в щитовидной железе от солидных узлов лучше использовать датчик с рабочей частотой 7 МГц и более. Ширина датчика должна составлять, по меньшей мере, 5 см, чтобы и при продольном сканировании изображение щитовидной железы получилось наиболее полным.
Обе доли щитовидной железы располагаются над яремной ямкой латеральнее трахеи и связаны друг с другом перешейком, расположенным на передней ее стенке. Щитовидная железа имеет также непостоянную пирамидальную долю – тяжистое образование из ткани щитовидной железы, которое располагается кпереди от трахеи и гортани и тянется до подъязычной кости. Спереди щитовидная железа прикрыта претрахеальными и грудино-ключично-сосцевидными мышцами. Последние своими фасциями образуют часть поверхностного листка собственной фасции шеи, претрахеальные мышцы – часть среднего листка собственной фасции шеи. Дорсальнее расположена щитовидная железа, которая тесно связана с трахеей. Латеральнее обеих долей щитовидной железы проходят общие сонные артерии и внутренние яремные вены. Щитовидная железа состоит из фолликулов, сферических образований, которые выстланы однорядным эпителием из тироцитов и содержат коллоид. В фолликулах щитовидной железы из молекул-предшественников, которые связаны с тиреоглобулином, синтезируется тироксин (тетрайодтиронин, Т4). Тироксин накапливается также в связанной форме и выделяется в кровь по мере необходимости, содержание коллоида при этом уменьшается. В периферической крови в результате дейодирования тироксин превращается в биологически более активный гормон трийодтиронин (Т3). Фолликулы окружены богатой сосудами стромой, в которой имеются мелкие гнездные скопления так называемых парафолликулярных клеток (С-клетки). Эти нейроэндокринные клетки, которые отличаются от клеток щитовидной железы по эмбриональной закладке, продуцируют кальцитонин. Данный гормон вызывает быстрое снижение уровня кальция в крови. Полагают, что выделение кальцитонина помогает регулировать уровень кальция в крови, который резко возрастает после приема пищи.

Околощитовидные железы
На задней поверхности щитовидной железы расположены четыре эпителиальных тельца размером не больше рисового зерна – околощитовидные железы. Примерно в 10% случаев эти железы имеют аномальное расположение, особенно часто наблюдается эктопия каудальных околощитовидных желез. Это связано с их эмбриональной закладкой: краниальные околощитовидные железы происходят из четвертого жаберного кармана и, как правило, расположены в типичном месте, на уровне верхних полюсов долей щитовидной железы. Каудальные околощитовидные железы, как и тимус, происходят из третьего жаберного кармана и могут вместе с ним в процессе эмбрионального развития переместиться в грудную клетку или задержаться на этом пути на любом уровне. Наиболее часто, в том числе при локализации в средостении, область их расположения ограничена медиально пищеводом, латерально – общими сонными артериями и плечеголовным стволом. В 3-20% случаев, по данным литературы, околощитовидных желез бывает больше или меньше четырех.
Фолликулы щитовидной железы с содержащимся внутри них коллоидом при УЗИ рассеивают и отражают ультразвук. По этой причине паренхима щитовидной железы в норме – акустически плотная, однородная и напоминает по эхоструктуре «соль с перцем». Она всегда превышает по эхогенности мышцы. Если фолликулы небольшие и содержат мало коллоида, как, например, при иммунном гипертиреозе, рассеивание и отражение ультразвука паренхимой менее выражено и щитовидная железа гипоэхогенна. Доли щитовидной железы при поперечном сканировании имеют треугольную форму, при продольном - веретеновидную. Толщина перешейка составляет лишь несколько миллиметров, но на современном УЗ-аппарате его удается без труда различить между правой и левой долями щитовидной железы. Пирамидальную дольку, в отличие от перешейка, удается визуализировать исключительно редко. При иммунном гипертиреозе она, как и вся щитовидная железа, набухает, и ее можно увидеть при УЗИ спереди от трахеи и гортани.

Трахею удается визуализировать из-за наличия в ней воздуха и связанных с этим отраженных эхо-сигналов и акустической тени. При сканировании датчиком с высокой разрешающей способностью можно разглядеть и хрящи трахеи.
Околощитовидные железы в норме не визуализируются даже датчиком с высокой разрешающей способностью. Если же околощитовидные железы при УЗИ видны, как правило, это говорит об их увеличении.
На что обратить внимание?
Максимальный объем щитовидной железы:
у женщин составляет 15-20 мл;
у мужчин - 20-25 мл.
Размеры щитовидной железы определяют следующим образом: каждую ее долю приближенно принимают за эллипсоид, а объем рассчитывают, перемножая его длину, ширину и толщину.
Размерами перешейка при использовании этой формулы пренебрегают. Перешеек рассматривается как третья доля лишь тогда, когда в нем содержится узел. В этом случае объем перешейка считают равным половине объема доли. При таком подходе, однако, ошибка измерения может оказаться значительной. Патологическое уменьшение щитовидной железы наблюдается лишь при клинически проявленном гипотиреозе или тиреоидите.
Эхоструктура паренхимы щитовидной железы однородна и по акустической плотности превосходит грудино-ключично-сосцевидные мышцы. Эти особенности имеют большое значение, так как, например, иммунный гипертиреоз и хронический тиреоидит часто сопровождаются снижением эхогенности щитовидной железы.
В паренхиме щитовидной железы не должно быть участков, отличающихся по акустической плотности от основной части щитовидной железы – узлов, кист или очагов обызвествления. Часто узлы изоэхогенны окружающей паренхиме, и распознать их можно лишь по окаймляющему ободку.
Околощитовидные железы в норме не визуализируются. Околощитовидные железы в норме располагаются на дорсальной стороне щитовидной железы или каудальнее ее нижнего полюса, напоминая падающие капли, в связи с чем, визуализация дорсокаудального контура щитовидной железы имеет большое значение.

В норме другие образования дорсальнее щитовидной железы не визуализируются, за исключением предпозвоночных мышц, гортаноглотки и пищевода.
Часто верхний полюс долей щитовидной железы заходит слишком высоко и достигает гортани. В таких случаях есть риск ошибочно принять его за грудино-ключично-сосцевидную мышцу и увеличенную околощитовидную железу.
Методика исследования
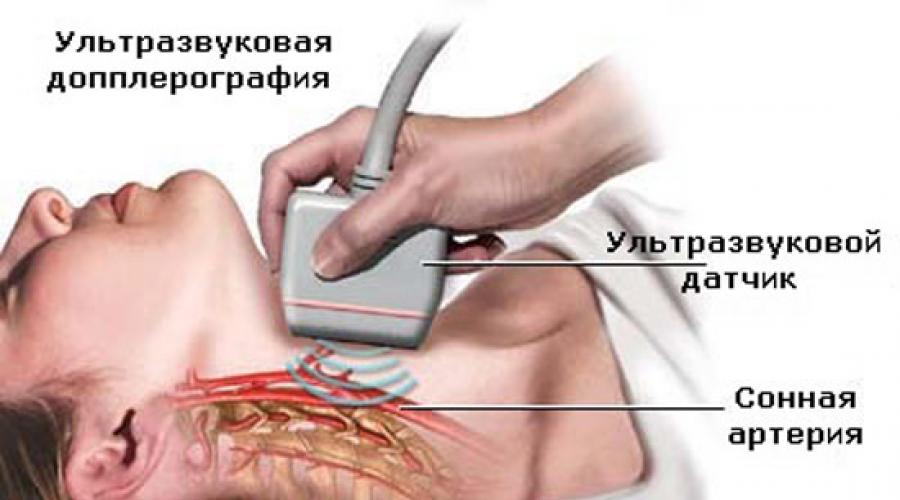
Положение пациента. Больной лежит на спине. Голова его несколько откинута назад и повернута в противоположную сторону (головной конец стола можно приспустить, а под плечи подложить небольшой валик).
Трудно проводить исследование долгое время, держа датчик на весу, так как от этого устает рука. Нельзя также опираться на датчик, так как это вызывает у пациента неприятные ощущения, а проводить сканирование, совсем не беспокоя больного, также невозможно. Поэтому лучше расположить свое предплечье на грудине больного. Чтобы обеспечить необходимое расстояние до щитовидной железы, больного просят взяться кистью руки за противоположное плечо. Предплечье больного, таким образом, становится опорой для руки специалиста УЗИ.
Поперечное сканирование щитовидной железы.
При поперечном сканировании проще всего найти щитовидную железу, ориентируясь на трахею (срединное поперечное сканирование). Датчик располагают, слегка отступив от яремной ямки кверху.
Для раздельного исследования каждой доли щитовидной железы датчик сдвигают в сторону.
Начальный отдел пищевода начинающие специалисты нередко ошибочно принимают за узел щитовидной или аденому околощитовидной железы.
Общая сонная артерия при поперечном сканировании всегда имеет круглую форму, толстую и акустически плотную стенку. Внутренняя яремная вена имеет тонкую стенку, а при поперечном сканировании - форму треугольника, запятой или щели, так как легко сдавливается датчиком. Гели попросить больного натужиться, просвет вены расправляется и увеличивается.
Доли щитовидной железы удается лучше визуализировать, если больной не только запрокидывает голову, но и поворачивает ее слегка (на 20°) в противоположную сторону. При расположении щитовидной железы за грудиной в верхнем средостении датчик следует по возможности завести за медиальный конец ключицы и направить ретростернально.
Продольное сканирование щитовидной железы.

Для правильной ориентировки в анатомии при продольном сканировании важно направить датчик по продольной оси долей щитовидной железы. Эта ось проходит вдоль сонной артерии и идет снизу и медиально вверх и латерально в косом направлении. Поэтому продольное сканирование щитовидной железы начинают, располагая датчик не по срединной линии тела, а вдоль шейных сосудов. Датчик следует расположить вдоль общей сонной артерии, ориентируясь при этом на передний край грудино-ключично-сосцевидной мышцы, и несколько повернуть его так, чтобы он совпал по направлению с осью артерии.
Если из этого положения датчик сместить параллельно в медиальную сторону, то в промежутке между общей сонной артерией и трахеей удается увидеть долю щитовидной железы.
Перешеек исследуют при срединном положении датчика над трахеей.
Ошибки и трудности. Их устранение
Часто допускаемые ошибки:
Датчик при продольном сканировании излишне наклонен в краниальном направлении. Этой ошибки можно избежать, если сначала приложить датчик к ключице.
Датчик при продольном сканировании не ориентирован по длинной оси доли щитовидной железы. Это приводит не только к нечеткости получаемой картины, но и к неточному определению продольного размера.
Недостаточно тщательно исследован нижний полюс доли щитовидной железы и зона, расположенная непосредственно каудальнее. Нижняя пара околощитовидных желез иногда располагается не сразу за нижними полюсами долей щитовидной железы, а каудальнее их.
Перешеек часто оказывается неисследованным, хотя узлы могут располагаться и в нем.

Мягкие ткани шеи (лимфоузлы шеи)
УЗИ шейных лимфоузлов выполняют для уточнения причины их уплотнения (исследование, ориентированное на симптомы), для определения стадии опухоли головы и шеи, а также в качестве контрольного исследования после лечения опухоли. С помощью УЗИ молочной железы, выполняемого в связи с жалобами пациентки или по поводу пальпируемых очаговых изменений, можно быстро выяснить, является ли пальпируемое объемное образование опухолью, лимфоузлом, увеличившимся в результате реактивного воспаления, или абсцессом, и нужно ли выполнить биопсию. При этом можно ориентироваться на УЗ-морфологические изменения в молочной железе. Иначе обстоят дела при выполнении УЗИ с целью уточнения стадии опухоли или контроля полноты ее удаления. С одной стороны, УЗИ позволяет выявить рецидив опухоли или ее метастазы до того, как они станут доступны пальпации. С другой стороны, в этом случае диагностическая ценность УЗИ ограниченна, так как в лимфоузле нормальных размеров уже могут быть мелкие метастазы; в то же время, при реактивном воспалении лимфоузел может увеличиться до размеров, которые характерны для метастатического поражения. Однако УЗИ области шеи при достаточном опыте врача по чувствительности и специфичности не уступает другим методам визуализации, в частности МРТ и КТ, и может даже превосходить их.
Лимфоузлы и лимфатические сосуды области головы и шеи образуют сложное сплетение, по которому лимфа достигает венозного угла - места слияния подключичной и внутренней яремной вен, причем правый лимфатический проток дренирует лимфу из правой половины головы, правой руки и правого плечевого пояса. В левый венозный угол впадает грудной лимфатический проток, в который втекает лимфа из яремного и подключичного лимфатических стволов. Таким образом, грудной лимфатический проток дренирует лимфу не только из левой половины головы и шеи и левой руки, но также из всей части тела ниже плечевого пояса. Для лимфоузлов и бассейнов шеи предложен целый ряд классификаций. По наиболее простой из них лимфоузлы делятся соответственно анатомическим областям, которые можно определить по видимым или пальпируемым границам и которые описываются в данной главе. Наряду с этим, существует классификация лимфоузлов по группам, которая имеет большое значение при уточнении стадии злокачественной лимфомы. Далеко не последнюю роль играет также классификация лимфоузлов по уровням, которая практична и основана на анатомических особенностях лимфатических бассейнов. Радикальная шейная лимфодиссекция, в классическом ее понимании представляющая собой иссечение на одной стороне всех шейных лимфоузлов единым блоком вместе с первичной опухолью, грудино-ключично-сосцевидной мышцей и внутренней яремной веной, при удалении нескольких опухолей уступает место менее травматичным и поэтому менее сложным тканесберегающим резекциям. Такие резекции ограничиваются, в соответствии со стандартами, лишь отдельными уровнями. В каких пределах следует проводить резекцию, зависит от локализации первичной опухоли и от определенной до операции стадии опухолевого процесса. При диагностике онкологических поражений лимфоузлов головы и шеи следует согласовать используемую классификацию со смежными специалистами.

Лимфоузел имеет овальную или удлиненную форму. Он состоит из паренхимы лимфоузла (коркового вещества), которая заключена в фиброзную капсулу и пронизана соединительнотканными трабекулами, синусов и лимфатических фолликулов. Афферентные лимфатические сосуды проникают через капсулу, эфферентные – выходят из лимфоузла в области его ворот.
общая сонная артерия с отходящими от нее ветвями и внутренняя яремная вена;
щитовидная железа;
грудино-ключично-сосцевидная мышца;
передняя лестничная мышца;
трапециевидная мышца;
подчелюстная и околоушная слюнные железы;
ключица и нижняя челюсть.
Неизмененный лимфоузел относительно мал и на эхограммах обычно не виден. Если лимфоузел при УЗИ можно различить, то это говорит о его реактивном воспалении, которое из практических соображений считается нормой. Размеры лимфоузлов отличаются значительной вариабельностью. Они имеют удлиненную форму. Паренхима лимфоузлов однородна и гипоэхогенна. Ворота лимфоузла на эхограмме соответствуют гиперэхогенной центральной его части. УЗ-изображение лимфоузлов зависит от анатомической области, в которой они расположены. В области шеи лимфоузлы обычно мелкие и при УЗИ дифференцируются с трудом, так как з их структуре доминирует паренхима. В подмышечной или паховой области у лимфоузлов хорошо выражены ворота, а окружающий их поясок паренхимы имеет толщину лишь несколько миллиметров.
Мышцы при УЗИ гипоэхогенны, при продольном сканировании имеют волокнистую структуру. Хрящевые кольца трахеи гипоэхогенны; воздух в просвете трахеи вызывает тотальное отражение УЗ-сигналов (возможно появление реверберационных артефактов в просвете трахеи). Щитовидная железа, а также слюнные железы имеют гиперэхогенную структуру.
Приведенные ниже критерии служат в основном для дифференцирования доброкачественных опухолей от злокачественных.
Поперечный размер <10 мм: продольный размер лимфоузла в качестве критерия не используется, так как он слишком вариабелен.
Лимфоузлы с реактивными изменениями, особенно подчелюстные и зачелюстные, иногда имеют толщину более 10 мм. Это связано с тем, что полости носа и рта, как и зев, являются входными воротами для патогенных возбудителей, часто вызывающих инфекцию, которая вследствие выполнения лимфоузлами барьерной функции обычно протекает скрыто. Размеры лимфоузлов, которые расположены в нижней части шеи, обычно меньше, так как реактивные изменения в них наблюдаются реже и выражены слабее.

Овальная форма, отношение продольного размера к поперечному >2.
Эти критерии более информативны для дифференциальной диагностики доброкачественных и злокачественных опухолей, чем один лишь поперечный размер лимфоузла. Шаровидный лимфоузел вызывает подозрение на злокачественную опухоль или, чаще, метастаз.
Однородная гппоэхогенная паренхима и гиперэхогенная центральная часть.
Принято считать, что метастазы гипоэхогенны. Повышенная эхогенность, неоднородность структуры лимфоузла, а также наличие очагов обызвествления говорят о возможном злокачественном процессе. Анэхогенные участки в лимфоузле свидетельствуют о метастазах и возможном некрозе пораженной ткани узла, но могут быть также признаком абсцедирующего бактериального или туберкулезного лимфаденита. Лимфоузлы при злокачественных лимфомах обычно гипоэхогенны, а могут быть практически анэхогенными («псевдокиста»). В подмышечной или паховой области, где паренхимы в лимфоузлах мало, даже однородное их увеличение считается признаком патологии.
Гладкие контуры.
Любая неровность контуров лимфоузла является признаком патологии и может быть обусловлена опухолевым поражением или инфекцией.
Положение пациента. Исследование проводят в положении больного на спине, под которую подкладывают валик так, чтобы отвести голову назад. При сканировании больного просят слегка повернуть голову в противоположную сторону (на 10-20°), несколько больше - при сканировании бокового треугольника шеи.
Методика исследования
Анатомические области, сначала исследуют в поперечном направлении, а затем в продольном.
Датчик располагают поперек грудино-ключично-сосцевидной мышцы. При продольном сканировании на эхограмме через равные интервалы появляются эхо-сигналы от поперечных отростков шейных позвонков.
Боковой треугольник шеи.
Исследованию подлежит также вся область, расположенная между ключицей, грудино-ключично-сосцевидной и трапециевидной мышцами. Больного просят повернуть голову в сторону, противоположную сканируемой.
Подчелюстная и зачелюстная область.
Датчик располагают под нижней челюстью (в подчелюстной области), слегка направляя его краниально. При сканировании охватывают угол нижней челюсти (зачелюстная область).

Яремная ямка и претрахеальная область.
Датчик располагают по срединной линии тела в поперечном направлении над яремной ямкой. Иногда из-за сухожилий мышц датчик неплотно прилежит к коже. Исследовать нужно всю область до гортани.
Продольное сканирование производят датчиком, расположенным вдоль трахеи.
Надключичная область.
Датчик располагают непосредственно над ключицей и сильно поворачивают в каудальном направлении, чтобы он был нацелен на грудную полость.

Паратрахеальная область (у пациентов без щитовидной железы).
Датчик располагают так, чтобы охватить УЗ-лучом половину трахеи. Сканируют всю паратрахеальную область до гортани. У больных, которым была выполнена тиреоидэктомия, общие сонные артерии прилежат непосредственно к трахее. Если артерия отклонена от нормального положения, обычно это говорит о рецидиве опухоли.
Ультразвуковое исследование лимфатических узлов считается информативным метод диагностирования патологий, которые развиваются на данном участке. При первых симптомах отклонений необходимо обратиться за консультацией к специалисту. Нарушения в работе узлов могут привести к тяжелым последствиям.
УЗИ лимфатических узлов назначается специалистом после предварительного осмотра. Данное обследование может показать патологии и заболевания, а также форму, размер, плотность и эхогенность лимфоузлов. Если наблюдаются отклонения от установленных норм, то это серьезный повод, чтобы начать лечение. Никогда не стоит заниматься самостоятельным диагностированием и лечением.
Как делают УЗИ лимфоузлов шеи, паховых, периферических и подмышечных узлов?
Ультразвуковое исследование бывает не только шейных лимфоузлов, но и паховых, подмышечных, периферических и других. Назначение исследования будет зависеть от симптоматики. Исследование подмышечных лимфатических узлов очень часто используется в маммологии.
Независимо, какое исследование было назначено пациенту, оно не требует какой-то специальной подготовки. Проводиться УЗИ по следующей схеме:
- Специалист должен нанести специальный гель на кожные покровы исследуемого участка. Гель помогает плавно скользить датчику и предотвращает попадание воздуха под него.
- Затем узист изучает строение узлов, при этом фиксируя патологии.
- После обследования гель необходимо удалить с кожи.
Процедура занимает не более 10 минут. После проведения и расшифровки результатов пациенту выдается результат УЗИ.
В каких случаях назначают УЗИ лимфатических узлов?
 Исследование ультразвуком назначается в случае:
Исследование ультразвуком назначается в случае:
- Если есть подозрения на лимфому, лимфосаркому.
- Онкологии.
- При туберкулезе, сифилисе, лепре.
- При висцеральном микозе.
- При абсцессе.
- Если наблюдается увеличение узлов в размерах.
- Нарушены четкие контуры.
Когда назначают УЗИ лимфатических узлов?
Обследование лимфатических узлов назначается для уточнения результатов и контроля функционирования данного участка. Помогает подтвердить и выявить такие заболевания и отклонения, как:
- опухоли
- болезнь Сезари
- онкология лимфатических узлов
- лимфомы
- метостазы
- туберкулез
- сифилис
- лепра
 Обязательно, если стали появляться первые тревожные признаки воспаления лимфатических узлов необходимо обратиться к врачу. Не стоит откладывать посещение специалиста в дальний ящик, так как вылечить заболевание на ранней стадии проще. Также не стоит заниматься самостоятельным диагностированием и лечением, так как оно может привести к нежелательным последствиям.
Обязательно, если стали появляться первые тревожные признаки воспаления лимфатических узлов необходимо обратиться к врачу. Не стоит откладывать посещение специалиста в дальний ящик, так как вылечить заболевание на ранней стадии проще. Также не стоит заниматься самостоятельным диагностированием и лечением, так как оно может привести к нежелательным последствиям.
Подготовка к УЗИ шейных лимфоузлов
Ультразвуковое исследование считается безопасным, неинвазийным, эффективным и информативным методом. Рекомендовано даже маленьким пациентам. Можно проводить несколько обследований за короткий период и не переживать, что оно может навредить здоровью или самочувствию.
Что касается подготовки к УЗИ лимфатических узлов шейного отдела, то она не представляет собой никаких специальных мероприятий. Пациенту необходимо только вовремя явится на обследование и иметь при себе направление и если имеются, то результаты предыдущих исследований.
К своему здоровью необходимо относится бережно и всегда стоит прислушиваться к первым тревожным звонкам организма, так как это может спасти вам жизнь!
УЗИ лимфатических узлов — современный метод обследования, позволяющий своевременно установить на ранних стадиях любую патологию. С помощью ультразвуковой аппаратуры можно диагностировать и оценить состояние практически всех лимфатических узлов в теле человеке.
Что представляет собой процедура?
УЗИ лимфоузлов – это метод ультразвуковой диагностики внутренних органов, способность ткани отражать УЗ — волны. Именно разница в акустическом отображении ультразвуковой волны от тканей и позволяет показать тот или иной патологический процесс, протекающий в организме.
Что может показать УЗИ лимфоузлов?
УЗИ региональных и периферических лимфоузлов в ходе исследований позволяет показать и диагностировать следующие заболевания:
- Вирусные инфекции и ВИЧ, корь и герпес, а также развитие поражений соединительного типа тканей.
- Онкологические патологии, например, при увеличении лимфоузлов под мышкой может быть подозрение на рак молочной железы.
- Увеличение подчелюстных лимфоузлов или же мягких тканей шеи может указывать на локализацию в той или иной области очага воспаления.
- Исследование лимфоузлов паховой области часто показывает воспалительные процессы в нижних конечностях.
- УЗИ лимфатических узлов, расположенных непосредственно в области шеи, показывает течение патологического процесса, спровоцированного ЗППП.
Это далеко не полный перечень заболеваний, которые можно диагностировать УЗ-аппаратурой.
Показания и противопоказания к УЗИ
Показания к УЗИ ребенку и взрослому могут быть самые разные – все зависит от предварительных диагнозов врача. Для его фактического подтверждения либо же окончательного опровержения и назначается описываемый метод ультразвуковой диагностики.
УЗИ шейных лимфоузлов . Его назначают если на шее, в ее структуре имеется определенное отклонение, протекает тот или иной патологический процесс:
- поражение лимфы любой природы происхождения – лимфома, рак;
- при течении лимфосаркомы и болезни Сезари;
- при поражении метастазами области шеи из иных органов – легких и гортани, языка или же трахеи.

УЗИ мягких тканей и лимфатических узлов , расположенных под челюстью, врачи назначают при:
- деформации костной структуры как зубочелюстной систем, так и мягких тканей;
- если имеются признаки, указывающие на течение лейкоза – кровотечение десен, повышенном потоотделении в ночные часы и так далее.
Достаточно часто на приеме у врача – маммолога женщине могут поставить диагноз – увеличен интрамаммарный лимфоузел молочной железы. Либо выявлены иные отклонения в ее строении, функционировании. Таким образом врач может направлять на УЗИ:
- при воспалении и ярко выраженном болевом синдроме, гиперемии в области груди;
- если в ходе пальпации врач выявил уплотнение в молочной железе, диагностирован воспалительный процесс;
- после оперативного вмешательства и травмы груди, контроля общего состояния внедренных имплантатов;
- перед выбором гормональных средств контрацепции, если выявлена дисфункция в работе яичников и при увеличении в размере подмышечных лимфоузлов;
- для профилактики по мере необходимости в период вынашивания плода и кормления грудью.
 УЗИ подмышечных лимфоузлов
показано при:
УЗИ подмышечных лимфоузлов
показано при:
- онкологии в молочных железах, груди.
- после удаления молочной железы – для выявления метастазирования.
УЗИ паховой области . Течение онкологического процесса и некоторых венерических заболеваний. Воспаление и травма области паха – основания, чтобы провести диагностику при помощи УЗ–аппаратуры.
УЗИ брюшного и забрюшинного пространства . Чаще всего УЗИ в данном формате назначают для диагностики патологий, наличия метастаз из забрюшинных органов, таких как почки и мочевой пузырь, половых органов. Если пациент или пациентка ранее делала УЗИ брюшного/забрюшинного пространства – расшифровка полученных результатов позволит показать течение воспалительного процесса. А также онкологии и болезни венерической природы.
Диагностика лимфоузлов УЗ — аппаратурой как протокол не имеет в своем назначении противопоказаний. Она безопасна для детей и беременных женщин и не наносит вред организму.
Подготовка к обследованию
Подготовка детьми и взрослыми пациентами не требуется. Единственное исключение – это соблюдение диеты за 2-3 дня до обследования. Убрав из рациона питания продукты, провоцирующие чрезмерное газообразование. Также за сутки – ставится очистительная клизма, что может дать точные и достоверные результаты диагностики на УЗИ – аппаратуре.
Особенности проведения
Процедура УЗИ диагностики лимфоузлов – проста и в тоже время дает точные и достоверные результаты о состоянии внутренних органов и систем. В своих особенностях диагностика на УЗ — аппаратуре предусматривает предварительное освобождение зоны диагностики от одежды. Далее кожа смазывается специальным гелем. И по ней врач проводит чувствительным датчиком – с него и снимается вся картинка отражения ультразвука от органов. В последующем она и выводится на экран монитора. Сама процедура проведения безболезненна, не вызывает у пациента неприятных ощущений, по времени занимает не более 15-20 минут. По ее завершению – пациент может идти домой.
Трактовка результатов диагностики
 При расшифровке врач проводит объективную оценку таких показателей как размер лимфатического узла и его структуру, численность, локализацию, размер поперечного сечения. Также принимается во внимание, и структурная плотность ткани и ее способность отражать ультразвук. Форма лимфатического узла и наличие в нем или вокруг аномальных новообразований. При отклонении от нормы – врачи говорят о патологическом процессе и уже отталкиваясь от полученных результатов, назначают соответствующий курс лечения.
При расшифровке врач проводит объективную оценку таких показателей как размер лимфатического узла и его структуру, численность, локализацию, размер поперечного сечения. Также принимается во внимание, и структурная плотность ткани и ее способность отражать ультразвук. Форма лимфатического узла и наличие в нем или вокруг аномальных новообразований. При отклонении от нормы – врачи говорят о патологическом процессе и уже отталкиваясь от полученных результатов, назначают соответствующий курс лечения.
Существуют ли альтернативные методы диагностики?
В процессе диагностики лимфоузлов возможны погрешности в интерпретации кистозного новообразования – врожденного бокового или же среднего ее типа. А также абсцесса, который имеет равнозначную эхогенность. Для подтверждения или опровержения диагноза – врачи назначают проведение биопсии и ЦДК с применением окрашивающих реагентов.
Также УЗИ может показывать неточную картинку общего состояния внутренних органов и систем при аневризме и грыжах, гематомах. Для постановки точного диагноза – врачи назначают дополнительные альтернативные методы диагностики, такие как МРТ и биопсия. Во всем остальном метод эффективен и точный, позволяет оценить внутреннее состояние органов и систем. А минимальные противопоказания к его проведению делают его универсальным методом диагностики.
УЗИ лимфатических узлов шеи используется как основной или дополнительный метод диагностики различных заболеваний.
Основа ультразвукового исследования — это воздействие на организм волнами ультразвука, которые поглощаются мягкими тканями и отражаются от них.
Лимфоузлы шеи расположенные близко к поверхности кожи, что позволяет с помощью УЗИ получить полную картину об их состоянии.
Лимфатические узлы, несмотря на свои небольшие размеры, играют важную роль в организме человека. Они являются индикатором состояния всех внутренних органов и систем жизнеобеспечения.
Основное предназначение лимфатических узлов — пропускать через себя лимфу — составляющую крови, которая, проходя через лимфоузлы, поступает в мягкие ткани всех внутренних органов. При попадании в организм патогенные вирусы и микробы оказываются в лимфе, которая, проходя через лимфоузлы, очищается.
Фактически лимфоузлы выполняют работу своеобразного фильтра. Именно по этой причине при малейших отклонениях в работе организма они сразу же реагируют, начинают воспаляться, увеличиваться в диаметре, меняют свою структуру. Ультразвуковое исследование узлов шейного отдела позволяет выявить патологию мозга, органов зрения и слуха.
Сама по себе процедура исследования лимфатических узлов шейного отдела не является методом для постановки точного диагноза. Но, в зависимости от того, какие изменения с ними происходят, как именно меняется их структура, и насколько они увеличиваются в диаметре, врач может сделать заключение, в каком внутреннем органе происходят патологические процессы.
Перед назначением УЗИ врач проводит пальпацию шейных лимфатических узлов. Но данный метод диагностики не дает никаких сведений о состоянии организма, а лишь выступает в качестве идентификатора явных изменений. Увеличение лимфоузлов происходит задолго до проявления основных симптомов заболеваний, в результате есть шанс начать лечение на ранних стадиях развития.
Показания к проведению
Лимфатический узел — периферический внутренний орган, который первым улавливает наличие в организме патогенных микроорганизмов и чужеродных клеток, немедленно реагируя на них. Воспаление лимфоузлов, изменение их диаметра, структуры и функционирования является симптомом ряда заболеваний, которые еще находятся на ранних стадиях развития. УЗИ назначается в случае подозрения на наличие следующих заболеваний и патологических процессов:
- развитие новообразований;
- фарингит;
- тонзиллит;
- корь;
- краснуха;
- воспалительные процессы ротовой полости;
- патологии строения костных тканей мозга;
- ангина;
- туберкулез, СПИД.
Формирование и развитие новообразований доброкачественного или злокачественного характера может долгое время проходить без ярко выраженной клинической картины. Но наличие чужеродных клеток на мягких тканях внутренних органов сразу отразится на состоянии лимфоузлов. Поэтому так важно следить за их состоянием и при малейшем изменении обращаться к врачу.
Но не всегда увеличение лимфоузлов свидетельствует о тяжелых патологиях. Дети возрастом до 2 лет могут иметь увеличенные лимфоузлы по причине прорезывания молочных зубов.
УЗИ лимфоузлов шеи назначается в случае их увеличения, при отсутствии каких-либо других симптомов болезней. В некоторых случаях человек сам может увидеть небольшие бугорки на шее, иногда изменение размера органа обнаруживается случайно, во время планового медицинского осмотра, когда врач проводит пальпацию всех лимфатических узлов.
УЗИ назначается при наличии таких симптомов, как болевой синдром в районе расположения лимфоузлов, при ярко выраженной асимметрии их расположения, при уплотнении. Обязательными показаниями к проведению УЗИ шейных лимфатических узлов являются: их подвижность, наличие боли во время глотания пищи, повышение температуры тела, частые головные боли.
УЗИ лимфоузлов на шее проводится регулярно, когда поставлен точный диагноз и назначено лечение. Цель диагностики — мониторинг эффективности назначенных медикаментов.
Как проходит процедура и есть ли противопоказания
Ультразвуковой метод диагностики — одно из наиболее доступных исследований. УЗИ практически не имеет противопоказаний к проведению, его может пройти как пожилой человек, так и маленький ребенок. Никаких специальных подготовок перед исследованием не требуется. УЗИ шейных лимфоузлов проводится в диагностическом кабинете. Пациент располагается лежа на кушетке.
На кожу шеи в районе расположения лимфатических узлов наносится специальный гель, который выступает в качестве проводника для волн ультразвука. Водя датчиком по коже, врач-диагност видит на экране отображение узлов. Чтобы получить полную картину, пациента могут попросить дышать чаще или задержать дыхание на некоторое время, сменить положение тела, повернуть голову в другой бок.
Все данные, полученные на УЗИ, фиксируются в специальной таблице. Наиболее значимыми для диагностики являются: диаметр лимфоузлов, их структура, степень однородности, эхогенность периферического органа. Процедура ультразвуковой диагностики длится от 10 минут до получаса. Расшифровкой данных занимается лечащий врач. На основе результатов пациенту назначаются дополнительные исследования — цитология, биопсия, анализ крови.
УЗИ лимфоузлов шейного отдела не рекомендуется проводить женщинам во время беременности, так как ультразвук оказывает лишнюю нагрузку. При крайней необходимости можно провести ультразвуковое исследование лимфоузлов шейного отдела у беременных, но используется ультразвук на низких частотах, чтобы обезопасить плод.
Пациентам, у которых на шее есть небольшие порезы и ссадины, лучше отложить процедуру УЗИ до полного восстановления целостности кожного покрова. Результаты исследования, которые проводятся на коже с порезами, не будут достоверными. Ультразвуковая диагностика не проводится при наличии у пациента сифилиса, лепры, палочки Коха. В данном случае для диагностирования заболеваний используются другие методы исследования — магнитно-резонансная томография (МРТ) или компьютерная томография (КТ).
Что показывает УЗИ?
Исследование лимфатических образований шеи способствует выявлению различных заболеваний и патологических процессов в организме человека. По большей части патологии связаны с воспалительными процессами на миндалинах, слизистых оболочках горла, гортани и носовых пазухах.
Увеличение или изменение структуры лимфоузлов шеи может свидетельствовать о заболеваниях слюнной и щитовидной железы. Нередко благодаря своевременному обнаружению увеличенных лимфатических узлов на шеи удается выявить тяжелые заболевания органов слуха и зрения.
Изменение структуры периферических органов в шейном отделе является симптомом многих заболеваний, которые на первых этапах своего развития не имеют ярко выраженной клинической картины — ВИЧ, СПИД, гепатиты, развитие туберкулеза. Наибольшую ценность УЗИ лимфатических узлов шейного отдела представляет для диагностирования онкологических новообразований.
При развитии раковых опухолей ультразвуковое исследование лимфатических узлов шейного отдела проводится с целью выявления метастаз. Если раковые клетки присутствуют на мягких тканях лимфоузлов, значит, метастазы начали поражать соседние внутренние органы.
Особенности процедуры у детей
УЗИ шейных лимфатических образований у детей назначается в случае, если диаметр узла превышает 1 см. Увеличение периферического органа называется лимфаденопатия.
Данная патология может быть признаком не только тяжелых патологий, но и возникать по причине небольших воспалительных процессов, вызванных наличием инфекционных возбудителей в организме, при таких заболеваниях, как ОРВИ и ОРЗ. В таком случае лимфаденопатия является нормальным физиологическим процессом — защитной реакцией организма на простуду, с которой иммунитет пытается справиться самостоятельно.
У детей, которые находятся в периоде роста молочных зубов, лимфатические узлы на шеи могут быть увеличены постоянно. Это не патология, а нормальное явление. Тем не менее при наличии температуры и заложенности носа, при которых на шее видны проступающие узлы, стоит перестраховаться и обратиться к врачу. У детей УЗИ лимфоузлов шейного отдела позволяет выявить многие заболевания ротовой полости и зубов, например, наличие обширного кариеса.
Нередко, благодаря ультразвуковому исследованию лимфоузлов шеи, диагностируется ослабленная иммунная система, что становится причиной частых заболеваний. Лимфоузлы могут увеличиваться по причине укуса комаров и других насекомых. В данном случае изменение диаметра узлов не говорит о патологии, но обследоваться необходимо обязательно, так как у ребенка может присутствовать тяжелая аллергическая реакция, которую необходимо купировать.
В некоторых случаях увеличение лимфатических узлов на шее у ребенка является следствием возрастных изменений, связанных с перестройкой гормональной системы и формированием иммунитета.
Лимфатическая система – одна из систем организма, которая наряду с кровеносной обеспечивает поддержание здоровой внутренней среды. Однако, если основной функцией кровеносной системы, является обеспечение питания и кислородоснабжения тканей, то лимфоидная система выполняет функцию своеобразного фильтра, препятствующего распространению патогенных возбудителей и удаляющего из тканей продукты жизнедеятельности.
Основным орудием в борьбе за подержание иммунной активности организма являются лейкоциты, вырабатываемые железами лимфатической системы и концентрирующиеся в лимфатических узлах (ЛУ) – анатомических образованиях, объединенных потоками крови и лимфы в единую структуру. Физиологические особенности лимфоидной ткани, претерпевающей ряд изменений в ответ на присутствие патологического процесса, позволяют рассматривать ее в качестве индикатора состояния организма.
Пальпация поверхностно расположенных узлов, долгое время оставалась приоритетным методом исследования, позволяющим получить общее представление о размере ЛУ и его плотности. Однако методика не способна предоставить детальную информацию о форме и внутренней структуре исследуемого объекта, кроме того, не все ЛУ доступны для внешнего осмотра. УЗИ лимфатических узлов на сегодняшний день является приоритетным методом, позволяющим получить детальную информацию об их локализации, размерах, форме, структуре и отношении к близлежащим органам.
Критерии оценки состояния ЛУ
Нормальные ЛУ могут иметь овальную, лентовидную или бобовидную форму и средний размер до 1,0 см по длинной оси. При оценке размеров, следует принимать во внимание такие факторы, как возраст пациента и особенности телосложения. Существенные различия могут наблюдаться в форме и длине узлов, расположенных в различных анатомических областях, обследуемого пациента, так как значительное влияние на форму узла влияют близлежащие органы и ткани.
Обычно он имеет немного вытянутую фасолеобразную форму (уплощенную с одной стороны и округлую с другой). У пациентов старше 60 лет, в результате слияния нескольких узелков, формируются длинные (до 3,5 см) узлы. Также при анализе результатов исследования следует учитывать, что ЛУ, расположенный в мягких тканях будет иметь более округлую форму, в то время как узел, ограниченный твердыми тканями – вытянутую.
Различия в размере также могут быть обусловлены отношением к прилежащему органу. Наиболее близкорасположенные узлы отличаются наименьшей выраженностью коркового вещества, небольшими размерами и вытянутой формой. Узлы, расположенные дистальнее, имеют большие размеры и более развитое корковое вещество. Еще одним критерием оценки состояния ЛУ, является анализ его внутренней структуры, которая состоит из коркового вещества, расположенного в непосредственной близости от соединительной капсулы (внешней оболочки) и медуллярной (центральной) части.
Каждый ЛУ имеет различное количество ворот (обычно 1–2), через которые осуществляется кровоснабжение капсулы и трабекулов – перегородок из соединительной ткани. Поскольку вероятность поражения определенной региональной группы узлов тесно связано с путями лимфооттока, расположенными в конкретной анатомической зоне, любые обнаруженные изменения в лимфатической системе можно рассматривать как следствие патологических процессов, происходящих в близлежащих органах.
Строение лимфатического узла
Показания
Показаниями к проведению ультразвукового исследования ЛУ, являются следующие состояния:
- увеличение всех доступных для пальпации лимфатических узлов, особенно при отсутствии перенесенных ранее инфекционных заболеваний;
- появление боли в подчелюстной области или на боковых сторонах шеи при пальпации и в покое;
- сохранение гипертрофических изменений ЛУ в течение двух недель после исчезновения симптомов инфекционного заболевания;
- гиперемия кожных покровов в зонах расположения региональных лимфатических узлов, сохраняющаяся боле 2 часов;
- стойкое повышение температуры тела;
- наличие в анамнезе перенесенных онкологических заболеваний, например, опухоль молочной или щитовидной железы, лимфома Ходжкина и др;
- необходимость осуществления динамического наблюдения за эффективностью проводимой противовоспалительной или противоопухолевой терапии;
- обнаружение крупного и твердого лимфоузла, сохраняющего неподвижность при прощупывании.
Важно! Если исследование поверхностных, забрюшинных, парааортальных и мезентральных ЛУ проводится преимущественно эхографически, то внутригрудные лимфоузлы для УЗИ практически недоступны.
Нормальная эхокартина
Оценка структуры ЛУ основывается исходя из состояния окружающих тканей (преимущественно клетчатки). В заключении эхогенность лимфоузлов описывают как высокую (гиперэхогенную), среднюю (гипоэхогенную) или низкую (анэхогенную). Корковое вещество на эхограмме выглядит как гипоэхогенный однородный ободок, а центральные отделы (мозговое вещество, трабекулы и жир) определяются как гиперэхогенные структуры.
Ворота имеют форму неправильного треугольника и однородную слабую эхогенность. Сосуды и вены, входящие в ворота и разветвляющиеся в капсуле и трабекулах, в норме практически не выявляются. В зависимости от используемого оборудования, можно увидеть сосуды в воротах ЛУ. При оценке взаимоотношения ЛУ с близлежащими тканями учитывают наличие или отсутствие связей с окружающими тканями, сохранение целостности капсулы узла, наличие тонкого слоя соединительной ткани, отделяющей лимфоузел от других структур, плотность соприкосновения к сосуду или органу (если таковое имеет место).
Определенные отклонения в структуре лимфоидной системы, могут наблюдаться у пожилых людей, однако, такие изменения, как сращение нескольких узлов, жировая инфильтрация, сопровождающаяся разрушением капсулы узла, не свидетельствуют о серьезной патологии. На эхограмме жировые ЛУ имеют округлую форму с гиперэхогенной неоднородной внутренней частью, которая в некоторых случаях имеет вид сетки, и тонким слабоэхогенным ободком. Капсула может быть частично не видна.
В описании расположения ЛУ опираются на его отношение к топографоанатомической области (органу, крупному сосуду или нервному пучку), например, в верхней трети шеи, кпереди от сосудисто-нервного пучка. Во избежание диагностических ошибок, ультразвуковое исследование лимфатических узлов целесообразно дополнять информацией, полученной в режиме цветового доплеровского картирования (ЦДК), так как поперечные срезы сосудов или мышц мало отличаются от аналогичных срезов лимфоузла.
Патологические изменения
Что показывает УЗИ лимфоузлов при различных патологиях? Современные подходы к УЗИ лимфоузлов, позволили свести все возможные изменения к нескольким группам.
Увеличение происходит у единичных ЛУ, но при этом сохраняется нормальная эхокартина:
- целостность капсулы;
- ровность и четкость внешнего контура;
- нормальная эхогенность.
Такой тип изменений характерен для воспалительных заболеваний, инфекционного характера (вирусного гепатита, туберкулеза, коллагеноза, гемобластоза). Увеличение группы лимфоузлов, сопровождающееся утратой целостности капсулы, вследствие гнойного расплавления, и приводящее к формированию единой массы. Происходит при длительном течении туберкулеза, метастазирующих опухолях. Формирование объемных конгломератов, оттесняющих внутренние структуры (сдавливание мочеточников, сосудов, матки и придатков). Такие проявления наблюдаются при развитии лимфомы Ходжкина, неходжкинских лимфом, миелолейкозов.
Важно! При обнаружении изменений в поверхностных лимфоузлах (шейных, подчелюстных, подключичных, подколенных, локтевых, подмышечных, паховых), крайне важно получить максимум информации о состоянии селезенки и печени.

На УЗ-снимке: группа увеличенных забрюшинных лимфоузлов. У узлов А и В наблюдается утрата четкости контуров
Лимфаденит
Под формулировкой лимфаденит объединены все патологические изменения, относящиеся к первой группе. Данная патология занимает одно из центральных мест в педиатрии, что объясняется незрелостью лимфоидной системы ребенка. Увеличение ЛУ при лимфодените происходит за счет околокорковой зоны. При УЗ-обследовании, узел имеет гипоэхогенную периферическую зону и гиперэхогенную центральную, неоднородную структуру, четкий ровный контур, усиленный кровоток в воротах.
Из всех возможных видов лимфаденита отдельно стоит выделить туберкулезный лимфаденит. Заболевание поражает преимущественно ЛУ шеи, паховой и подмышечной зоны. В зависимости от длительности течения болезни узлы могут достигать 3–10 см и образовывать спаянные конгломераты. При УЗИ определяется гетерогенная структура, образованная множественными кистозными образованиями и кальцинатами. Дальнейшее прогрессирование заболевания приводит к образованию свищей и абсцессов.
Опухолевое поражение
Диагностировать метастатические изменения ЛУ можно при изменении его формы, нечеткости контуров, значительном увеличении и обнаружении анэхогенных участков в структуре. В результате опухолевой инфильтрации узел приобретает округлую форму с широким кортикальным слоем и размытым контуром. Характерным явлением при метастатическом поражении считается появление в узле жидкостного содержимого, а также стирание характерного УЗ-рисунка, вследствие замещения клеток лимфоидной ткани клетками опухоли.
Все злокачественные процессы в ЛУ характеризуются отсутствием или истончением гиперэхогенного ядра, что свидетельствует о тотальном поражении центральных отделов опухолевыми клетками. Еще одним признаком злокачественного перерождения тканей, является увеличение васкуляризации (разрастания сосудов) с атипичным сосудистым рисунком и большим разбросом скоростей.
Важно! Выявление сосудов в лимфатическом узле, является одним из диагностических критериев, позволяющим дифференцировать злокачественное и доброкачественное перерождение лимфоидной ткани.
Лимфома Ходжкина
Злокачественная опухоль, первым признаком которой, является увеличение подчелюстных, шейных и надключичных ЛУ, при полном отсутствии заболеваний этой зоны. На эхограмме определяется группа узлов, преимущественно округлой формы, с хорошо определяемой капсулой, однородной гипоэхогенной структурой. Все узлы, собраны в «пачку», но в отличие от лимфоидной ткани, подвергшейся метастатическому поражению, не сливаются между собой и сохраняют целостность капсулы.

На УЗ-снимке: изображение той же лимфомы, выполненное в режиме ЦДК. В структуре лимфоузла прослеживается сосудистый рисунок
Неходжинская лимфома
Системная злокачественная опухоль внекостномозговой лимфоидной ткани, встречающаяся у детей. Характерным проявлением заболевания является поражение периферических ЛУ (паховые, шейные, подмышечные), ЛУ носоглотки, брюшных лимфоузлов и средостения. Поскольку неходжинская лимфома не имеет специфических УЗ-признаков, отличающих ее от банального лимфаденита, лимфомы
Ходжкина или метастатического рака, дифференциальную диагностику осуществляют по косвенным признакам (асинхронность поражения лимфоузлов, одновременное поражение щитовидной и молочных желез, печени, органов мошонки, костей), а также с помощью пункционной биопсии.
Подготовка и проведение
Подготовка к УЗИ лимфатических узлов, не требует специальной подготовки. Исключением является необходимость исследования забюшинных ЛУ, визуализация которых может быть затруднена из-за повышенного газообразования. Для улучшения визуализации исследуемых структур, за 1–2 суток до процедуры следует отказаться от любых продуктов, способных повлиять на газообразование в кишечнике (горох, отрубной хлеб, овощи и фрукты, богатые клетчаткой).
УЗИ делают натощак, поэтому последний прием пищи должен состояться за 8–10 часов до процедуры. Поскольку периферийные зоны обследования (подмышки, паховая область, челюсть) могут иметь волосяной покров, препятствующий работе УЗ-датчика, все волосы нужно удалить. Дальнейшее выполнение обследования происходит по стандартной схеме с использованием линейного датчика с частотой 5–10 МГц для небольших ЛУ и 3–5 МГц для крупных периферических образований.
Начинают сканирование с зоны поражения, затем осматривают противоположную сторону. При лимфоме Ходжкина и неходжкинских лимфомах, исследование должно охватывать все возможные зоны поражения, включая лимфоузлы и прилежащие органы.

Региональное УЗИ нижнечелюстных ЛУ
Несмотря на то что лимфоузлы, являются относительно доступными для мануального обследования, структурами, обширный диапазон происходящих в них изменений, делает УЗИ незаменимой диагностической процедурой, позволяющей оценить состояние не только лимфоидной системы, но и всех прилежащих органов.
Отсутствие какого-либо негативного влияния, открывает неограниченные возможности для динамического наблюдения за течением болезни, что может служить одним из решающих факторов в дифференциальной диагностике злокачественных и доброкачественных поражений, а также в оценке эффективности проводимого лечения.