Шунтирование без операции. Коронарное шунтирование сосудов сердца - послеоперационный период
Читайте также
Наблюдается у многих людей, и количество пациентов с таким заболеванием ежегодно увеличивается. До определенного момента с нею можно справляться при помощи медикаментозных средств, но в некоторых случаях лекарства прекращают оказывать свое благотворное действие, и для того, чтобы спасти жизнь больного, необходима операция. В таких случаях пациенту назначается аортокоронарное шунтирование, или, как чаще называют это вмешательство обычные люди, «шунтирование сердца».
В этой статье мы ознакомим вас с историей, видами и техникой выполнения этой операции, способами подготовки к ней, особенностями послеоперационного периода, рисках и осложнениях. Эти знания помогут вам составить представление об аортокоронарном шунтировании, и вы будете знать, для чего выполняется это хирургическое вмешательство.
До первой половины XX века больные с ишемической болезнью сердца могли лечиться только при помощи лекарственных препаратов, и те люди, которым они переставали помогать, были обречены на инвалидность и смерть. И только в 1964 году была разработано и проведено первое хирургическое вмешательство по шунтированию коронарных сосудов. Приятно осознавать, что первопроходцем стал россиянин – ленинградский профессор и кардиохирург Колесов Василий Иванович. К сожалению, уже в 1966 году на всесоюзном конгрессе кардиологов было принято решение запретить выполнение этой опасной операции.
Колесов предавался всяческим гонениям, но ситуация в корне изменилась после того, как этой революционной методикой лечения коронарных сосудов заинтересовалось мировое научное сообщество. Масштабные исследования и разработки позволили усовершенствовать эту методику и сократить количество осложнений. Аортокоронарное шунтирование постоянно модернизировалось, и показатели успешно прооперированных пациентов постоянно возрастали. И опять именно благодаря стараниям наших соотечественников-ученых врачам удалось сократить время выполнения вмешательства в два раза. Теперь спасение жизни больного с ишемической болезнью сердца может выполняться за 4-6 часов (в зависимости от сложности клинического случая).
В чем заключается суть аортокоронарного шунтирования?
При ишемической болезни сердца, основным виновником которой валяется атеросклероз коронарных сосудов, может происходить блокирование одной или нескольких артерий сердца. Такой процесс сопровождается выраженной ишемией миокарда, у больного чаще появляются и может развиваться инфаркт миокарда. Для восстановления кровообращения в сердечной мышце хирурги создают обходные пути, выполняя анастомоз из вены, иссеченной из-под кожи бедра, или артерии больного, взятой из предплечья или внутренней поверхности грудной клетки. Один конец такого обходного сосуда присоединяется к аорте, а второй вшивается в коронарную артерию ниже места атеросклеротической закупорки или сужения. Если для шунта применяется внутренняя грудная артерия, которая уже соединена с аортой, то к коронарному сосуду пришивается один из ее концов. Такая кардиохирургическая операция и называется аортокоронарным шунтированием.
Ранее для создания анастомоза применялись вены бедра, но теперь хирурги чаще используют именно артериальные сосуды, т. к. они более долговечны. По данным статистики, шунт из венозного бедренного сосуда не подвергается повторной закупорке в течение 10 лет у 65% пациентов, а из артериального сосуда внутренней грудной артерии – исправно функционирует у 98% прооперированных. При использовании лучевой артерии анастомоз безотказно работает на протяжении 5 лет у 83% больных.
Основная цель аортокоронарного шунтирования направлена на улучшение кровотока в участке ишемии миокарда. После проведения операции, испытывающая недостаточность кровоснабжения зона сердечной мышцы начинает получать адекватное количество крови, приступы стенокардии становятся реже или устраняются, а риск развития сердечной мышцы существенно снижается. В итоге, аортокоронарное шунтирование позволяет увеличить продолжительность жизни больного и снижает риск развития внезапной коронарной смерти.
Основными показаниями к аортокоронарному шунтированию могут стать такие состояния:
- сужение коронарных артерий более чем на 70%;
- сужение левой венечной артерии более чем на 50%;
- неэффективная чрескожная ангиопластика.
Виды аортокоронарного шунтирования
Существуют такие виды аортокоронарного шунтирования:
- С искусственным кровообращением и созданием мер для защиты миокарда (кардиоплегии), которые включают в себя остановку сердца, фармакологическую или холодовую кровяную протекцию сердечной мышцы.
- Без искусственного кровообращения и с использованием специального стабилизатора.
- Эндоскопические операции при минимальных разрезах с использованием искусственного кровообращения или без него.
В зависимости от используемых сосудистых трансплантатов аортокоронарное шунтирование может быть:
- аутовенозным – для шунта используется венозный сосуд больного;
- аутоартериальным – для шунта используется лучевая артерия больного;
- маммокоронарным – для шунта используется внутренняя грудная артерия больного.
Выбор того или иногда вида аортокоронарного шунтирования определяется индивидуально для каждого пациента.
Подготовка к операции
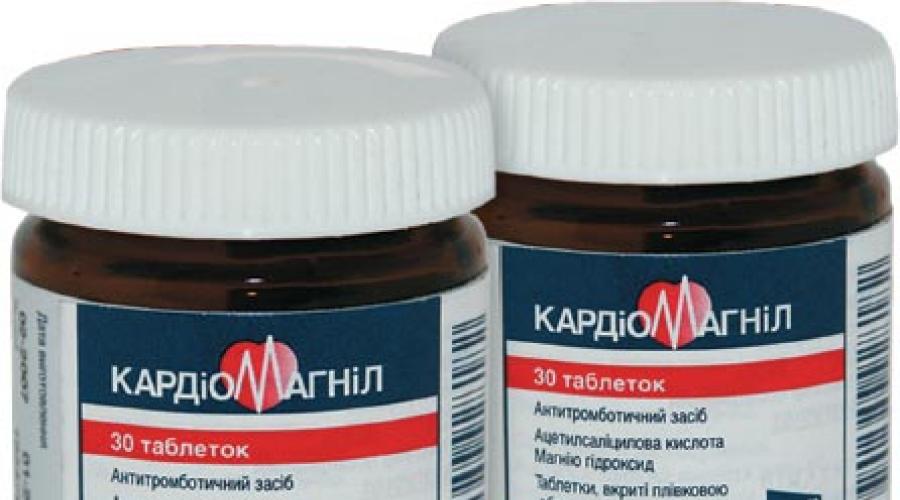
 При принятии решения о проведении аортокоронарного шунтирования врач за 1-2 недели до операции обязательно пересмотрит схему медикаментозной терапии и отменит прием препаратов, которые разжижают кровь. К ним относят: Ибупрофен, Аспирин, Кардиомагнил, Напроксен и др. Также пациент должен сообщить доктору о принимаемых им безрецептурных препаратах и лекарственных травах.
При принятии решения о проведении аортокоронарного шунтирования врач за 1-2 недели до операции обязательно пересмотрит схему медикаментозной терапии и отменит прием препаратов, которые разжижают кровь. К ним относят: Ибупрофен, Аспирин, Кардиомагнил, Напроксен и др. Также пациент должен сообщить доктору о принимаемых им безрецептурных препаратах и лекарственных травах.
Немаловажное значение имеет и психологический настрой пациента перед аортокоронарным шунтированием. Врач и близкие больного должны помочь больному выработать позитивный настрой на предстоящую операцию и ее результат.
В большинстве случаев пациента, которому показано аортокоронарное шунтирование, госпитализируют за 5-6 дней до операции. За это время проводится его всестороннее обследование и подготовка к предстоящему вмешательству.
Перед аортокоронарным шунтированием больному могут назначаться такие виды инструментальной и лабораторной диагностики:
- анализы крови и мочи;
- Эхо-КГ;
- рентгенография;
- коронарошунтография;
- УЗИ органов брюшной полости;
- допплерографическое исследование сосудов ног и головного мозга;
- и другие виды исследований при сопутствующих патологиях.
За день до операции больного осматривает оперирующий кардиохирург и специалист по лечебной физкультуре и дыхательной гимнастике. Хирург информирует своего пациента обо всех деталях предстоящего вмешательства, и больной подписывает необходимые документы.
Общие принципы подготовки к аортокоронарному шунтированию включают в себя такие рекомендации:
- Последний прием пищи перед аортокоронарным шунтированием должен состояться накануне вечером и не позднее 18 часов. После наступления полуночи больному нельзя принимать воду.
- Последний прием препаратов должен состояться сразу после ужина.
- В ночь перед операцией больному проводят очистительную клизму.
- В ночь и утром перед операцией больной должен принять душ.
- Перед операцией больному сбривают волосы на груди и в местах взятия трансплантата (ноги или запястья).
Как проводится аортокоронарное шунтирование?
За час до операции больному вводят седативное средство. В операционную пациента транспортируют на каталке и укладывают на операционный стол. После этого врачи налаживают постоянный мониторинг всех жизненно важных функций, вводят катетер в мочевой пузырь, а анестезиологическая бригада выполняет катетеризацию вены. Врач-анестезиолог вводит больного в наркоз и устанавливает эндотрахеальную трубку, которая обеспечит постоянную искусственную вентиляцию легких больного и подачу наркозной газовой смеси.
Аортокоронарное шунтирование может проводиться по разным методикам, выполняется в несколько этапов.
В этой статье мы опишем основные этапы этой операции:
- Выполняется доступ к сердцу. Обычно для этого проводится продольный разрез средины грудины.
- На основе предыдущих ангиограмм и после визуальной оценки хирург определяет место установки шунта.
- Выполняется забор шунта: вена с ноги, лучевая или внутренняя грудная артерия. Для профилактики тромбообразования вводится Гепарин.
- При выполнении операции на небьющемся сердце выполняется кардиоплегическая остановка сердца и подключение аппаратуры для искусственного кровообращения.
- При выполнении операции на работающем сердце на область миокарда, где проводится анастомоз, накладывают специальные стабилизирующие устройства.
- Выполняется наложение шунта: кардиохирург подшивает один из концов артерии или вены к аорте, а другой конец к участку коронарной артерии (ниже места закупорки или сужения).
- Проводится восстановление деятельности сердца и отключается аппарат искусственного кровообращения (если он применялся).
- Для прекращения действия Гепарина вводят Протамин.
- Устанавливается дренаж и ушивается операционная рана.
- Пациента переводят в отделение реанимации.
Возможные осложнения
 Аортокоронарное шунтирование продлевает жизнь больных, но не исключает риск возможных осложнений. Однако правильная предоперационная подготовка и соблюдение всех врачебных рекомендаций существенно снижают вероятность их возникновения.
Аортокоронарное шунтирование продлевает жизнь больных, но не исключает риск возможных осложнений. Однако правильная предоперационная подготовка и соблюдение всех врачебных рекомендаций существенно снижают вероятность их возникновения. Как и всякая хирургическая операция, аортокоронарное шунтирование может вызывать ряд специфических и неспецифических осложнений.
Специфические осложнения этой операции связаны с нарушениями работы сердца и сосудов. К ним относят:
- сердечные приступы;
- инфекционный или травматический плеврит;
- флебит;
- сужение просвета шунта;
- посткардиотомный синдром (ощущение боли и жара в грудной клетке);
- инсульты.
Неспецифические осложнения аортокоронарного шунтирования характерны для любого хирургического вмешательства. К ним относят:
- инфицирование послеоперационной раны;
- пневмонию;
- инфекции мочевыделительной системы;
- массивную кровопотерю;
- диастаз грудины;
- лигатурные свищи;
- ухудшение мышления и памяти;
- образование келоидного рубца;
- почечную недостаточность;
- легочную недостаточность.
Риск осложнений аортокоронарного шунтирования можно существенно сократить. Для этого врач должен своевременно выявлять больных с отягощенным анамнезом, правильно готовить их к операции и обеспечить пациенту максимально правильное наблюдение после завершения вмешательства. А больной после аортокоронарного шунтирования должен точно выполнять все рекомендации доктора, соблюдать диету и полностью отказаться от курения.
Послеоперационный период в реанимации
После перевода больного из операционной в отделение реанимации персонал продолжает выполнять постоянный мониторинг всех жизненно-важных показателей при помощи аппаратуры и почасовых лабораторных анализов. Искусственная вентиляция легких продолжается до полного восстановления дыхательной функции. После этого эндотрахеальная трубка удаляется, и больной дышит сам. Как правило, это происходит в первые сутки после вмешательства.
Перед операцией врач должен предупредить больного, что он после завершения действия наркоза проснется в отделении реанимации, у него будут привязаны руки и ноги, а во рту будет находиться эндотрахеальная трубка. Такая тактика помогает предупредить излишнее беспокойство больного.
Длительность нахождения в палате кардиореанимации зависит от многих факторов: длительности операции, скорости восстановления самостоятельного дыхания и других индивидуальных особенностей состояния здоровья пациента. При неосложненных случаях больного переводят в отделение через день после завершения аортокоронарного шунтирования. При переводе в обычную палату пациенту удаляют катетеры из лучевой артерии и мочевого пузыря.
Послеоперационный период в отделении
 В первые дни после перевода в отделение из реанимации персонал продолжает непрерывно следить за жизненно важными показателями (ЭКГ, Эхо-КГ, частотой пульса, дыхания и пр.) и больному до 2 раз в сутки проводятся лабораторные анализы. Пациенту назначаются медикаментозные препараты, специальная диета, индивидуально подбирается комплекс лечебных и дыхательных упражнений.
В первые дни после перевода в отделение из реанимации персонал продолжает непрерывно следить за жизненно важными показателями (ЭКГ, Эхо-КГ, частотой пульса, дыхания и пр.) и больному до 2 раз в сутки проводятся лабораторные анализы. Пациенту назначаются медикаментозные препараты, специальная диета, индивидуально подбирается комплекс лечебных и дыхательных упражнений.
При неосложненном аортокоронарном шунтировании послеоперационное наблюдение за больным в стационаре продолжается около 7-10 дней. Швы на груди и руке или ноге удаляются перед выпиской. Если забор шунта выполнялся с ноги, то больному для предотвращения развития отека рекомендуют ношение компрессионного чулка в первые 4-6 недель. Около 6 недель занимает полное заживление грудины. В этот период больному рекомендуется отказаться от тяжелых нагрузок и поднятия тяжестей. Примерно через 1,5-2 месяца пациент может приступать к работе, а полный курс восстановления занимает около 6 месяцев.
Медицинская анимация на тему «Аортокоронарное шунтирование»:
Шунтирование сердца - это наиболее часто выполняемая операция на сердце у взрослых пациентов. Врачи рекомендуют шунтирование сердца, когда сосуды, транспортирующие кровь к сердечной мышце, становятся частично заблокированными.
Шунтирование сердца - сложная процедура, которая предполагает серьёзную подготовку и продолжительное время реабилитации. Иногда пациентам требуется срочное хирургическое вмешательство, но в большинстве случаев операции по шунтированию планируются.
Шунтирование - относительно безопасная и эффективная процедура, которая снижает риск сердечного приступа и смерти. После выполнения операции также могут отступить симптомы ишемической болезни сердца, такие как .
Шунтирование сердца снижает риск развития сердечного приступа и смерти
Врачи обычно имеют в своём распоряжении ряд терапевтических инструментов для разблокирования или расширения сосудов. Если ишемическую болезнь сердца не лечить, она может привести к сердечному приступу или даже к смерти.
Когда имеется возможность, врачи сначала пробуют решить проблему заблокированных артерий при помощи медикаментов и менее инвазивных процедур, таких как стентирование.
Если подобные варианты не дают необходимого эффекта или по каким-либо причинам пациенту не подходят, хирург может принять решение о выполнении шунтирования сердца.
Шунтирование сердца - одно из наиболее эффективных орудий в борьбе с заблокированными артериями и связанными с этим состоянием проблемами.
В медицине шунтирование сердца называют аортокоронарным шунтированием (АКШ).
АКШ предусматривает удаление кровеносного сосуда из грудной клетки, рук или ног и использование его для создания обходного пути (шунта) в районе частично заблокированного участка. Это позволяет крови достигать сердца по дополнительному каналу.
За одну операцию хирург может шунтировать больше одной артерии. В рамках двойного шунтирования он создаёт пути обхода для двух артерий, в рамках тройного - для трёх. Также пациенту могут установить четыре шунта, а наиболее сложной считается операция, в рамках которой врачи устанавливают шунты для всех пяти крупных артерий, питающих кровью сердце.
Удаление кровеносного сосуда из другой части тела обычно несущественно влияет на кровоток в этой области.
Виды шунтирования
Шунтирование сердца, как правило, представляет собой операцию на открытом сердце, то есть хирургу приходится вскрывать грудную клетку, чтобы достичь сердца.
Хирург также может выполнять операцию на работающем и на неработающем сердце.
- Операция на работающем сердце проводится при поддержке аппарата, который обеспечивает кровообращение и дыхание в организме. Этот аппарат позволяет врачам остановить сердце, что значительно упрощает операцию.
- Операция на неработающем сердце проводится, когда сердце бьётся, а аппарат для искусственного кровообращения не применяется.
В некоторых случаях хирурги могут выполнять шунтирование сердца даже без вскрытия грудной клетки.
Риски развития потенциальных осложнений после шунтирования сердца отличаются у разных пациентов. Врач способен определить, какой метод лечения будет оптимальным для конкретного человека.
Чего следует ожидать перед операцией?

Во время операции необходимые жидкости и лекарственные препараты будут вводиться в организм пациента внутривенно
Перед проведением шунтирования сердца человеку необходимо:
- в течение трёх дней перед операцией воздерживаться от приёма любых лекарственных препаратов, содержащих аспирин;
- немедленно отказаться от курения, поскольку курение приводит к образованию слизи в лёгких, что затрудняет процесс восстановления;
- договориться с кем-то из близких о послеоперационном уходе по возвращении домой из больницы;
- в ночь перед операцией отказаться от приёма пищи и жидкостей после полуночи;
- неукоснительно следовать любым инструкциям лечащего врача или других членов медицинской команды.
Люди также могут заблаговременно сдать свою кровь для использования во время хирургической процедуры.
Если пациент подвергается запланированному шунтированию сердца, у него будет возможность предварительно обсудить процедуру с лечащим врачом. Врачи и, возможно, другие специалисты предоставят всю информацию, назначат время прибытия в больницу и окажут помощь в оформлении необходимых документов.
Многим пациентам перед проведением шунтирования сердца врачи назначают диагностические экспертизы, такие как электрокардиография (ЭКГ), рентгенологическое исследование грудной клетки и анализы крови.
Перед операцией медсестра введёт иглу в вену на руке пациента. Это по необходимости позволит вводить в организм лекарственные препараты и жидкости.
Кто-то из членов медицинской команды может также выбрить ту область тела, где хирург будет выполнять разрезы.
Непосредственно перед операцией врачи введут в организм лекарственные препараты, которые обеспечат глубокий сон пациента до окончания операции.
Время, требуемое для проведения шунтирования сердца, может меняться, но обычно операция длится от 3 до 6 часов.
Шансы на успех
Шунтирование сердца - серьёзная, но относительно безопасная операция.
Хирурги ежегодно выполняют десятки тысяч шунтирований, а пациенты, подвергшиеся таким процедурам, обнаруживают ослабление симптомов, причём не нуждаются в долгосрочном приёме каких-либо лекарственных средств, кроме аспирина.
Чем тяжелее заболевание сердца, тем выше риск развития серьёзных осложнений. Однако показатель смертности низок - по данным научного обзора, опубликованного австралийскими врачами в 2006 году, только 2-3% пациентов, подвергающихся шунтированию сердца, умирают в результате операции.
Время восстановления

После шунтирования сердца пациенты обычно проводят в больнице около недели
Когда пациент проснётся после операции, он обнаружит в своём горле трубку, которая помогает дышать. Эта трубка может доставлять дискомфорт, но её применение - необходимая мера. Как правило, врачи удаляют её примерно через 24 часа.
В среднем после шунтирования сердца пациенты проводят в больнице около недели. Они часто сталкиваются с болезненностью и ночными потоотделениями, которые не несут угрозы и представляют собой нормальные побочные эффекты операции. Существует вероятность того, что в лёгких останется некоторый объём жидкости, поэтому пациенты могут столкнуться с сильным кашлем.
Питаться и передвигаться люди обычно начинают вскоре после удаления дыхательной трубки.
К числу распространенных послеоперационных препаратов относится группа средств, которая имеет название ингибиторы агрегации тромбоцитов. Они помогают предотвращать тромбообразование.
Как изменится жизнь после операции?
Осложнения после шунтирования возможны, но они возникают редко. Так или иначе, в большинстве случаев вскоре после операции качество жизни пациентов повышается.
К числу улучшений относится ослабление боли в груди и других симптомов, связанных с блокировкой коронарных артерий.
Однако гораздо более важен тот факт, что в результате шунтирования сердца у пациентов значительно снижается риск развития сердечного приступа и смерти.
Скорее всего, после хирургического вмешательства пациенту придётся ежедневно и до конца жизни принимать аспирин.
Перспективы
Заболевания сердца на сегодняшний день остаются одной из главных медицинских проблем человечества. Для лечения таких состояний у врачей имеется широкий выбор терапевтических инструментов. Шунтирование сердца ежегодно становится лучшим выбором для десятков тысяч людей с заблокированными артериями.
Шунтирование - безопасная и эффективная процедура, после которой в большинстве случаев пациенты возвращаются к тому качеству жизни, который они имели перед развитием проблем с сердцем.
Шунтирование – это операция, при которой к сердечным сосудам пришивают специальные сосудистые протезы с целью лучшего кровоснабжения сердца.
Первым операцию шунтирования провел доктор Роберт Ханс Гётц в 1960 году, американец немецкого происхождения. Наши соотечественники тоже внесли весомый вклад в развитие этого вида оперативного вмешательства. Так, профессор Колесов Василий Иванович первым в мире выполнил маммарокоронарное шунтирование – сейчас признанный стандарт хирургического лечения ишемической болезни сердца во всем мире. Произошло это в 1964 году.
Операция необходима в случае закупорки коронарных (сердечных) сосудов атеросклеротическими бляшками. Она позволяет сформировать дополнительные пути притока крови к сердцу.
Сейчас существует несколько методик выполнения коронарного шунтирования: как с остановкой сердца, так и без. Объём вмешательства определяет кардиохирург после процедуры коронарной ангиографии.
Коронарная ангиография – это диагностическая процедура, позволяющая выявить количество атеросклеротических бляшек и степень сужения ими коронарных (сердечных) артерий.
Что делать до шунтирования
Важно понимать, что шунтирование - это большая полостная операция где не все зависит от возможностей хирурга. Есть факторы, которые могут оказать неблагоприятное действие на послеоперационное восстановление.
Продолжающееся курение. Исследования показали, что у пациентов, продолжающих курить непосредственно в предоперационном периоде, значительно чаще развиваются легочные осложнения, хуже заживают раны и они больше времени проводят в отделении интенсивной терапии.
— ожирение. Ожирение это фактор риска послеоперационных осложнений. Если есть временная возможность снижения на 5-10 кг, следует ей воспользоваться, это уменьшит риски.
— недостаточная компенсация сахарного диабета. При длительном течении сахарного диабета одним из осложнений является медленное или неполное заживление послеоперационной раны. В течении нескольких недель желательна оптимальная терапия сахарного диабета.
После шунтирования
Возвращение к работоспособности после коронарного шунтирования строго индивидуально и зависит от динамики реабилитации и характера работы. Решение о выходе на работу принимает специальная комиссия. Лица с сидячей и/или малоподвижной работой могут работать уже через 1.5 месяца после операции. В случае с тяжелой физической работой может потребоваться изменение условий труда на более легкие. В некоторых случаях пациент не может вернуться к работе, ему дают группу инвалидности. Во всех случаях это индивидуально.
Физические нагрузки
После АКШ пациенту обычно назначается реабилитация в кардиологический санаторий, где под руководством и присмотром врачей происходит процесс физической реабилитации. Чаще всего он включает в себя упражнения сидя и стоя на суставную гибкость и мышечный тонус и кардиоваскулярные тренировки (ходьба по специальной методике). После выписки из санатория больному даются рекомендациипо физическим нагрузкам.
Супружеская близость
Здоровая сексуальная жизнь – это неотъемлемый фактор полноценной реабилитации и возвращения к нормальной жизни. Следует придерживаться нескольких основных правил.
1. Возвращение к супружеской близости возможно не ранее чем через 3 месяца.
2. Противопоказано употребление спиртных напитков, тяжелой пищи. Противопоказана баня.
3. Желательно в первое время избегать поз с упором на руки.
4. При возникновении неприятных ощущений (стенокардии, головокружении,тошноты) следует прекратить нагрузку и принять рекомендованные препараты.
Питание
Наиболее оптимальная так называемая средиземноморская диета. Эта диета не какая-то особая система, а собрание пищевых привычек.
Она включает в себя:
— оливковое масло
— свежие овощи: помидоры, баклажаны и т.д.
— макароны из твердых сортов
— рыба (палтус, семга,тунец) и морепродукты
— орехи и бобовые
— простокваша, обезжиренные йогурты.
— сыры – фета, моцарелла.
— минимум красного мяса
Средиземноморская диета способствует более лучшей работе сосудов, уменьшает скорость роста холестериновых бляшек.
Осмотры после шунтирования
После шунтирования необходимо регулярно проводить электрокардиографию(ЭКГ), велоэргометрию (ВЭМ). Лечащий врач сам установит периодичность осмотра, однако стоит понимать, что первое время после шунтирования — самоеважное для встреч с терапевтом/кардиологом даже в случаях отсутствия жалоб со стороны сердца.
Как заподозрить ухудшение после шунтирования?
У ишемической болезни сердца (ИБС) чаще всего есть набор симптомов, которые предшествовали операции: стенокардия, одышка, аритмия. Идеальный результат лечения – это избавление от всех этих симптомов. Однако, спустя какое-то время эти проявления могут возвратиться. При их возникновении не стоит откладывать визит к врачу (а в ряде случаев стоит осуществить вызовскорой помощи), так как именно раннее обращение позволит выявить проблему и наиболее эффектно устранить ее.
Сколько живут после шунтирования
Выживаемость больных после шунтирования это сложный,многокомпонентный вопрос. Такие факторы как течение атеросклероза, регулярность приема назначенных препаратов, модификация образа жизни, проходимость шунтов прямо или опосредованно влияют на длительность жизни. В моей практике встречались пациенты, которым шунтирование было сделано 20 лет и на момент осмотра результаты той операции были прекрасные. Однако есть ряд больных, у которых возврат стенокардии был спустя 6 месяцев. Конечно, есть исследования, есть конкретные цифры. Однако всех в первую очередь интересует сколько конкретно он проживет. Я скажу так: соблюдая все рекомендации по лечению после шунтирования, периодичности осмотра у врача терапевта/кардиолога, моделированию образа жизни на более здоровый, вы сможете максимально отсрочить неблагоприятные события.
Позже я расскажу подробно об альтернативе коронарному шунтированию – процедуре стентирования коронарных артерий.
Если у вас есть вопросы, вы можете задать их мне на моей
В последнее время все больше медики выявляют сердечные патологии. Не всегда люди почувствовав себя плохо спешат посещать поликлиники. Многим просто не хватает времени, другие боятся услышать о наличии какого либо заболевания, тем самым усугубляют ситуацию.
Когда симптомы болезни уже сильно заметны и боли в груди становятся невыносимыми — это означает, что недуг прогрессирует. В данном случае, после диагностики, скорее всего врач назначит не медикаментозное лечение, а хирургическое. Чтобы направить кровоток в обход пораженных участков делают шунтирование сердца.
Помните, что это оперативное вмешательство и возможны любые последствия. Также в период реабилитации следует соблюдать все рекомендации лечащего врача и диету. Если вам назначили шунтирование сердца, необходимо понимать, что это такое, какие могут быть осложнения, как настроится на операцию и как вести себя после неё.
Немного истории

Шунтирование сердца что это такое
До первой половины XX века больные с ишемической болезнью сердца могли лечиться только при помощи лекарственных препаратов, и те люди, которым они переставали помогать, были обречены на инвалидность и смерть.
И только в 1964 году была разработано и проведено первое хирургическое вмешательство по шунтированию коронарных сосудов. Приятно осознавать, что первопроходцем стал россиянин – ленинградский профессор и кардиохирург Колесов Василий Иванович.
К сожалению, уже в 1966 году на всесоюзном конгрессе кардиологов было принято решение запретить выполнение этой опасной операции.
Колесов предавался всяческим гонениям, но ситуация в корне изменилась после того, как этой революционной методикой лечения коронарных сосудов заинтересовалось мировое научное сообщество. Масштабные исследования и разработки позволили усовершенствовать эту методику и сократить количество осложнений.
Аортокоронарное шунтирование постоянно модернизировалось, и показатели успешно прооперированных пациентов постоянно возрастали. И опять именно благодаря стараниям наших соотечественников-ученых врачам удалось сократить время выполнения вмешательства в два раза.
Теперь спасение жизни больного с ишемической болезнью сердца может выполняться за 4-6 часов (в зависимости от сложности клинического случая).Шунтирование сердца что это такое: описание


Аортокоронарное шунтирование (АКШ) – это операция, суть которой заключается в создании анастомозов (обходных путей), минуя пораженные атеросклерозом коронарные артерии сердца. Первая плановая операция АКШ была выполнена в США в Университете Дюка еще в 1962 году доктором Сабистом.
В настоящее время в мире проведено сотни тысяч операций аортокоронарного шунтирования, и во многих клиниках они стали обыденными. Еще 10-15 лет назад, для того чтобы прооперироваться, необходимо было ехать в Европу или в Прибалтику и стоимость такой операции была просто запредельной.
Никто не говорит, что операция АКШ дешевая, но в настоящее время большинство пациентов в состоянии найти средства, особенно в том случае, если стоит вопрос жизни и смерти.
Что касается показаний к проведению АКШ, то они вполне очевидны и определяются после обследования, в том числе с обязательным проведением коронарографии – процедурой позволяющей определить состояние сосудов питающих сердце.
Существует много разногласий когда нужно предпочесть аортокоронарное шунтирование стентированию, однако есть неоспоримые моменты, когда польза от АКШ выше, чем от стентирования:
- Стенокардия высокого функционального класса – т.е. такая, которая не дает пациенту выполнять даже бытовые нагрузки (ходьба, туалет, прием пищи) в случае наличия противопоказаний к стентированию.
- Поражение трех и более коронарных артерий сердца (определяется при коронарографии).
- Наличие аневризмы сердца на фоне атеросклероза коронарных артерий.
В настоящее время АКШ в равной степени выполняются как на работающем сердце, так и в условиях искусственного кровообращения. При проведении операции аортокоронарного шунтирования на работающем сердце риск операционных осложнений гораздо ниже по сравнению с операцией на неработающем сердце, однако она и более сложная.
Также существует мнение, что если АКШ проводится на работающем сердце, то от этого страдает качество выполненных обходных путей. То есть по отдаленным результатам операция на работающем сердце может дать худшие результаты по сравнению с операцией на неработающем сердце.
Для создания обходных шунтов используют вены голеней пациента, а также внутреннюю грудную артерию, без этих сосудов человек вполне может обходиться.
Шунты из артерии гораздо долговечнее и надежнее, чего не скажешь про шунты выполненные из вен. Так, около 10% венозных шунтов закрываются еще в первый месяц после АКШ, еще 10% - в течение первого года, и около 10% - в последующие 6 лет после операции шунтирования.
Если сравнить с шунтами из артерий, то через 15 лет продолжает функционировать более 95% анастомозов, однако не всегда технически возможно использовать шунты только из артерий. Если операция АКШ заканчивается благоприятно, а это подавляющее большинство случаев, то пациента ожидает сложный этап реабилитации.
Однако, все неудобства в этот период через несколько месяцев сходят на нет, а польза от аортокоронарного шунтирования в виде исчезновения стенокардии становиться очевидна.Через 2-3 месяца после АКШ рекомендуется проведение нагрузочного теста ВЭМ или Тредмил-теста. Эти тесты помогают определить состояние наложенных шунтов и кровообращения в сердце. Операция АКШ не является панацеей и не гарантирует остановки атеросклероза и роста новых бляшек в других артериях.
Даже после аортокоронарного шунтирования все принципы лечения ишемической болезни сердца остаются неизменны. АКШ проводиться лишь с одной целью – избавить больного от стенокардии и уменьшить частоту его госпитализации в связи с обострением процесса.
По всем остальным критериям, таким, например, как риск повторного инфаркта и летальный исход в течение 5 лет - показатели сопоставимы как при аортокоронарном шунтировании, так и при стентировании или консервативном лечении.
Для АКШ не существует возрастных ограничений, имеет значение только наличие сопутствующей патологии, ограничивающей проведение полостной операции. Кроме того, если операция аортокоронарного шунтирования была уже проведена ранее, то риск осложнений в случае выполнения повторного АКШ гораздо выше, и таких пациентов редко берут на повторную операцию.
Для чего нужна операция
Стентирование сосудов сердца и аортокоронарное шунтирование являются самыми современными методиками для восстановления проходимости сосудов. Они проводятся разными способами, но имеют одинаково высокий результат.
Нехватка кислорода при атеросклерозе может приводить к омертвению тканей и вызывать в будущем инфаркт миокарда. Поэтому при отсутствии эффекта от медикаментозного лечения рекомендуется устанавливать шунты на сердце. Показанием к этой операции может служить ишемическая болезнь, атеросклероз и аневризма миокарда.
Такое лечение как АКШ не представляет опасности для жизни человека и помогает снизить показатель смертности от сердечно-сосудистых патологий в несколько раз.
Перед операцией пациент должен пройти тщательную подготовку и сдать нужные анализы. Снизить риск осложнений во время операции и в послеоперационный период поможет исключение негативных факторов: курение, сахарный диабет, повышенное давление и т.д.
Проводится АКШ на нескольких сосудах сразу или только на одном, в зависимости от индивидуальной патологии. Значительно облегчить реабилитационный период после коронарного шунтирования поможет техника специального дыхания, которую пациент должен освоить еще до начала операции.
Шунтирование сосудов нижних конечностей помогает восстановить циркуляцию крови при отсутствии эффективности стандартной методики лечения. Так как данное хирургическое вмешательство считается самым опасным и очень сложным, проводить операцию должен профессиональный хирург при наличии современной аппаратуры.
Реабилитация после шунтирования сосудов сердца первые дни проходит в отделении интенсивной терапии, чтобы была возможность провести экстренные реанимационные мероприятия при необходимости.От наличия или отсутствия негативных последствий зависит, сколько будет пациент находиться в стационаре, и как пройдет восстановление организма. Также процесс выздоровления зависит от того, сколько лет больному и от наличия других болезней.
Совет: курение увеличивает риск развития ишемической болезни сердца в несколько раз. Поэтому избавиться от осложнений после установки аортокоронарного шунта можно, если бросить курить раз и навсегда.
После определения схемы лечения кардиологом и ревматологом, пациента госпитализируют в стационар, где за 2-3 дня проводятся все необходимые дооперационные исследования:
- ЭХО-КГ (для оценки работы сердечной мышцы);
- анализы мочи и крови (для исследования общих показателей и исключения или подтверждения других заболеваний и скрытых воспалительных процессов);
- ангиография (для визуализации кровеносной системы сердца и обнаружения точного места непроходимости);
- КТ и МРТ (для того, чтобы увидеть послойное изображение артерий и оценить насколько уже пострадали ближайшие ткани);
- исследования кровеносной системы мест забора шунта (нижние и верхние конечности, грудина);
- принимается решение - сколько шунтов, и из каких мест будет взято.
Дополнительно могут быть назначены и другие виды обследования. Помимо этого, персоналом больницы подробно будет изложено, как вести себя сразу после операции (дыхательные упражнения, методика откашливания и т.д.). Также анестезиолог и лечащий врач дадут подробную информацию о ходе предстоящего аортокоронарного шунтирования - сколько длится операция, возможные осложнения, сколько шунтов будет взято и т.д.
Накануне операции пациенту можно употреблять только жидкую пищу, а за 6-8 часов непосредственно до вмешательства, вообще, запрещается что-либо есть и пить.

Условно выделяется три варианта аорто-коронарного шунтирования (АКШ):
- 1 — одиночное;
- 2 — двойное;
- 3 — тройное и тд.
При том или ином типе операции сделанный выбор определяется только обширностью поражения сосудов: если не функционирует только одна артерия и требуется ввести только один шунт, то это шунтирование одиночного типа, две артерии перекрыты – двойное, ну и три – соответственно тройное шунтирование сердца.


При ишемической болезни сердца, основным виновником которой валяется атеросклероз коронарных сосудов, может происходить блокирование одной или нескольких артерий сердца. Такой процесс сопровождается выраженной ишемией миокарда, у больного чаще появляются приступы стенокардии и может развиваться инфаркт миокарда.
Для восстановления кровообращения в сердечной мышце хирурги создают обходные пути, выполняя анастомоз из вены, иссеченной из-под кожи бедра, или артерии больного, взятой из предплечья или внутренней поверхности грудной клетки.
Один конец такого обходного сосуда присоединяется к аорте, а второй вшивается в коронарную артерию ниже места атеросклеротической закупорки или сужения.
Если для шунта применяется внутренняя грудная артерия, которая уже соединена с аортой, то к коронарному сосуду пришивается один из ее концов. Такая кардиохирургическая операция и называется аортокоронарным шунтированием.
Ранее для создания анастомоза применялись вены бедра, но теперь хирурги чаще используют именно артериальные сосуды, т. к. они более долговечны. По данным статистики, шунт из венозного бедренного сосуда не подвергается повторной закупорке в течение 10 лет у 65% пациентов, а из артериального сосуда внутренней грудной артерии – исправно функционирует у 98% прооперированных.
При использовании лучевой артерии анастомоз безотказно работает на протяжении 5 лет у 83% больных. Основная цель аортокоронарного шунтирования направлена на улучшение кровотока в участке ишемии миокарда.После проведения операции, испытывающая недостаточность кровоснабжения зона сердечной мышцы начинает получать адекватное количество крови, приступы стенокардии становятся реже или устраняются, а риск развития инфаркта сердечной мышцы существенно снижается.
В итоге, аортокоронарное шунтирование позволяет увеличить продолжительность жизни больного и снижает риск развития внезапной коронарной смерти. Основными показаниями к аортокоронарному шунтированию могут стать такие состояния:
- сужение коронарных артерий более чем на 70%;
- сужение левой венечной артерии более чем на 50%;
- неэффективная чрескожная ангиопластика.
При каких заболеваниях показано шунтирование


Список проблем со здоровьем, являющихся показаниями к шунтированию, включает в себя 4 основных заболевания. Как правило, они актуальны для лиц в пожилом возрасте, однако в последнее время все чаще встречаются даже у молодых людей.
В частности, к их числу можно отнести:
- Атеросклероз.
- Ишемия.
- Лишний вес. В последнее время данная операция стала особо распространенным методом борьбы с ожирением. Механизм, помогающий похудеть, уже описан выше.
- Ишемическая болезнь головного мозга.
При данном заболевании на стенках кровеносных сосудов происходит образование специфических бляшек. В норме никаких образований там быть не должно, ведь именно бляшки являются основным препятствием для полноценного кровотока.
Если же на заболевание не обратить внимание своевременно, оно закончится омертвением тканей со всеми вытекающими отсюда последствиями.
Наиболее распространенное заболевание, при котором специалисты назначают шунтирование. Опять же, главной проблемой здесь является закупорка сосудов холестерином. Собственно, болезнь и диагностируется при помощи тщательного обследования кровеносных каналов на предмет возможного сужения.
Сужение приводит к ограничению доступа кислорода к сердцу, что может приводить к самым различным негативным последствиям. Ишемия проявляет себя болевыми ощущениями в груди (чаще в левой ее части), а также стенокардией.
Желудок разделяется на большую и меньшую часть, причем последняя соединяется с тонким кишечником. Соответственно, количество пищи, необходимой для насыщения уменьшается, а организм теряет вес.
Принцип в данном случае очень схож с сердцем. Ишемия мозга может быть ограниченной или глобальной. Болезнь приводит к нарушению работы органа, а в худших случаях – к инсульту или к образованию опухолей онкологического характера.
С заболеваниями подобного рода необходимо бороться в условиях стационара. Перед шунтированием проводится консервативная терапия, включающая в себя применение препаратов для расширения сосудов, против тромбообразования, для разжижения крови и т. д. Шунтирование назначается лишь в тех случаях, если заболевание запущено.
Считается, что такие импланты способны прослужить до 7 лет, однако этот срок может существенно сократиться из-за употребления никотина. Поэтому после шунтирования больному придется бросить курить. Кроме того, дальнейшее питание также будет существенно ограничиваться.
Прежде всего, ограничение коснется жиров животного происхождения. В зависимости от заболевания, врач может назначить больному ту или иную диету, например:
- диета № 12 – при закупорке сосудов и ишемии;
- диета № 15 – при хронической недостаточности кровообращения.
Операция
Во время операции вы будете глубоко спать и не будете помнить о ходе операции. В течение операции устройство сердце-легкие возьмет на себя функции вашего сердца и легких, что даст хирургу возможность выполнить шунтирование всех артерий. Постепенно прекращают искусственное кровообращение, если оно использовалось.
Для завершения операции будут установлены дренажные трубки в грудной клетке, для облегчения эвакуации жидкости из области операции. Проводят тщательный гемостаз послеоперационной раны, после чего ее ушивают.
Пациент отсоединяется от мониторов, находящихся в операционной и подсоединяется к портативным мониторам, затем транспортируется в отделение интенсивной терапии (отделение реанимации).
Продолжительность пребывания пациента в отделении реанимации зависит от объема оперативного вмешательства и от его индивидуальных особенностей. В целом он находится в этом отделении до полной стабилизации его состояния.
День после операции: послеоперационный период
В то время пока пациент находится в реанимации, берутся анализы крови, выполняются электрокардиографические и рентгеновские исследования, которые могут повторяться в случае дополнительной необходимости. Регистрируются все жизненно важные показатели пациента.
После завершения респираторной поддержки, пациент экстубируется (удаляется дыхательная трубка) и переводится на самостоятельное дыхание.Дренажи в грудной клетке и желудочный зонд остаются. У пациента используют специальные чулки, которые поддерживают кровообращение на ногах, закутывают его в теплое одеяло, для поддержания температуры тела.
Пациент сохраняет лежачее положение и продолжает получать инфузионную терапию, обезболивание, антибиотики и седативные препараты. Медсестра осуществляет постоянную заботу о пациенте, помогает ему переворачиваться в постели и выполнять рутинные манипуляции, а также осуществляет связь с семьей пациента.
День после операции: послеоперационный период — 1 день
Пациент может оставаться в отделении реанимации или его можно перевести в специальную палату с телеметрией, где его состояние будет мониторироваться с помощью специального оборудования. После восстановления жидкостного баланса, удаляют катетер Фолея из мочевого пузыря.
Используется дистанционное мониторирование сердечной деятельности, продолжается медикаментозное обезболивание и антибиотикотерапия. Врач назначает диетическое питание и инструктирует пациента о физической активности пациент должен начинать присаживаться на кровати кровати и тянуться к стулу, постепенно увеличивая количество попыток).
Рекомендуется продолжать носить поддерживающие чулки. Сестринский персонал выполняет обтирание пациента.Послеоперационный период — 2 день
На второй день после операции, прекращается кислородная поддержка, а дыхательная гимнастика продолжается. Удаляются дренажные трубка из грудной клетки. Состояние пациента улучшается, однако продолжается мониторированиие параметров с помощью телеметрического оборудования.
Регистрируется вес пациента и продолжаются введения растворов и медикаментов. При необходимости, пациенту продолжают обезболивание, а также выполняют все назначения врача. Пациент продолжает получать диетическое питание и его уровень активности постепенно увеличивается.
Ему разрешается аккуратно вставать и с помощью ассистента передвигаться до ванной комнаты. Рекомендуется продолжать носить поддерживающие чулки, и даже начать выполнять несложные физические упражнения для рук и ног.
Пациенту советуют совершать короткие прогулки по коридору. Персонал постоянно проводит разъяснительные беседы с пациентом о факторах риска, инструктирует, как нужно обрабатывать шов и проговаривает с пациентом о необходимых мероприятиях, которые готовят пациента к выписке.
Послеоперационный период — 3 день
Прекращается мониторирование состояния пациента. Регистрация веса продолжается. При необходимости продолжают обезболивание. Выполняют все назначения врача, дыхательную гимнастику. Пациенту уже разрешается принять душ и увеличить количество передвижений от кровати к стулу до 4 раз, уже без посторонней помощи.
Также рекомендуется увеличивать продолжительность прогулок по коридору и делать это несколько раз, незабывая носить специальные поддерживающие чулки.Пациент продолжает получать всю необходимую информацию о диетическом питании, о приеме медикаментов, о домашних физических нагрузках, о полном восстановлении жизненной активности и о подготовке к выписке.
Послеоперационный период — 4 день
Пациент продолжает выполнять дыхательную гимнастику уже несколько раз в день. Опять проверяется вес пациента. Продолжается проводится диетическое питание(ограничение жирного, соленого), однако пища становится более разнообразной и порции становятся больше.
Разрешается пользоваться ванной комнатой и передвигаться без посторонней помощи. Производят оценку физического состояния пациента и дают последние инструкции перед выпиской. Если у пациента возникают какие либо проблемы или вопросы, то он должен обязательно их разрешить перед выпиской.
Вскоре после операции с разреза на Вашей груди снимут повязку. Воздух, будет способствовать подсыханию и заживлению послеоперационной раны.
Число и длина разрезов на ногах у разных больных могут быть разными, в зависимости от того, какое количество венозных шунтов планировалось выполнить Вам. У кого-то разрезы, будут только на одной ноге, у кого-то на обеих, у кого-то возможен разрез на руке.
Вначале Вам будут промывать швы антисептическими растворами, и делать перевязки. Где-то на 8 — 9 сутки, при благополучном заживлении, швы будут сняты, а так же будет удален страховочный электрод.
Позднее можно будет аккуратно промыть область разрезов водой с мылом. Вы можете иметь тенденцию к отеку голеностопных суставов или же ощущать жжение в том месте, откуда были взяты участки вен.
Это жжение будет чувствоваться, когда Вы будете стоять или в ночное время. Постепенно с восстановлением кровообращения в местах забора вен данные симптомы исчезнут.Вам будет предложено носить, эластичные поддерживающие чулки или бинты, это улучшит кровообращение в ногах и уменьшит отек. Не следует однако забывать что, полноценное сращение грудины будет достигнуто через несколько месяцев поэтому вам надо будет обсудить со своим лечащим доктором сроки адекватной нагрузки на плечевой пояс.
Обычно после операции шунтирования больные проводят в клинике 14-16 дней. Но сроки вашего пребывания могут варьироваться. Как правило, это связано с профилактикой сопутствующих заболеваний, так как данная операция потребует у больного затрат больших усилий всего организма — это может спровоцировать обострение хронических болезней.
Постепенно Вы будете замечать улучшение общего состояния и прилив сил. Довольно часто больные чувствуют при выписке страх и растерянность. Иногда это происходит потому, что они боятся покинуть больницу, где чувствовали себя в безопасности под присмотром опытных врачей. Они думают, что возвращение домой сопряжено для них с риском.
Вы должны помнить, что врач не выпишет Вас из клиники до тех пор, пока не будет уверен в стабилизации Вашего состояния и в том, что дальнейшее выздоровление должно проходить в домашних условиях.
Медицинская сестра или социальный работник помогают вам решить все проблемы, связанные с выпиской. Обычно выписка из стационара осуществляется около полудня.


Из вышеизложенного следует то, что операция АКШ является основным шагом к возвращению пациента к нормальной жизни. Операция АКШ направлена на лечение заболеваний коронарных артерий и избавления пациента от болевого синдрома.
Однако она не может полностью избавить пациента от атеросклероза. Самая главная задача операции изменить жизнь пациента и улучшить его состояние, минимизировав влияние атеросклероза на коронарные сосуды.
Как известно, многие факторы непосредственно влияют на образование атерослеротических бляшек. А причиной атеросклеротических изменений коронарных артерий является комбинация сразу нескольких факторов риска.
Пол, возраст, наследственность-это предрасполагающие факторы, которые не поддаются изменениям, однако другие факторы возможно изменять, контролировать и даже предотвращать:
- Высокое артериальное давление;
- Курение;
- Высокий уровень холестерина;
- Избыточный вес;
- Диабет;
- Низкая физическая активность;
- Стрессы;


Создание в процессе шунтирования нового участка сосуда меняет качество жизни больного. Жизнь после шунтирования сосудов сердца предполагает нормализацию кровотока, питающего миокард, которая является следствием шунтирования, имеет ряд положительных эффектов:
- Приступы стенокардии исчезают.
- Снижается риск ИМ.
- Восстанавливается трудоспособность.
- Заметно улучшается самочувствие больного.
- Безопасный уровень объёма физических нагрузок повышается.
- Из медикаментов требуется только профилактический минимум.
- Продолжительность жизни увеличивается, а риск внезапной смерти снижается.
Другими словами, после АКШ для больного пациента становится практически доступной жизнь здорового человека. Пациенты, перенесшие аортокоронарное шунтирование, отзывы оставляют самые положительные – в большинстве своем они говорят о возвращении после шунтирования к полноценной жизни.
Статистика показывает, что до 70% больных избавляются после операции практически от всех нарушений, а состояние трети пациентов заметно улучшается. У 85% прооперированных не происходит новой закупорки сосудов.
Любой пациент, задумывающийся о проведении этой операции, без сомнения, интересуется вопросом, сколько живут после шунтирования сердца. Стандартного ответа на этот вопрос не существует, и ни один честный врач не сможет гарантировать конкретный срок.
На прогноз влияют множество факторов: от общего состояния больного, возраста, до его образа жизни и наличия вредных привычек. К этому можно добавить лишь то, что средний срок службы шунта составляет примерно 10 лет, но у молодых пациентов он может прослужить дольше, после чего потребуется повторная операция.
После АКШ следует забыть о курении. Если больной продолжит эту пагубную привычку, то многократно возрастёт риск возвращения ИБС. Поэтому у больного после этой операции компромиссов по поводу курения быть не должно.Последствия и осложнения
Шунтирование сердца или точнее коронарных артерий это очень распространенная процедура для пациентов, страдающих ишемической болезнью сердца. Она является единственным методом улучшения качества жизни человека, когда лекарства не помогают, а болезнь прогрессирует.
Ишемическую болезнь сердца вызывает атеросклероз сосудов. Бляшки не дают возможность нормально функционировать сосудам, а сердцу насытиться питательными веществами. Шунтирование нацелено на устранение этой ситуации. В ходе данной операции создается второй путь для прохождения крови в обход «больного» сосуда.
Для этого используют вену самого пациента, которую, чаще всего, берут из бедра (подкожная вена бедра). Такая операция защитит человека от риска возникновения в будущем инфарктов.
Операция требует тщательной подготовки больного в течение нескольких дней. Следует прекратить прием препаратов разжижающих кровь (аспирин, ибупрофен и так далее) и подробно рассказать своему лечащему врачу о перенесенных болезнях и аллергических реакциях на лекарства.
Обычно уже через месяц после операции человек возвращается к своей привычной жизни (с некоторыми ограничениями) Но, как и любая операция, шунтирование сердца может привести к весьма неприятным последствиям (осложнениям).
Осложнения:
- Специфические – это осложнения связанные с сердцем и сосудами.
- Неспецифические – это осложнения, характерные для любой операции, в том числе и для шунтирования сердца.
Среди специфических осложнений операции выделяют следующие:
- Развитие у ряда пациентов сердечных приступов и, как следствие, повышение вероятности связанных с ними летальных исходов.
- Перикардит – поражение серозной оболочки сердца воспалительным процессом.
- Острая сердечная недостаточность.
- Различные нарушения ритма сердца (мерцательная аритмия, блокады и так далее).
- Флебит – развитие воспаления в венозной стенке.
- Плеврит инфекционного или травматического характера.
- Сужение просвета шунта.
- Инсульты.
- Развитие, так называемого, постперикардиотомного синдрома.
Неспецифические осложнения
- Пневмония.
- Большая кровопотеря во время операции может привести к развитию анемии.
- Сгущение крови с формированием сгустков и попаданием их в легочные артерии (ТЭЛА).
- Инфекционные осложнения. Это может быть инфекция мочевыводящих путей или легких. Например, плевриты, пиелонефриты.
- Инфекция послеоперационной раны. Особенно подвержены этому осложнению люди с ожирением и сахарным диабетом.
- Лигатурные свищи, появление которых связано с воспалением раны после операции, причиной которого может быть либо инфекция, либо отторжение шовного материала.
- Диастаз грудины.
- Почечная недостаточность.
- Легочная недостаточность.
- Ухудшение памяти и мышления.
- Несостоятельность швов.
- Образование келоидного рубца.
Так как операция шунтирования сердца очень сложная и предполагает нахождение пациента, какое – то время, на аппарате ИВЛ, то осложнения со стороны легких не редкость. В них начинают развиваться застойные явления.
После операции работа со своим дыханием очень важна. Дыхательная гимнастика или простое упражнение – надувание воздушных шариков, здорово помогают легким расправиться и улучшить свое кровоснабжение.
И тогда, застойные послеоперационные пневмонии не будут страшны.Чтобы предупредить ее появление, в послеоперационном периоде питание должно быть мясным (говядина, печень и так далее). Мясо насыщено железом и витамином В12, необходимым для восстановления уровня гемоглобина.
Для того чтобы снизить риск осложнений до минимума, необходимо выявлять пациентов с отягощенным анамнезом и использовать по отношению к ним все возможные меры профилактики.
После операции очень важно правильное наблюдение за пациентом и следование самим пацентом рациональной диеты после шунтирования сердца, а в дальнейшем проведение мероприятий реабилитационного характера. Последнее достаточно хорошо разобрано в материале жизнь после шунтирования.


Операция решает проблемы, создавшиеся ишемической болезнью сердца. Однако причины заболевания остаются, состояние стенок сосудов пациента и показатель атерогенных жиров в крови не меняются. В результате такого положения дел существует риск уменьшения просвета на других участках коронарных артерий, что приведет к возврату старых симптомов.
Реабилитация направлена на предотвращение негативных сценариев и возвращение прооперированного пациента к полноценной жизни.
Более конкретные задачи реабилитации:
- Создание условий для уменьшения вероятности осложнений.
- Адаптация миокарда к изменению характера кровообращения.
- Стимуляция восстановительных процессов на поврежденных участках тканей.
- Закрепление результатов операции.
- Уменьшение интенсивности развития атеросклероза, ишемической болезни сердца, гипертонии.
- Адаптация пациента к внешней среде. Психологическая помощь. Развитие новых социальных и бытовых навыков.
- Восстановление физических сил.
Реабилитационная программа после АКШ со 2-го дня
Больной выполняет ЛФК в щадящем режиме, акцент преимущественно на дыхательные упражнения. Из методов общего воздействия применяют биорезонансную терапию, аэротерапию. К методам локального воздействия относят ингаляции через небулайзер (муколитики, бронхолитики, фурациллин и др.) 2 раза в день.
Для контроля безопасности и эффективности реабилитации пациентов используются обязательные методы исследования – электрокардиограмма (ЭКГ), уровень артериального давления (АД), частота сердечных сокращений (ЧСС) ежедневно.Также осуществляется контроль тропонина, креатинфосфокиназы (КФК), трансаминаз, протромбина, активированного тромбопластинового времени (АЧТВ), времени кровотечения и свертывания крови, проводится клинический анализ крови, общий анализ мочи.
Из дополнительных методов применяют холтеровское мониторирование, эхокардиографию (ЭхоКГ), определение показателей биохимического анализа крови.Продолжительность курса – 7–10 дней с дальнейшим переходом на следующий этап восстановительного лечения.
Реабилитационная программа после АКШ с 7–10-го дня
Больной продолжает выполнять ЛФК в щадящем режиме. К методам общего воздействия можно добавить внутривенную лазеротерапию или внутривенную озонотерапию, биорезонансную терапию, аэрофитотерапию.
Из методов местного воздействия выделяют:
- периферический классический лечебный массаж,
- массаж в электрическом поле шейно-воротниковой области,
- низкоинтенсивное лазерное излучение на область сердца и послеоперационные рубцы,
- магнитотерапию периферического воздействия (на икроножные мышцы),
- ультратонофорез (лидаза, пантовегин).
Обязательные и дополнительные методы контроля безопасности и эффективности реабилитации больных такие же, как и после второго дня реабилитации после АКШ. Продолжительность курса – 10–15 дней до перехода на следующий этап восстановительного лечения.
Реабилитационная программа после АКШ с 21-го дня
ЛФК или кардиотренировки на силовых и циклических тренажерах в режиме дозированных ступенчато возрастающих физических нагрузок. Вопрос выбора тренажеров и нагрузки следует решать индивидуально в зависимости от состояния послеоперационных швов и рубцов.
Для детренированных пациентов, больных с низкой толерантностью к физическим нагрузкам рекомендуется начинать курс с ЛФК в щадящем режиме.
Расширены методы общего воздействия: к вышеописанным добавляются интервальные гипоксические тренировки, комплексная галотерапия, сухие углекислые ванны (для рук, или чередуя – через день для рук, ног), биорезонансная терапия, аэроионотерапия, аэрофитотерапия.
Из методов местного воздействия можно выбрать классический лечебный массаж спины по щадящей методике, массаж в электростатическом поле передней поверхности грудной клетки, низкоинтенсивное лазерное излучение на область сердца, низкочастотное электромагнитное поле на шейно-воротниковую область, лекарственный электрофорез (сульфат магния, панангин, анаприлин, но-шпа, папаверин) на шейноворотниковую область, электротерапию (СМТ).
Обязательные и дополнительные методы контроля состояния пациентов остаются прежними. Продолжительность курса 20–40 дней.Реабилитационная программа после АКШ через 1–2 месяца
Продолжают выполнять ЛФК или кардиотренировки на силовых и циклических тренажерах в режиме дозированных ступенчато нарастающих физических нагрузок. Для детренированных пациентов, больных с низкой толерантностью к физическим нагрузкам рекомендуется начинать курс с ЛФК в щадящем режиме. Можно применять гидрокинезитерапию.
К методам общего воздействия добавляются аэрофитотерапия, углекислые ванны по А.С. Залманову, чередующиеся через день с сухими углекислыми ваннами, четырехкамерные вихревые контрастные ванны через день с калий-натрий-магниевыми или йодобромными ваннами.
Расширен выбор методов локального воздействия: классический лечебный массаж спины в щадящем режиме, массаж в электростатическом поле шейно-воротниковой зоны, низкоинтенсивное лазерное излучение на область сердца, магнитотерапия, трансцеребральная электроаналгезия, ультратонофорез (лидаза, пантовегин, гепарин).Обязательными методами контроля безопасности и эффективности являются те же исследования, что и на предыдущем реабилитационном этапе. Продолжительность курса 15–30 дней.
Психологическая реабилитация больных после АКШ крайне необходима, так как вследствие обширной травмы грудной клетки, которая служит источником болевого синдрома, послеоперационной гипоксии головного мозга почти у всех больных после АКШ выявляются функциональные нарушения нервной системы.
Эти больные раздражены, часто фиксированы на болевом синдроме, тревожны, плохо спят, жалуются на головные боли, головокружения.Физическая реабилитация
Реабилитационная программа считается успешной, если пациенту удалось вернуться к образу жизни, который ведут здоровые люди. Физическая реабилитация у больных, перенесших АКШ, имеет существенное значение уже с первых дней послеоперационного периода, когда наряду с медикаментозной терапией больным назначают гимнастику и массаж.
В первый день после операции больной присаживается, на второй день ему разрешают аккуратно вставать возле кровати, выполнять несложные упражнения для рук и ног. На третий день количество самостоятельных передвижений от кровати к стулу увеличивается до 4 раз.
В последующие дни больные постепенно увеличивают физическую нагрузку в основном за счет дозированной ходьбы по коридору и к 10–14 дню они могут проходить до 100 метров. Лучшее время для ходьбы – с 11 до 13 часов и с 17 до 19 часов.
При дозированной ходьбе необходимо ведение дневника самоконтроля, где фиксируются пульс в покое, после нагрузки и после отдыха через 3–5 минут с соблюдением установленной методики. Темп ходьбы определяется самочувствием больного и показателями работы сердца.
Сначала осваивается медленный темп – 60–70 м/мин. с постепенным увеличением расстояния, затем средний темп – 80–90 м/мин., также постепенно увеличивая расстояние; а затем быстрый – 100–110 м/мин.Немаловажное значение на всех этапах придается дозированным подъемам на ступеньки лестницы. Темп ходьбы по лестнице медленный, не быстрее 60 ступеней в минуту. Спуск по лестнице эквивалентен 30% подъема. Как и при любой тренирующей нагрузке, больным ведется дневник самоконтроля.
Лечебная диета – основные правила


Составляя карту приема пищи для перенесших операции шунтирования сердца, необходимо акцентировать внимание на том, что категорически не допускается употребление продуктов, содержащих вредный холестерин и жиры в больших объемах. Это связано с тем, что их переизбыток в организме, так же как и углеводов, пагубно сказывается на здоровье сосудов, засоряя их.
Как результат, остро встает вопрос о возвращении болезни. Но даже несмотря на такую осторожность, на протяжении всей жизни человеку, которому были сделаны подобные операции, нужно будет тщательно следить за своим весом, чтобы он держался приблизительно на той же отметке.
Поэтому в этом случае кредо по жизни должно быть таким: «умеренность превыше всего!».
Важно! Перенесшим такие операции требуется следить за количеством потребляемого сахара и поваренной соли. Первое лучше заменить стевией, а последнее морским аналогом, который за счет высокого содержания йода даже полезен для сердца.
Продукты, которые следует исключить после шунтирования сосудов сердца:
- жирное мясо (свинина, баранина, говядина, утятина, гусятина, сало);
- колбасные изделия – сосиски, ветчина, сардельки, шинка;
- сыр твердых сортов;
- домашнюю молочную продукцию (сливки, сметану, сливочное масло);
- жирную рыбу с высоким содержанием холестерина (палтус, сом, севрюга, сельдь, осетр и сайра);
- макаронные изделия из пшеничной муки высшего сорта;
- любые полуфабрикаты;
- алкогольные напитки;
- газированную воду;
- жареный картофель.
Чем заменить жиры:
- обезжиренный творог (0%);
- молоко 1,5%;
- диетические сыры;
- тофу;
- соевое мясо;
- белая курятина;
- тушка кролика;
- индейка;
- телятина;
- крупа, за исключением рисовой и манной.
Отдельное внимание следует обратить на пользу рыбьего жира для сердца. Если его регулярно использовать в качестве пищевой добавки к основным блюдам, то хорошо получится защитить сосуды от холестерина. Это возможно благодаря содержанию в продукте омега-кислот.
В свете этого, кроме рыбьего жира, диетологи рекомендуют для поддержания работы сердца 2-3 раза в 7 дней есть по 100-200 г сардин, сельди или семги. Эта рыба относится к умеренно жирным сортам.
Что еще можно есть после проведения шунтирования сосудов сердца: маргарин, майонезы и сливочное масло не входят в группу разрешенных продуктов прооперированным пациентам. Это же относится к подсолнечному маслу.
Диетологи советуют заменить его оливковым, полученным путем холодного отжима. В нем не содержится вредных для сердца полиненасыщенных жирных кислот. Допускается, но исключительно в ограниченных объемах, употребление говяжьей и/или куриной печени, а также почек.
Как альтернативу им можно рассматривать вареное мясо кролика, индейки и телятину. Чтобы реабилитация после операции прошла как по маслу, важно придерживаться следующих правил:
- расход калорий во время физических упражнений не должен быть больше, чем их переизбыток;
- категорически не рекомендуется употреблять ни в каком виде алкогольные напитки;
- следите за поступлением в организм натрия (одного из компонентов поваренной соли). В сутки положено, чтобы эта цифра не превышала 2 грамма;
- крайне нежелательно пить сладкие напитки – кофе, газировку, компоты, соки и т. д.;
- если в рацион входят жирные трансгенные продукты, то их процент от общего потребления не должен превышать одну единицу;
- акцент в меню должен быть сделан на свежих овощах и фруктах, не подвергавшихся термической обработке;
- приветствуется приготовление блюд на основе рыбы или рыбьего жира, но не чаще 5 раз в 30 дней;
- для молочных продуктов всех видов порог жирности должен составлять не более 1%;
- норма потребления холестерина в сутки – не более 200 мг;
- на жиры должно приходиться 6% калорий от общего количества съеденных.
Диетические блюда, полезные для сердца:
- Блинчики из ржаной муки с завернутым внутрь тушеным лососем или семгой;
- Овощной суп с ячневой крупой и черными сухариками;
- Консервированная кукуруза с запеченным в духовке тунцом или треской в виде салата;
- Юшка со свежей морковью и чечевицей;
- Гороховое пюре;
- Овсяная каша на воде;
- Апельсины и грейпфруты;
- Запеченные в духовом шкафу яблоки с авокадо;
- Кедровые орешки с зеленью и листьями салата;
- Ржаные лепешки с крем-соусом из авокадо;
- Нежирные сардины;
- Овсяные оладьи с нежирной сметаной;
- Рыба, тушенная в томате;
- Яичный омлет с укропом;
- Свекла с грецкими орехами и кунжутным маслом;
- Кабачковая икра без предварительного обжаривания.
Примерное меню на день:
- вареное куриное яйцо;
- чай зеленый (1 стакан);
- ломтик ржаного батона;
- кусочек сыра тофу.
Второй завтрак
- печеное зеленое яблоко;
- стакан кефира.
- овощной суп с чечевицей;
- 25 г ржаного хлеба;
- ячневая крупа с овощами;
- 50 г тушеной нежирной рыбы.
- салат со шпинатом и горошком;
- куриная отбивная, приготовленная на пару;
- стакан томатного сока без соли;
- ломтик хлеба.
Популярные вопросы
Продолжительность работы шунта: Каждое медицинское учреждение имеет свои данные на этот счёт. В результате, данные израильских кардиохирургов свидетельствуют о том, что шунт может оставаться в рабочем состоянии более десятка лет. Однако венозные заменители служат гораздо меньше.
- Что такое шунт
- Возможно ли после шунтирования произвести катетеризацию сердца Да, такое вполне допустимо. При этом происходит восстановление кровоснабжения, даже если имеющиеся у пациента коронарные нарушения являются достаточно сложными.
- Означают ли болевые ощущения в сердце после операции, что она была неудачной
- Следует ли принимать лекарственные препараты долгое время после шунтирования
Под термином «шунт» подразумевается часть вены, используемой в качестве альтернативного ответвления для тока крови, позволяющего крови течь в обход поражённой и закупоренной артерии.
В определённый момент происходит деформация стенок сосуда, отдельные участки расширяются, в этих участках образуется скопление тромбов атеросклеротических бляшек. Артериальный шунт позволяет огибать эти скопления.
В данном случае процедура шунтирования производится таким образом, что коронарная артерия не задевается. Специальные центры оказывают услуги по баллонной ангиопластике остальных артерий или шунтов.
Если пациент ощущает боль в сердце после того, как пришёл в себя после операции или на более поздних стадиях выздоровления, то ему следует обратиться за консультацией к кардиохирургу, чтобы тот смог оценить вероятность закупорки шунта.
Если подозрение на наличие данной проблемы подтвердится, то потребуется предпринять срочные меры, либо пациент вскоре ощутит первые симптомы стенокардии.Оперативное вмешательство при шунтировании сердца это такое мероприятие, при котором не происходит излечения сопутствующих заболеваний.
Прием лекарственных препаратов обязателен. Они будут стабилизировать артериальное давление, соблюдать определенный показатель глюкозы в кровяном русле, регулировать холестерин, триглицерид.
Отложение бляшек на внутренней стороне коронарных артерий приводит к их сужению и уменьшению пропускной способности. Сложившаяся ситуация провоцирует развитие опасного заболевания – ишемической болезни сердца (ИБС). В случае подтверждения диагноза, пациенту назначается аорто-коронарное шунтирование (АКШ). Его суть сводится к установке на сосуды обходных путей или, как их называют врачи, шунтов. В случае успешного завершения операционного вмешательства кровоток в буквальном смысле «объезжает» закупоренный участок. Шунты ставятся при помощи лучевой или внутренней грудной артерии.
В кардиологии существует ряд клинических признаков, при наличии которых АКШ назначается в обязательном порядке.
А именно:
- наличие выраженных болей в загрудинной области;
- количество перенесенных пациентом инфарктов миокарда;
- вероятность развития повторного приступа;
- ухудшение функции сокращения левым желудочком – определяется на основании проведенной эхокардиоскопии;
- уменьшение на ½ проходимости левой венной артерии;
- проходимость всех коронарных артерий не превышает 30%;
- наличие III или IV класса стенокардии, не поддающейся консервативному лечению;
- наличие ОКС;
- острый инфаркт миокарда не позже 6 часов от момента начала болевого синдрома;
- наличие ишемии безболезненного типа;
- порок сердца, осложненный ишемией миокарда.

Важно! Прежде чем принять решение о проведении АКШ, кардиолог рассматривает клинические проявления и результаты проведенного обследования.
Немаловажную роль в принятии решения играют возможные противопоказания:
- тяжелое состояние больного;
- наличие диффузного поражения большей части коронарных артерий.
Завершает список острая форма сердечной недостаточности.
Стоимость операции
Определяется на основании проведенного обследования. Как только кардиолог определит степень тяжести состояния здоровья пациента и объем необходимых манипуляций, формируется смета. Понять нужно сразу, что маленькой она не будет. Нижний ценовой порог находится на отметке в 150 тысяч рублей, а верхний – колеблется от 450 до 600 тысяч. Если операция проводится в ведущих иностранных лечебных учреждениях, то пациенту понадобится не менее 800 000 – 17 000 000.

Важные моменты перед операцией
Вмешательство проводится в плановом или экстренном порядке. Когда больной поступил с признаками острого инфаркта миокарда, то операционные действия проводятся безотлагательно. Вся подготовка сводится к коронарографии. Ее цель – определить фактическое состояние коронарных артерий. Дополняет подготовительный этап в экстренных случаях ЭКГ в динамике, сдача анализа группы крови и показатель ее свертываемости.
Необходимость проведения обследования
В случае планового проведения операционного вмешательства подготовительный курс занимает больше времени.
В обязательном порядке пациент проходит следующие виды обследований:
- ультразвуковое исследование;
- рентгенография;
- общий анализ урины и крови;
- биохимия крови;
- тест на венерические болезни и гепатит;
- коронароангиография.
После сбора и детального анализа результатов кардиолог принимает решение о целесообразности проведения операционного вмешательства.
Как проводят шунтирование сосудов сердца
Пациенту вводят специально подобранные седативные вещества и транквилизаторы. Их цель – улучшить эффект от применяемого общего наркоза. Спустя некоторое время пациента доставляют на операционный стол. Продолжительность операции колеблется от 4,5 до 7 часов. Хирург применяет один из 2 методов. Первый – стернотомия или рассечение грудины. Второй способ, считающийся менее травмирующим, предусматривает минимальное нарушение целостности мягких тканей. Хирург делает разрез с левой стороны в промежутке между ребрами.

На заметку! Во время АКШ пациент подключен к аппаратам жизнеобеспечения.
Дальнейший порядок действий медиков выглядит следующим образом:
- 60-минутное пережатие аорты;
- 1,5 часовое подключение сердца к аппарату;
- врач выделяет сосуд;
- выполняет его подвод к пораженному участку коронарной артерии;
- производит подшивку одного из его концов к аорте;
- убеждается, что кровоток успешно минует патологически суженный участок;
- количество устанавливаемых шунтов напрямую зависит от количества пораженных артерий;
- после завершения подшивания всех шунтов, на грудную кость устанавливаются специальные скобы;
- их цель – ушить поврежденные мягкие ткани;
- накладывается повязка.
Врач аккуратно выводит использованные дренажи. Спустя 7-11 суток снимают швы и повязку. Указанный временной промежуток изменяется в большую или меньшую сторону.
Что ожидает пациента после операции
Завершив АКШ, врач отправляет больного в интенсивную терапию. Продолжительность действия введенных препаратов варьируется от 1 до 5 часов после окончания процедуры. В безоговорочном порядке оформляется 4-месячная временная нетрудоспособность. Как только указанный временной промежуток истек, пациенты проходят обязательную медико-социальную экспертизу. Ее цель – определить целесообразность присвоения определенной степени инвалидности.
Первые дни после шунтирования
Когда больной очнулся после действия наркоза, эффект «плохого сознания» от определенных препаратов продолжается некоторое время. В связи с этим, он подключен к аппарату искусственной вентиляции легких. В обязательном порядке пациента фиксируют, чтобы исключить непроизвольные движения. На теле устанавливаются электроды, фиксирующие все жизненно важные показатели.

Важно! В первый день после завершения операции проходит ряд обязательных тестов:
- анализ крови;
- рентген;

Возможные осложнения
Развиваются в различных системах. Многое упирается в индивидуальную предрасположенность пациента:
- острая форма периоперационного некроза миокарда;
- инфаркт или развитие предынфарктного состояния;
- нарушение работы поджелудочной железы;
- астматические патологии.
Задача врача – предпринять профилактические меры.
Жизнь вне больницы
Медик дает пациенту конкретные рекомендации, основанные на результатах проведенного обследования. Человек до конца дней своих отказывается от вредных привычек. Строгая диета и умеренные физические нагрузки – основа полноценного восстановления. Рацион формируется следующим образом:
- отказ от соли и специй;
- ставка на белки;
- увеличение объема потребления растительных масел;
- отказ от насыщенных жиров;
- умеренное употребление фруктов и овощей;
- отказ от жирного и жареного меню.

Важно! Приведенный список не стоит воспринимать в качестве истины в последней инстанции. В каждом конкретном случае врач дает индивидуальные рекомендации.
Ожидаемые результаты после шунтирования
Прогноз относительно продолжительности жизни после операции делает врач на основании детального анализа ряда факторов. Открывает список продолжительность использования установленного шунта и риск появления инфаркта миокарда. Клинически доказано, что вероятность развития внезапной сердечной смерти впервые 10 лет после шунтирования сосудов уменьшается до 2-3%. Часто прооперированные люди отмечают более высокую переносимость физических нагрузок. Строго соблюдая рекомендации врачей человек, сможет минимизировать все риски осложнений.
Восстановительный период
Предусматривает упражнения, направленные на улучшение системы дыхания. Пациент получает нечто похожее на воздушный шарик, который нужно в умеренном темпе надуть. Цель процедуры – улучшить работу легких, не допуская развитие венозного застоя. Второй тип упражнений предусматривает выполнение физической гимнастики. Начинается она на этапе, когда больной находится в лежачем положении. Упражнения выполняются под контролем врача. Спустя некоторое время человек передвигается немного по коридору. Интенсивность нагрузок зависит от тяжести состояния здоровья.

После выписки из больницы пациент проходит комплексный реабилитационный курс. Он делится на амбулаторную и стационарную часть. Помимо обязательного выполнения советов врача, нужно стремиться постоянно находиться в рекомендованном температурном режиме. Сквозняки и жара не допускаются. Задача пациента – научиться базовым навыкам самостоятельного контроля состояния здоровья. Только так можно на ранней стадии заметить надвигающуюся проблему.