Предлежание хориона: низкое, центральное, неполное расположение. Предлежание хориона при беременности
Читайте также
Плацента является органом первостепенной важности, когда речь идёт о беременности. Специалисты в области медицины уделяют ей пристальное внимание во время процедуры осмотра. Плацента крепится к матке и растёт параллельно с ребёнком. По своему виду она напоминает своеобразную лепёшку, пронизанную кровеносными сосудами. Если плацента прикрепилась неправильно или в неподходящем месте, то такая патология грозит большими сложностями и для плода, и для будущей матери. Явление может спровоцировать множество факторов.
Нормальное расположение плаценты
Хорион преобразуется в плаценту лишь на 12-й неделе, но окончательное его созревание происходит лишь на шестнадцатой. После развитие плаценты продолжается вплоть до 36-й недели. Этот орган призван обеспечивать малыша кислородом, всеми необходимыми веществами и микроэлементами. Однако идеальные условия для нормального развития плаценты создаются далеко не всегда.
Интересный факт: если верить статистике, то с патологическим креплением плаценты сталкивается около 15% женщин.
 Все виды предлежания плаценты являются патологией и требуют постоянного контроля со стороны врача
Все виды предлежания плаценты являются патологией и требуют постоянного контроля со стороны врача Физиологической нормой считается состояние, когда плацента крепится ко дну матки либо на участках, что близки к её нижней части: передней или задней стенке. Если существуют отклонения, то орган может присоединиться к зеву.
Зев - это отверстие в матке, которое связывает её с влагалищем. Оно защищает маточную область от проникновения внутрь инфекции.
Исходя из места расположения плаценты, могут диагностировать следующие виды предлежания:
- полное (плацента в полной мере перекрывает маточный зев);
- низкое (плацента находится в непосредственной близости от зева, примерное расстояние - 4–5 сантиметров);
- боковое (маточный зев перекрывается плацентой частично);
- краевое (плацента касается зева лишь краем).
Интересный факт: существует теория, что значительную роль в выборе места для прикрепления плодного яйца играет гравитация. Если будущая мама предпочитает спать на правом боку, то оно крепится с правой стороны матки и наоборот.
Что такое краевое предлежание плаценты и краевое предлежание по задней стенке
Краевое предлежание плаценты - это патология, которая возникает в том случае, когда верхний сегмент матки оказался непригоден для внедрения плодного яйца по ряду причин, и оно прикрепилось ниже. Однако эмбриональный орган в процессе вынашивания плода может «мигрировать». Смена местоположения плаценты происходит благодаря изменению строения нижнего сегмента матки и ввиду удлинения верхнего маточного сегмента. Обычно процесс «миграции» начинается на 6-й неделе и завершается к 34-й неделе беременности. При этом движется не сама плацента, а смещается подлежащий миометрий (подслизистый слой средней мышечной оболочки стенки матки). «Миграция» эмбрионального органа происходит снизу вверх. Если по истечении 34-й недели край плаценты всё так же касается внутреннего зева матки, тогда можно говорить о краевом креплении плаценты.
Интересный факт: краевое предлежание плаценты по истечении 32-й недели характерно лишь для 5% беременных. При этом они по-прежнему относятся к группе риска, поскольку процент перинатальной смертности возрастает в этом случае на 25%.
Краевое предлежание плаценты по задней стенке - это показатель того, что орган не покинет пределов внутреннего зева в большинстве случаев. Такое положение будет способствовать успешному завершению операции кесарево сечение, поскольку плацента не травмируется при надрезе. Задняя стенка не отличается эластичностью и мало подвержена изменениям, поэтому вероятность «миграции» эмбрионального органа низкая. Краевое предлежание по передней стенке более опасно, поскольку орган в этом случае подвергается серьёзным нагрузкам, и возникает риск механического нарушения целостности плаценты. При этом существует большая вероятность, что на поздних сроках вынашивания плода плацента примет нормальное положение.
Краевое предлежание плаценты часто приводит к стабильным кровотечениям. Последние более ожидаемы на поздних сроках беременности. Это связано с активным формированием нижнего сегмента матки. Правильно выполнять возложенную на неё задачу плацента способна лишь в том случае, когда расположена нормально.
Важно: на протяжении беременности обязательно нужно контролировать месторасположение плаценты, толщину и структуру её при помощи ультразвукового исследования. Первое желательно провести не позднее 13-й недели. Толщину органа удастся определить только на двадцатой.
Осложнения при краевом предлежании плаценты
Плацента может перейти в нормальное положение ближе к третьему триместру. Этого не происходит только у 5% рожениц. В таком случае возможны следующие осложнения:
- преждевременная родовая деятельность или возникновение необходимости в экстренном прерывании беременности;
- железодефицитная анемия в тяжёлой форме;
- пороки в развитии и длительная гипоксия плода;
- отслойка плаценты (краевая или центральная);
- разрыв тела матки, вследствие сращивания её стенок с плацентой;
- перинатальная смерть плода;
- эмболия (перекрытие просветов) кровеносных сосудов;
- обильное кровотечение по завершении родов.
Видео: предлежание плаценты
Причины патологического расположения плаценты
Предлежание плаценты может быть вызвано самыми различными причинами и факторами. Плодное яйцо способно отличаться некоторыми особенностями. Большую роль играет состояние здоровья матери и процессы, происходящие непосредственно в матке. На место закрепления плаценты медицинским путём повлиять не получится, процесс неуправляем. Однако женщине вполне по силам свести к минимуму потенциальные риски.
Аномалии плодного яйца
Трофобласт (наружная клеточная масса зародыша), что образовался за время путешествия клетки по женским репродуктивным органам - это главный помощник на этапе крепления плодного яйца к стенке матки. В дальнейшем именно он помогает плоду сформировать плаценту. Мембрана, покрывающая плодное яйцо, может оказаться излишне плотной. В этом случае успешной имплантации не произойдёт, даже если оплодотворённая клетка (зигота) сильная.
Если верить статистике, то только здоровые зародыши, без генетических отклонений, способны правильно внедриться в полость матки. Эмбрионы с врождёнными патологиями либо не проходят естественный отбор женским организмом (последний провоцирует выкидыш), либо крепятся неправильно.
 Правильная имплантация плодного яйца может произойти только при хорошей проходимости труб, отсутствии аномалий у зародыша и благодатной слизистой оболочке матки
Правильная имплантация плодного яйца может произойти только при хорошей проходимости труб, отсутствии аномалий у зародыша и благодатной слизистой оболочке матки Кроме того, плодное яйцо может быть недостаточно активным. Если оно своевременно не выделяет достаточное количество ферментов, которые разрушают слизистую, то может возникнуть аномальная плацентация. Пока яйцо находится в верхних сегментах матки, оно не успевает созреть для имплантации, а когда процесс завершается, то у него уже не остаётся выбора и приходиться крепиться ниже.
Причины, связанные со здоровьем матери
Попав в матку, плодное яйцо начинает активно искать место для имплантации. В норме оно крепится в верхних слоях матки (чаще всего задействованы задняя стенка или дно). Однако этого не происходит, если слизистая органа повреждена. Тогда плодное яйцо опускается и внедряется в нижние сегменты матки. Провоцирующих причин у такого явления масса, их перечень следующий:
- пагубные привычки;
- воспалительные процессы, протекающие в матке;
- частые роды или их значительное количество;
- проведение процедуры выскабливания или абортивное вмешательство в течение беременности, а также заражение, которое может стать их последствием;
- развитие опухоли в матке;
- обилие рубцов на теле матки;
- различные аномалии маточного органа;
- эндометриоз (заболевание, связанное с разрастанием внутренних клеток матки за пределы органа);
- слишком поздние первые роды;
- гормональные сбои и нарушения;
- многоплодная беременность;
- сопутствующие заболевания внутренних органов. При патологиях сердечно-сосудистой системы или нарушениях кровообращения могут образовываться застои в органах малого таза, вследствие чего плодное яйцо не может нормально прикрепиться.
Все описанные выше факторы способны негативным образом отразиться на протекании беременности и развитии плода.
Симптомы краевого предлежания плаценты
Краевое предлежание плаценты может характеризоваться двумя позициями симптоматики: немой и выраженной. Первая не предполагает изменений, поэтому женщина неспособна своевременно и правильно отреагировать на происходящий процесс. Нарушения могут быть выявлены только УЗИ-диагностикой.
 При аномальном расположении плацента может оторваться от стенок матки и спровоцировать кровотечение
При аномальном расположении плацента может оторваться от стенок матки и спровоцировать кровотечение
При выраженной форме симптоматики неправильное расположение эмбрионального органа чаще всего проявляется наружным кровотечением. Кроме того, на любом сроке могут появиться ложные схватки. Именно последние приводят к растяжению матки, отрыву плаценты от её стенок и разрыву сосудов. Кровотечения могут возникать и в тот момент, когда орган раскрывается гораздо позже, чем маточный сегмент. Плацента отслаивается, что и приводит к пагубным последствиям.
Важно: кровотечение склонно возникать в самый неожиданный момент, процесс невозможно спрогнозировать. Оно может образоваться даже во время ночного отдыха. Его силу и продолжительность также предугадать не получится.
Краевое предлежание плаценты может себя проявлять по-разному. Всё зависит от индивидуальных особенностей организма. При первых признаках дискомфорта консультация врача обязательна.
Диагностика патологических расположений плаценты
Аномалия выявляется при ультразвуковом исследовании. При помощи УЗИ можно с высокой точностью определить наличие патологии, конкретное положение тела плаценты и локализацию её краёв. Компьютерная диагностика даёт представление о толщине органа и его размере. А также на УЗИ можно зафиксировать расстояние от нижнего края плаценты до внутреннего зева матки. Этот параметр очень важный, поскольку он может рассказать о потенциальных рисках и осложнениях.
Бимануальный осмотр влагалища (оценка состояния матки, яичников и тканей таза на гинекологическом кресле) проводить не желательно, с целью не допустить возникновения кровотечения, которое в итоге может послужить причиной преждевременных родов. В ситуации, когда УЗИ провести невозможно, врач должен аккуратно осуществить осмотр и сделать выводы.
Лечение
Вылечить краевое предлежание плаценты в прямом смысле этого слова невозможно. Существует лишь возможность поспособствовать «миграции» эмбрионального органа либо предупредить усугубление ситуации. Для того чтобы уменьшить давление на сосуды влагалища и нижний край плаценты, женщине рекомендуется использовать специальный бандаж
. Беременной в такой ситуации противопоказаны физические нагрузки и стрессы, которые могут привести к скачкам артериального давления. Половых контактов также нужно избегать.
 При диагнозе «предлежание плаценты» беременной женщине рекомендуется носить бандаж
При диагнозе «предлежание плаценты» беременной женщине рекомендуется носить бандаж
Снизить давление на нижний край плаценты поможет упражнение: женщине рекомендуется 3–4 раза в сутки становится на обе руки и ноги на пол. Задержаться в такой позе нужно на несколько минут. Таким образом получится несколько растянуть переднюю стенку матки и добиться некоторого передвижения плаценты вверх. Упражнение может оказаться особенно эффективным во втором триместре.
 С целью снизить давление на нижний край плаценты женщине рекомендуется 3–4 раза в сутки становится на «четвереньки» на несколько минут
С целью снизить давление на нижний край плаценты женщине рекомендуется 3–4 раза в сутки становится на «четвереньки» на несколько минут
Медикаментозное лечение может содержать витаминотерапию, приём антиагрегационных (подавляющих склеивание клеток крови) и сосудистых препаратов в дозах, которые безопасны для здоровья матери и плода.
Чаще всего женщин с диагнозом «краевое предлежание плаценты» госпитализируют на сроке в 24 недели. В стационаре проводят процедуры и профилактические мероприятия, такие как:
- токолитическая терапия. Беременной назначают препараты с целью снизить число сокращений матки. Таким действием обладают: Гинипрал и Партусистен. Они вводятся будущей матери капельным путём или внутримышечно;
- профилактика фетоплацентарной недостаточности. Беременной прописывают витаминные комплексы и препараты, призванные улучшать кровообращение: Курантил, Трентал или Актовегин;
- профилактика анемии. Женщине назначают препараты, которые повышают уровень гемоглобина в составе крови;
- приём спазмолитиков. Женщинам прописывают свечи с папаверином, Магне-В6, Но-шпу или сернокислую магнезию. Терапия направлена на снижение тонуса маточного органа;
- профилактика преждевременных родов. Если существуют риски по причине отслойки плаценты, дополнительно проводится лечение кортикостероидами: Дексаметазоном и Гидрокортизоном. Это необходимо с целью профилактики расстройств дыхания у младенца.
Роды при краевом предлежании
В ситуации, когда специальные упражнения не помогли, а бандаж не дал желаемого эффекта, врачи принимают решение о наиболее безопасном способе родоразрешения. Обычно это происходит на 36–38-й неделе вынашивания плода. Если УЗИ по-прежнему указывает на краевое предлежание плаценты, то акушер-гинеколог может порекомендовать досрочную госпитализацию.
Если кровотечение выражено слабо или отсутствует, то возможно естественное родоразрешение. В этом случае при раскрытии шейки матки в 3 пальца проводится профилактическая амниотомия (вскрытие оболочек плодного пузыря).
 При раскрытии шейки матки в 3 пальца и диагнозе «краевое предлежание» женщине рекомендуется профилактическая амниотомия
При раскрытии шейки матки в 3 пальца и диагнозе «краевое предлежание» женщине рекомендуется профилактическая амниотомия
Некоторые акушеры-гинекологи позволяют женщинам родить самостоятельно, даже если наблюдается кровотечение. Если шейка матки сглаженная и мягкая, то до момента схваток проводят амниотомию, вследствие чего ребёнок опускается и тесно прижимается ко входу в область малого таза, тем самым задерживая отслоившиеся дольки плаценты. Таким образом получится остановить кровотечение. Женщине также назначают препарат Окситоцин. Он снижает обильность кровопотерь при родах и ускоряет процесс, вызывая сильные и частые схватки.
Когда амниотомия не эффективна, то женщине с обильным кровотечением назначают кесарево сечение. В некоторых случаях допустимы досрочные оперативные роды (когда срок менее 36 недель). В этом случае к преждевременному вмешательству готовят не только женщину, но и ребёнка, путём введения препаратов, что ускоряют образование альвеол в лёгких. Зрелость плода и его готовность к родам поможет оценить ультразвуковое исследование.
Важно: кровотечения ограничивают или полностью исключают использование антиагрегантов, способствующих улучшению тока крови. Анемия может привести к ухудшению здоровья матери или гипоксии плода (недостатку кислорода).
Фотогалерея: роды при диагнозе «предлежание плаценты»
Если кровотечение при предлежании плаценты выражено слабо или отсутствует, то возможно естественное родоразрешение При обильном кровотечении и диагнозе предлежание плаценты врачом может быть принято решение о проведении досрочных оперативных родов Когда амниотомия не эффективна, то женщине с обильным кровотечением и диагнозом краевое предлежание назначают кесарево сечение
Видео: когда кесарево сечение неизбежно
Краевое предлежание плаценты - это диагноз, который встречается всё чаще. Он не обошёл стороной и автора статьи. Гинеколог посоветовала исключить физические нагрузки, больше отдыхать, контролировать кровяное давление (с ним были проблемы), повременить с половой близостью и порекомендовала носить специальный бандаж. Изначально придерживалась советов врача, но терпения надолго не хватило. Много ходила по работе, носила тяжёлые сумки и успокаивала себя тем, что не стоит переживать по пустякам. Бандаж отложила в сторону практически сразу, поскольку его ношение доставляло дискомфорт. При снятии ребёнок становился более активным, словно благодарил за «расширение свободной площади». На 23-й неделе появилось небольшое кровотечение. Испугалась, вызвала такси и отправилась в больницу. Врач положила в стационар, но на протяжении недели оно не повторялось. Пришло успокоение. Начала бережнее относиться к себе, но на 38-й неделе врач настояла на госпитализации, и не зря. На 39-й неделе проснулась с обильным кровотечением. Поскольку матка уже начала раскрываться, то акушер-гинеколог вскрыла оболочку плодного пузыря, и меня начали готовить к родам. Назначили Окситоцин для ускорения процесса и уменьшения потерь крови. Рожала самостоятельно, и всё прошло относительно хорошо. Крови было много, натерпелась страху, но, главное, что ребёнок родился здоровым. Вывод: необходимо всегда прислушиваться к рекомендациям врача и неукоснительно им следовать. Самодеятельность и небрежное отношение могут привести к пагубным последствиям. Когда «на кону» жизнь ребёнка, то не стоит рисковать.
Замершая беременность - тяжёлое испытание для женщины. Его сложно пережить и невозможно забыть. Ещё тяжелее побороть страх перед новой беременностью, которая может закончиться так же печально. Поэтому важно…
Молочница - распространённое заболевание женских половых органов. По статистике 44% женщин на земле страдает от этого недуга. Особенно часто молодых девушек интересует вопрос о том, может ли повлиять…
Хорион - структура, включающая в себя внешнюю плодную оболочку эмбриона под названием сероза. Она является предшественником плаценты, которая образуется к 12-14 неделе беременности. Хорион состоит из множества ворсинок, выполняющих питательную, дыхательную, выделительную и защитную функцию.
Изначально ворсинки покрывают хорион полностью, но с 5 недели гестационного срока они начинают разрастаться на стороне плода и отмирать напротив. В норме внешняя оболочка плода развивается на дне матки, заходит на ее переднюю, заднюю и боковые стенки. Предлежание хориона является патологией, при которой данная структура располагается не на физиологическом месте.
Диагностирование
Первый скрининг во время беременности, проводимый в 11-14 неделю гестационного срока, включает в себя ультразвуковое исследование. На УЗИ врач измеряет длину эмбриона, изучает его строение, проверяет наличие маркеров хромосомных аномалий. Одним из этапов данного обследования является осмотр хориона.Самое подходящее время для ультразвукового исследования хориона 13 неделя беременности. На данном сроке отчетливо видны сформировавшиеся ворсины, врач может точно определить положение будущей плаценты - связующего звена между матерью и плодом.
Согласно статистике в 90% случаев хорион визуализируется в физиологическом месте - на дне матки. Но иногда данная структура располагается ниже, что является отклонением и вызывает осложнения. Однако при постановке диагноза «предлежание хориона» будущей матери не стоит сильно переживать, поскольку плацента может изменить свое положение после 1 триместра беременности. Данное явление связано с тем, что со временем матка увеличивается в размерах и тянет вверх оболочку плода.
Обычно неправильное положение плаценты ничем не выдает себя, будущая мать не имеет никаких симптомов. Но иногда при наличии предлежания хориона у женщины могут наблюдаться коричневые выделения на нижнем белье или гигиенической прокладке. В очень редких случаях аномальное расположение плодной оболочки проявляет себя маточным кровотечением. Перечисленные симптомы возникают на фоне раздражителей - занятий фитнессом, во время стресса и т.д.
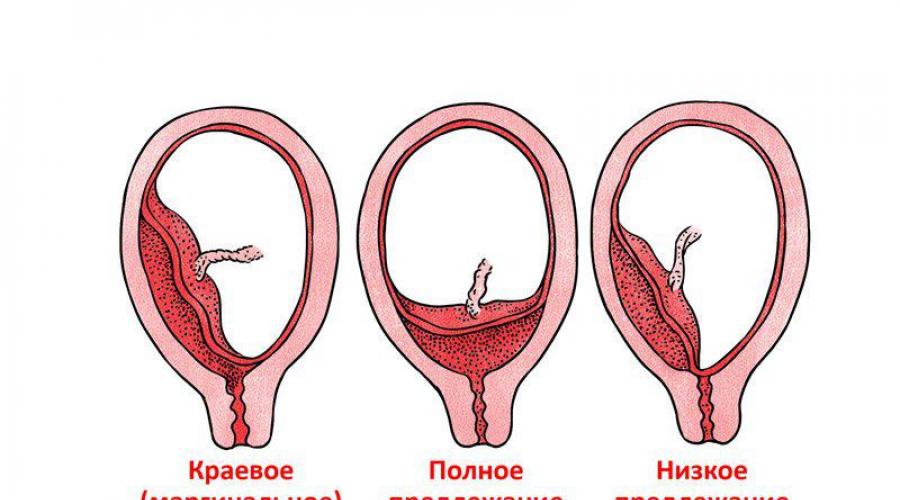
Виды предлежания
Для оценки положения хориона врачи ориентируются на его положение относительно зева матки (место, где матка переходит в шейку). Если он удален от данного анатомического ориентира более чем на 3 сантиметра, то плацента развивается нормально. В иных случаях используют следующую классификацию:1. Центральное полное предлежание хориона.
Оно характеризуется тем, что плодная оболочка полностью перекрывает внутренний зев матки. Данный вид предлежания является самым неблагоприятным.
2. Центральное неполное предлежание хориона.
Иногда его называют частичным. Такое предлежание характеризуется тем, что хорион касается до двух третей маточного зева. Имеет более хороший прогноз.
3. Краевое предлежание хориона.
Оно является разновидностью предыдущего, но некоторые врачи выделяют его в отдельную категорию. При данном виде патологии плацента развивается, затрагивая менее одной трети маточного зева. Краевое предлежание хориона на 12 неделе является относительно благоприятным вариантом для плода, поскольку в половине случаев оболочка займет физиологическое положение через некоторый промежуток времени.
4. Низкое предлежание хориона.
При данном виде аномального положения плацента формируется вне маточного зева, однако она располагается на расстоянии 3 и менее сантиметров от него. Низкое предлежание является довольно благоприятным диагнозом, в 90% случаев к концу беременности оболочка занимает нормальное место в полости органа.
Некоторые специалисты выделяют переднее и заднее предлежание хориона, когда структура формируется на передней или задней стенке матки соответственно, но находится на расстоянии более 3 сантиметров от зева. Данные состояния оболочки являются абсолютно нормальными, со временем плацента переместиться на дно органа.
Доступное объяснение о «Предлежании плаценты» врача акушера-гинеколога Дьяковой С.М:
Причины
Далеко не всегда врач может установить причину аномального развития хориона в полости матки у конкретной пациентки. Основной причиной патологии является нарушение структуры стенок органа, из-за чего эмбрион не может прикрепиться в физиологическом месте. Повреждения слизистой оболочки матки являются следствием выскабливаний, абортов, замещением соединительной тканью из-за перенесенной инфекции. Иногда встречаются врожденные аномалии строения органа.Также к предрасполагающим факторам предлежания хориона относят:
- хронические заболевания сердца, печени, почек в стадии декомпенсации;
- возраст более 36 лет и менее 18 лет;
- хромосомные аномалии эмбриона;
- тяжелые роды в анамнезе;
- кесарево сечение в анамнезе;
- миома матки;
- полипы цервикального канала;
- вынашивание близнецов;
- эндометриоз;
- повторная беременность;
- нарушение менструального цикла на фоне гормональной патологии.
Последствия
Самым частым осложнением аномалии является маточное кровотечение. Его вид зависит от вида патологии. При центральном предлежании плаценты кровь может появляться на ранних сроках беременности, начиная с 8- . При более благоприятных положениях хориона красные выделения наблюдаются позже, иногда они вообще не возникают.Маточные кровотечения при предлежании хориона провоцируются физическими нагрузками, эмоциональными стрессами и другими раздражителями. Их особенностью является тот факт, что они не сопровождаются другими симптомами - болями в животе, тошнотой, и т.д. Благодаря этому кровотечения из-за аномального расположения плаценты можно отличить от самопроизвольно аборта.
Красные выделения не имеют какой-либо закономерности, они могут появляться в любое время суток, через разные интервалы времени. Иногда они бывают очень скудными в виде «мазни», при центральном положении плаценты женщина может наблюдать обильное алое кровотечение.
Внимание! Предлежание хориона не всегда является признаком тяжелой патологии, во многих случаях с течением времени плацента занимает физиологическое положение в полости матки самостоятельно.
Главным негативным последствием кровотечений, помимо дискомфорта, является развитие анемии - сокращения количества гемоглобина и эритроцитов в единице объема крови. Из-за данного осложнения страдает будущая мать, ее беспокоит одышка, головокружение, слабость, спутанность сознания, обмороки. Также анемия сказывается на ребенке, он получает меньшее количество кислорода, что может привести к внутриутробной задержке роста и развития.
Самым опасным осложнением предлежания плаценты является . Выкидыш и преждевременные роды происходят за счет повышения маточного тонуса, когда орган начинает самопроизвольно сокращаться. При самопроизвольном аборте женщина замечает красные или коричневые выделения из влагалища, которые сопровождаются схваткообразными болями в нижней части живота.
Аномальная локализация плаценты часто приводит к неправильному предлежанию плода - положению, в котором будущий ребенок оказывается на последних неделях беременности. Данное явление наблюдается у 50-70% беременных женщин с вышеназванным диагнозом. Самыми неблагоприятными вариантами являются поперечное и косое положение малыша, в этом случае необходима операция кесарево сечения. При тазовом предлежании плода тактика родоразрешения зависит от квалификации врача и типа патологии.

Отслойка плаценты
Плацента, полностью сформированная после 1 триместра беременности, является местом сообщения кровотока матери и плода. При ее патологиях нарушается питание и защита будущего ребенка, что может вызвать отклонения в его развитии, а порой привести к гибели. Иногда у женщин с диагнозом «предлежание плаценты» наблюдается ее отслойка.Отслойка плаценты обычно связана с отмиранием сосудов, питающих ее. Патология сопровождается кровотечением, болями в животе, ухудшением самочувствия, учащением пульса, бледностью, головокружениями. Если женщина чувствовала шевеления плода до развития осложнения, при отслойке плаценты движения малыша прекращаются или резко учащаются.
Врачи выделяют три степени отслоения плаценты. При первой площадь повреждения органа составляет менее одной третьей, ребенок испытывает кислородное голодание, но его жизнь не находится под серьезной угрозой. Вторая степень характеризуется тем, что плацента отслаивается наполовину, плод оказывается в состоянии сильной гипоксии. При более сильных поражениях наблюдается внутриутробная гибель ребенка от удушья.
При своевременном обращении за медицинской помощью при частичной отслойке плаценты врачам удается продлить беременность. Если же лечебные мероприятия не заканчиваются успехом, а возраст ребенка превышает 22 недели и он жив, специалисты могут провести экстренную операцию кесарева сечения.
Лечение
При предлежании плаценты возможно лишь симптоматическое лечение, на данный момент врачи не могут изменить аномальное положение оболочек плода. Низкое и краевое предлежание хориона на 13 неделе не требует никаких мер, в большинстве случаев орган самостоятельно займет правильное положение.Если через несколько недель положение плаценты не меняется, но у женщины отсутствуют кровотечения, ей рекомендуется избегать физических и эмоциональных нагрузок, отказаться от интимной близости, спать более 8 часов в сутки, много отдыхать. Также будущая мать должна соблюдать диету, богатую витаминами и микроэлементами, особенно железом. В рацион рекомендуется включать больше свежих овощей и фруктов, постного мяса, рыбы, круп.
При центральном предлежании плаценты, а также при наличии кровотечений, женщине рекомендуется стационарное лечение. Помимо постельного режима и сбалансированной диеты будущей матери назначаются препараты, поддерживающие беременность.
Для профилактики отслойки плаценты используются гестагенные препараты - Дюфастон, Утрожестан. Их терапевтический эффект основан на снижении тонуса матки. Женщине назначаются препараты железа, которые снижают потерю гемоглобина - Феррум-Лек. При развитии кровотечения будущей матери вводятся гемостатики - Этамзилат натрия.
Также будущей матери назначаются поливитаминные комплексы, направленные на улучшение метаболизма. При наличии нарушений в психике, врачи рекомендуют прием седативных препаратов - Валерианы, Пустырника. При стойком кровотечении, которое не поддается медикаментозному лечению ставится вопрос об экстренном родоразрешении.
Чтобы получить ответ на данный вопрос, надо вначале определиться с термином. Хорионом медики называют плаценту в первые недели сразу после зачатия. А что такое плацента и как она образуется? После зачатия оплодотворенная яйцеклетка обычным путем продвигается в полость матки. В процессе этого продвижения она превращается постепенно в многоклеточный зародыш (или плодное яйцо), густо покрывается нежными ворсинками.
Благодаря именно им зародыш находит свое место на слизистой оболочке матки. На этом самом месте ворсинки уже пышно разрастаются. Вот из них-то и формируется так называемое это детское место, или же плацента, которая соединяется с плодом через пуповину. Предлежание (слово, понятное любой женщине) хориона можно выявить уже в конце третьего месяца беременности, когда проходят первое УЗИ. Хорион жизненно, здесь в прямом смысле этого слова, необходим для развития и беременности, и непосредственно зародыша. Именно через хорион осуществляется связь плода с организмом родителя. Через него малыш уже дышит, получает свое питание. Хорион вырабатывает особым образом гормоны и считается эндокринным органом.
Что представляет из себя низкое предлежание хориона, какие опасности оно несет?
Об этом говорят, когда детское место находится на расстоянии менее шести сантиметров от внутреннего зева матки. Это может грозить несколькими последствиями: во-первых, отслойками (вследствие чего кровотечением), во-вторых, тазовым или так называемым косым предлежанием зародыша, что способно привести к операции кесарево сечение, а также и выкидышу. Очень сильное кровотечение приводит к летальному исходу в случае, если его сразу не остановить. Полное же предлежание хориона несет опасность отслойки плаценты на большой площади, а это опасно кровотечениями для беременной. Плод в это время может испытывать острую гипоксию, из-за чего может погибнуть буквально за считанные минуты.
В чем причины низкого предлежания хориона, как его избежать с помощью профилактических мер?
Конечно, лучшей профилактикой считается регулярное посещение врача, раннее определение и лечение подобного заболевания. Причиной этой патологии являются разные воспалительные заболевания, как правило, в результате выскабливаний и абортов. Обычно в таких случаях ткани матки повреждаются, вследствие чего яйцеклетка не способна имплантироваться в наиболее подходящее для нее место (это задняя либо передняя стенка матки). Помимо того, нарушения могут возникнуть из-за различных новообразований в полости матки (например, множественных миом), из-за разного рода полипов. Поэтому, всем будущим матерям, имеющим миомы, необходимо перед беременностью поговорить с гинекологом относительно имеющихся новообразований.
Повышенный риск такого низкого предлежания хориона обычно имеют женщины в возрасте старше 35 лет и те, кто намеревается повторно родить.
Главное в такой ситуации - это здоровый, полнокровный в процессе беременности образ жизни, правильное поведение и соблюдение мер предосторожности. Рекомендуется прекратить с супругом половые отношения, до определенного уровня снизить физическую активность, непременно регулярно посещать врача и делать своевременно ультразвуковые исследования.
Во время обязательного УЗИ после 12 недели среди прочего оценивается расположение хориона. Иногда врач-узист диагностирует предлежание хориона. Что это означает и насколько это опасно?
Что такое предлежание хориона и почему оно возникает?
До момента формирования плаценты эмбрион окружен ворсинчатой оболочкой, которая врастает в слизистую оболочку матки. До 16 недели гестации это хорион (с 17 недели - плацента), который выполняет следующие основные функции:
- Питание зародыша;
- Дыхание - доставка кислорода и выведение углекислоты;
- Выделение продуктов обмена;
- Защита эмбриона.
При обычном течении беременности хорион прикрепляется к дну матки, разрастается по передней, задней и боковым стенкам, однако так бывает не всегда.
Предлежание хориона - это его неправильное расположение, при котором происходит полное или частичное перекрывание внутреннего зева цервикального канала.
Почему возникает это состояние, до конца непонятно. Но установлена связь с некоторыми факторами:
- хронические воспаления матки;
- перенесенные операции;
- номалии развития матки;
- большое количество беременностей и родов;
- низкое прикрепление плаценты в прошлой беременности.
Виды расположения хориона
Исходя из прикрепления хориона относительно внутреннего зева предлежание бывает:
- Полным - состояние, при котором хорион полностью перекрывает внутренний зев. В последующем это перейдет в предлежание плаценты.
- Неполным - характеризуется перекрыванием части маточного зева. Если ворсинчатая оболочка выходит до трети, то это называют краевое предлежание.
- Низким - хорион расположен на расстоянии 3 см и менее от зева, но не перекрывает его.
Предлежание хориона на 12 неделе не является окончательным вердиктом. По мере роста матки и плода может происходить его миграция, и состояние придет в норму. Более благоприятный прогноз отмечается для заднего расположения хориона и предлежания по передней стенке.
Полное перекрытие хорионом маточного зева - опасный вид патологии, который угрожает массивными кровотечениями.
Как проявляется предлежание хориона?
Чаще всего патологию обнаруживают во время УЗИ.
Кровянистые выделения также могут быть спровоцированы предлежанием, особенно, если незадолго до этого имели место горячая ванна, сауна, половой акт. В таком случае нужно срочно обратиться к врачу.
Осложнения
Патология опасна:
- преждевременным выкидышем;
- маточным кровотечением;
- внутриутробной гибелью ребенка.
Хронические кровопотери приводят к развитию анемии и гипоксии плода. При сохранении полного перекрытия зева роды естественным путем невозможны.
Лечение предлежания хориона
Частичное предлежание хориона без кровотечения не требует госпитализации. Выделение любого количества крови является показанием для лечения в больнице.
Искусственно изменить расположение ворсинчатой оболочки нельзя, поэтому основная задача, которая стоит перед врачами - это сохранение беременности. В стационаре создается лечебно-охранительный режим:
- Женщина находится в спокойной обстановке, соблюдает постельный режим;
- Ограничиваются физические нагрузки;
- Обеспечивается сбалансированное питание с исключением закрепляющих или расслабляющих стул продуктов.

Медикаментозное лечение заключается в следующем:
- Свечи с Папаверином, таблетки Дротаверина для снятия тонуса матки;
- Препараты железа, например, Тотема, Мальтофер - для профилактики или лечения анемии.
При наличии кровотечения дополнительно применяют кровоостанавливающий препарат Этамзилат натрия. В начале терапии его вводят внутривенно или внутримышечно. Потом возможен переход к таблеткам.
Массивное кровотечение, не поддающееся лечению консервативными способами, является показанием к прерыванию беременности.
После выписки из стационара в домашних условиях необходимо придерживаться размеренного образа жизни, исключить стрессы и повышенные нагрузки. Запрещено заниматься сексом, т.к. это может вызвать новое кровотечение и выкидыш.
Какой прогноз при патологии?
Предлежание хориона на 8-14 неделе может трансформироваться в нормальное расположение плаценты или сохраниться в виде низкой плацентации.
Если предлежание не исчезло, а перешло в аномалии расположения плаценты, то к моменту родов ребенок может находиться в матке поперечно или ягодицами к низу. В таких случаях, чтобы снизить риск, рекомендуется провести роды через .
Профилактика
Женщинам следует заботиться о своем репродуктивном здоровье как можно раньше:
- Следует избегать переохлаждений, своевременно лечить воспалительные заболевания половой сферы.
- Не прибегать к абортам, это не метод планирования семьи.
- Важно правильно и полноценно питаться, вести размеренный образ жизни.
Если соблюдать эти несложные правила, не придется знакомиться с патологиями на личном опыте.
Юлия Шевченко, акушер-гинеколог, специально для сайт
Полезное видео
Термин«хорион» используется гинекологами для обозначения плаценты на первом триместре беременности. У многих пациенток на ранних сроках, в карточке появляется запись «предлежание хориона». Как и всё неизвестное, это определение, вкупе со словом диагноз, способно не на шутку испугать будущую маму.
Попробуем доступно объяснить, что такое предлежание хориона. Данный диагноз означает неправильное расположение плаценты. Когда вместо прикрепления к телу матки, она может захватывать нижний маточный сегмент.
Порой происходит частичное или полное перекрывание внутреннего зева цервикального канала, ведущего из матки. Этот диагноз наиболее актуален для первого триместра беременности. В основном, по мере развития плода, хорион поднимается. Но бывают случаи, когда этого не происходит.
Виды предлежания хориона
При низком предлежании хориона наблюдается прикрепление плодного яйца на пару сантиметров ниже шейки матки. Это встречается всего у 5% беременных. Поставить подобный диагноз можно только во время УЗИ. Наиболее распространено низкое прикрепление на первых двух триместрах. В 90% случаев хорион благополучно поднимается в нужное положение по мере роста плода. Это обусловлено тем, что ткани матки вытягиваются вверх и тянут за собой плаценту. Таким образом, всё обходится без медикаментозного лечения.
Встречаются предлежания по задней или передней стенке матки. Первый вариант является самым распространённым и считается нормой. При этом плацента также может переходить на боковые стенки матки. Ничего страшного в этом нет. В случае с хорионом по передней стенке так же нет поводов для беспокойства. В этом варианте миграция плаценты происходит даже быстрее.
Бывает, что плацента не поднялась, но перекрытие внутреннего зева не наблюдается. В этом случае беременной рекомендуется полный покой и постоянное наблюдение у гинеколога.
При частичном предлежании плацента может перекрыть до двух третей шейки матки. Разновидностью этого типа называют и краевое предлежание , при котором перекрытие отверстия матки не превышает одной трети. Эти варианты хуже, но также не являются безнадёжными. Хотя повышается риск выкидыша, и могут возникнуть кровотечения, стационарное лечение не применяется.
Наиболее опасным является полное или центральное предлежание плаценты . В этом случае наблюдается полное перекрытие внутреннего зева цервикального канала. При этой форме предлежания, начиная с 4 месяца, показана госпитализация. Хотя внешне всё может быть благополучно, существует огромный риск обильных кровотечений. Они могут развиться без видимых причин, даже в состоянии полного покоя. Поэтому, чтобы не рисковать жизнью беременной женщины, врачи наблюдают её в стационаре.
Однако, в любом случае, нельзя поддаваться панике. Хотя при полном предлежании показано кесарево сечение, существует реальный шанс сохранить беременность. Благополучный исход наблюдается в 95% случаев.
Основные причины предлежания хориона
Главной причиной данного нарушения считается патология внутренних стенок матки , из-за которой эмбрион не может прикрепиться к ним. Зачастую, эти патологии возникают вследствие аборта или из-за инфекций, передающихся половым путём. Предлежание также может развиться при деформации матки, которое возникает вследствие миомэктомии.
Женщины, страдающие тяжёлыми формами заболеваний сердца, почек или печени, входят в группу повышенного риска. Это обусловлено застойными явлениями в полости матки. Предлежанием хориона зачастую страдают второродящие женщины , особенно, старше 35 лет.

Данное отклонение может быть связано с патологией плодного яйца , вследствие чего невозможно полноценное прикрепление последнего. Бывает и так, что плацента прикрепляется слишком плотно и не может самостоятельно отделиться в процессе родов.
Будет уместно заметить, что предлежание хориона, исключая центральный вариант, можно утвердительно диагностировать только в конце беременности, так как положение плаценты всегда может измениться.
Последствия предлежания хориона
Самым распространённым осложнением предлежания, так же как и симптомом, является кровотечение . Его характер зависит от степени предлежания. Во время полного предлежания кровотечение наблюдается уже на 2-3 месяце. Боковая форма предполагает кровотечение после 6 месяца и при родах. Интенсивность кровоизлияний также обуславливается степенью предлежания. Замечено, что 20% случаев они происходят во время второго триместра.
Кровянистые выделения при данной патологии носят особенный характер.
Плюсом является то, что излияние всегда происходит наружу, и позволяет избежать образования гематом между маткой и хорионом. Однако это не уменьшает опасности для будущей матери и ребёнка.
Отличительная черта этих кровотечений – внезапность . При этом у беременной не наблюдается каких-либо болевых ощущений или дискомфорта. Это позволяет не спутать их с самопроизвольным прерыванием беременности, которое всегда сопровождается болезненными спазмами.
Появившись однажды, кровотечения имеют тенденцию повторяться с разными интервалами. Предугадать его интенсивность и обильность невозможно.
Основной угрозой предлежания плаценты является выкидыш . Сигнализировать об опасности может тонус матки, тянущая боль в животе и пояснице. Нередко постоянным сопутствующим симптомом является