Шоковые состояния различного генеза. Что такое шок в медицине? Виды шоков, причины и неотложная помощь
Читайте также
История
Состояние шока было впервые описано Гиппократом . Впервые термин «шок» был применён в г. Ле Драном . В конце XIX века стали предлагаться возможные механизмы развития патогенеза шока, среди них наиболее популярными стали следующие концепции:
- паралич нервов, иннервирующих сосуды;
- истощение вазомоторного центра;
- нервно-кинетические расстройства;
- нарушение функции эндокринных желез ;
- уменьшение объёма циркулирующей крови (ОЦК);
- капиллярный стаз с нарушением проницаемости сосудов.
Патогенез шока
С современной точки зрения шок развивается в соответствии с теорией стресса Г.Селье . Согласно этой теории, чрезмерное воздействие на организм вызывает в нём специфические и неспецифические реакции. Первые зависят от характера воздействия на организм. Вторые - только от силы воздействия. Неспецифические реакции при воздействиях сверхсильного раздражителя получили название общего адаптационного синдрома. Общий адаптационный синдром протекает всегда однотипно, в три стадии:
- стадия компенсированная (обратимая)
- стадия декомпенсированная (частично обратимая, характеризуется общим снижением резистентности организма и даже гибелью организма)
- стадия терминальная (необратимая, когда никакие терапевтические воздействия не могут препятствовать летальному исходу)
Таким образом, шок, по Селье, является проявлением неспецифической реакции организма на чрезмерное воздействие.
Гиповолемический шок
Этот вид шока возникает в результате быстрого уменьшения объёма циркулирующей крови, что приводит к падению давления наполнения циркуляторной системы и к снижению венозного возврата крови в сердце. Вследствие этого развивается нарушение кровоснабжения органов и тканей и их ишемия .
Причины
Объём циркулирующей крови может быстро уменьшиться из-за следующих причин:
- кровопотеря;
- плазмопотеря (например, при ожоге, перитоните);
- потеря жидкости (например, при поносе, рвоте, обильном потоотделении, сахарном и несахарном диабете).
Стадии
В зависимости от тяжести гиповолемического шока, в его течении выделяют три стадии, которые последовательно друг друга сменяют. Это
- Первая стадия - непрогрессирующая (компенсированная). На этой стадии отсутствуют порочные круги.
- Вторая стадия - прогрессирующая.
- Третья стадия - стадия необратимых изменений. На этой стадии никакие современные противошоковые средства не позволяют вывести больного из этого состояния. На этой стадии врачебное вмешательство может вернуть на короткий период времени артериальное давление и минутный объём сердца к норме, но это не останавливает разрушительные процессы в организме. Среди причин необратимости шока на этой стадии отмечают нарушение гомеостаза, которое сопровождается тяжёлыми повреждениями всех органов, особенное значения имеет повреждение сердца.
Порочные круги
При гиповолемическом шоке формируется много порочных кругов. Среди них наибольшее значение имеет порочный круг, способствующий повреждению миокарда и порочный круг, способствующий недостаточности вазомоторного центра.
Порочный круг, способствующий повреждению миокарда
Уменьшение объёма циркулирующей крови приводит к снижению минутного объёма сердца и падению артериального давления. Падение артериального давления ведёт к уменьшению кровообращения в коронарных артериях сердца, что приводит к уменьшению сократимости миокарда. Снижение сократимости миокарда ведёт к ещё большему уменьшению минутного объёма сердца, а также к дальнейшему падению артериального давления. Порочный круг замыкается.
Порочный круг, способствующий недостаточности вазомоторного центра
Гиповолемией обусловлено снижение минутного объёма выброса (то есть уменьшение объёма крови, изгоняемого из сердца за одну минуту) и уменьшение артериального давления. Это приводит к уменьшению кровотока в головном мозге, а также к нарушению деятельности сосудодвигательного (вазомоторного) центра. Последний находится в продолговатом мозге. Одним из последствий нарушения в вазомоторном центре считается падение тонуса симпатической нервной системы. В результате нарушаются механизмы централизации кровообращения, падает артериальное давление, а это, в свою очередь, запускает нарушение мозгового кровообращения, что сопровождается ещё большим угнетением вазомоторного центра.
Шоковые органы
В последнее время часто стал употребляться термин «шокового органа» («шоковое лёгкое» и «шоковая почка»). При этом имеется в виду, что воздействие шокового раздражителя нарушает функцию этих органов, а дальнейшие нарушения состояния организма больного тесно связаны с изменениями в «шоковых органах» .
«Шоковое лёгкое»
История
Этот термин впервые ввел в практику Ashbaugh ( год) при описании синдрома прогрессирующей острой дыхательной недостаточности . Однако ещё в году Burford и Burbank описали похожий клинико-анатомический синдром , назвав его «мокрым (влажным) лёгким» . Через некоторое время было обнаружено, что картина «шокового лёгкого» встречается не только при шоках, но и при черепно-мозговой , торакальной, абдоминальной травмах, при кровопотере , длительной гипотензии, аспирации кислого желудочного содержимого, массивной трансфузионной терапии , , нарастающей декомпенсацией сердца, тромбоэмболии лёгочной артерии . В настоящее время не обнаружено никакой связи между длительностью шока и тяжестью лёгочной патологии.
Этиология и патогенез
Чаще всего причиной развития «шокового лёгкого» является гиповолемический шок. Ишемия многих тканей, а также массивный выброс катехоламинов приводят к поступлению в кровь коллагена , жира и других веществ, которые вызывают массивное тромбообразование . Из-за этого нарушается микроциркуляция . Большое количество тромбов оседают на поверхности сосудов легких, что связано с особенностями строение последних (длинные извитые капилляры, двойное снабжение кровью, шунтирование). Под действием медиаторов воспаления (вазоактивные пептиды, серотонин , гистамин , кинины , простогландины) увеличивается сосудистая проницаемость в лёгких, развивается бронхоспазм , выброс медиаторов приводит к сужению сосудов и к их повреждению.
Клиническая картина
Синдром «шокового лёгкого» развивается постепенно, достигая своего апогея обычно через 24-48 часов, исходом зачастую является массивное (часто двустороннее) поражение лёгочной ткани. Процесс клинически подразделяется на три стадии.
- Первая стадия (начальная). Доминирует артериальная гипоксемия (недостаток кислорода в крови), рентгенологическая картина лёгкого обычно не изменена (за редким исключением, когда при рентгенологическом исследовании отмечается усиление лёгочного рисунка). Цианоз (синюшный оттенок кожи) отсутствует. Парциальное давление кислорода резко снижено. Аускультация выявляет рассеянные сухие хрипы.
- Вторая стадия. Во второй стадии нарастает тахикардия , то есть увеличивается частота сердечный сокращений, возникает тахипноэ (частота дыхания), парциальное давление кислорода ещё больше снижается, усиливаются нарушения психики, парциальное давление углекислоты несколько повышается. Аускультация выявляет сухие, а иногда и мелкопузырчатые хрипы. Цианоз не выражен. Рентгенологически определяется уменьшение прозрачности лёгочной ткани, появляются двусторонние инфильтраты, неясные тени.
- Третья стадия. При третьей стадии без специальной поддержки организм нежизнеспособен. Развивается цианоз. Рентгенологически выявляется увеличение количества и размеров очаговых теней с переходом их в сливные образования и тотальное затемнение легких. Парциальное давление кислорода снижается до критических цифр.
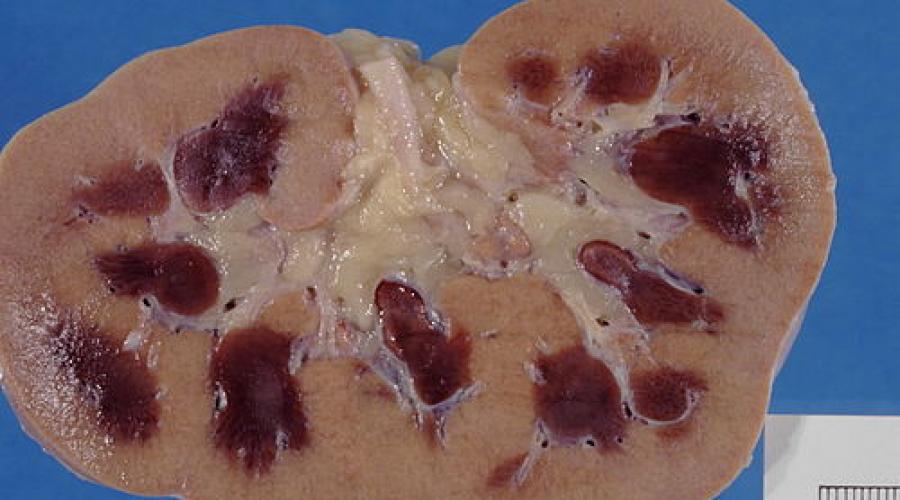
«Шоковая почка»

Патологоанатомический препарат почки больного, умершего от острой почечной недостаточности.
Понятие «шоковая почка» отражает острое нарушение функции почек. В патогенезе ведущую роль играет то, что при шоке происходит компенсаторное шунтирование артериального кровотока в прямые вены пирамид с резким снижением объёма гемодинамики в области коркового слоя почек. Это подтверждено результатами современных патофизиологических исследований .
Патологическая анатомия
Почки несколько увеличены в размерах, набухшие, корковый слой их малокровен, бледно-серого цвета, околомозговая зона и пирамидки, напротив, темно-красного цвета. Микроскопически в первые часы определяется малокровие сосудов коркового слоя и резкую гиперемию околомозговой зоны и прямых вен пирамид. Редко встречаются микротромбозы капилляров гломерул и приводящих капилляров.
В дальнейшем наблюдаются нарастающие дистрофические изменения нефротелия , охватывающие сначала проксимальные, а затем и дистальные отделы нефрона .
Клиническая картина
Картина «шоковой» почки характеризуется клиникой прогрессирующей острой почечной недостаточности . В своём развитии острая почечная недостаточность при шоке проходит четыре стадии:
Первая стадия протекает в то время, пока действует причина, вызвавшая острую почечную недостаточность. Клинический отмечается снижение диуреза .
Вторая стадия (олигоанурическая). К важнейшим клиническим признакам олигоанурической стадии острой почечной недостаточности относят:
- олигоанурию (с развитием отёков);
- азотемию (запах аммиака изо рта, зуд);
- увеличение размеров почек, боли в поясницах, положительный симптом Пастернацкого (появление эритроцитов в моче после постукивания в области проекции почек);
- слабость, головная боль, подёргивание мышц;
- тахикардия, расширение границ сердца, перикардит ;
- диспноэ, застойные хрипы в лёгких вплоть до интерстициального отёка лёгких;
- сухость во рту, анорексия , тошнота , рвота , понос , трещины слизистой оболочки рта и языка, боли в животе, парез кишечника;
Третья стадия (восстановление диуреза). Диурез может нормализоваться постепенно, либо стремительно. Клиническая картина этой стадии связана с возникающей дегидратацией и дизэлектролитемией. Развиваются следующие признаки:
- потеря массы тела, астения, вялость, заторможенность, возможно присоединение инфекции;
- нормализация азотно-выделительной функции.
Четвёртая стадия (выздоровление). Показатели гомеостаза , а также функция почек приходит в норму.
Литература
- Адо А. Д. Патологическая физиология. - М., «Триада-Х», 2000. С. 54-60
- Климиашвили А. Д. Чадаев А. П. Кровотечение. Переливание крови. Кровезаменители. Шок и реанимация. - М., «Российский государственный медицинский университет», 2006. С. 38-60
- Меерсон Ф. З., Пшенникова М. Г. Адаптация к стрессорным ситуациям и физическим нагрузкам. - М., «Триада-Х», 2000. С. 54-60
- Порядин Г. В. Стресс и патология. - М., «Минипринт», 2002. С. 3-22
- Стручков В. И. Общая хирургия. - М., «Медицина», 1978. С. 144-157
- Сергеев С.Т.. Хирургия шоковых процессов. - М., «Триада-Х», 2001. С. 234-338
Примечания
КЛАССИФИКАЦИЯ, ПАТОГЕНЕЗ
НА СПЕЦИАЛИЗИРОВАННОМ ЭТАПЕ
ОЦЕНКА
НА ДОГОСПИТАЛЬНОМ ЭТАПЕ
ОЦЕНКА
ОСНОВНЫЕ ПАРАМЕТРЫ ЖИЗНЕННО ВАЖНЫХ ФУНКЦИЙ
ТЕРМИНОЛОГИЯ
РЕАНИМАТОЛОГИЯ (re - вновь, animare - оживлять) - наука о закономерностях угасания жизни, принципах оживления организма, профилактике и лечении терминальных состояний.
ИНТЕНСИВНАЯ ТЕРАПИЯ - это лечение больного, находящегося в терминальном состоянии, что подразумевает искусственное замещение жизненно важных функций организма или управление ими.
РЕАНИМАЦИЯ (оживление организма) - это интенсивная терапия при остановке кровообращения и дыхания.
В реаниматологии крайне важным фактором является фактор времени. Поэтому имеет смысл предельно упростить обследование больного. Кроме того, для решения реанимационных задач необходимо выяснить самые принципиальные изменения в жизненно важных системах организма пациента: центральной нервной системе, сердечно-сосудистой и дыхательной. Изучение их состояния можно разделить на две группы:
оценка на догоспитальном этапе, без специального оборудования,
оценка на специализированном этапе.
В реаниматологии представляется необходимым определение следующих параметров основных жизнено важных систем организма:
Центральная нервная система
Наличие сознания и степени его угнетения.
Состояние зрачков (диаметр, реакция на свет).
Сохранность рефлексов (наиболее простой - роговичный).
Сердечнососудистая система
Цвет кожных покровов.
Наличие и характер пульса на периферических артериях (a. radialis).
Наличие и величина артериального давления.
Наличие пульса на центральных артериях (a. carotis, a. femoralis - аналогично точкам их прижатия при временной остановке кровотечения).
Наличие тонов сердца.
Дыхательная система
Наличие спонтанного дыхания.
Частота, ритмичность и глубина дыхания.
Оценка на специализированном этапе включает все параметры догоспитального этапа, но при этом они дополняются данными инструментальных методов диагностики. Наиболее часто используется метод мониторирования. Наиболее информативны при интенсивной терапии и реанимации:
электрокардиография,
исследование газов крови (0 2 , С0 2),
электроэнцефалография,
постоянное измерение артериального давления и давления в различных сосудах, контроль центрального венозного давления,
специальные методы диагностики, причины развития терминального состояния.
Перевод слова «shock* - удар. В быту мы часто пользуемся этим термином, подразумевая прежде всего нервное, душевное потрясение. В медицине шок - это действительно удар по организму больного в целом, приводящий не только к каким-то конкретным нарушениям в функциях отдельных органов, а сопровождающийся общими расстройствами вне зависимости от точки приложения повреждающего фактора.
Пожалуй, нет в медицине ни одного синдрома, с которым бы так давно не было знакомо человечество. Клиническую картину шока описал еще Амбруаз Паре.
Термин « шок » при описании симптомов при тяжелой травме ввел еще в начале XVI века французский врач Ле Дран - консультант армии Людовика XV, он же предложил тогда простейшие методы лечения шока (согревание, покой, алкоголь и опий).
Говоря о шоке, сразу нужно отметить отличие его от так называемого «коллапса».
КОЛЛАПС - быстрое снижение артериального давления в связи с внезапной сердечной слабостью или уменьшением тонуса сосудистой стенки.
В отличие от шока, при коллапсе первична реакция на различные факторы (кровотечение, интоксикация и пр.) со стороны сердечно-сосудистой системы, изменения в которой схожи с таковыми при шоке, но не сопровождаются выраженными нарушениями в других органах.
По причине возникновения шок может быть травматическим (механическая травма, ожог, охлаждение, электрошок, лучевая травма), геморрагическим, операционным, кардиогенным, септическим, анафилактическим.
Наиболее целесообразным представляется деление шока на виды с учетом патогенеза происходящих в организме изменений (рис. 8.1). С этой точки зрения выделяют гиповолемический, кардиогенный, септический и анафилактический шок. При каждом из этих видов шока происходят специфические изменения.
^ Гиповолемический^ ^ч^^ ^Анафилактический^
^ Кардиогенный ^ ^ Септический ^
Рис. 8.1
(1) ГИПОВОЛЕМИЧЕСКИЙ ШОК
Циркуляторная система организма состоит из трех основных частей: кровь, сердце, сосуды. Изменения ОЦК, параметров деятельности сердца и тонус сосудов определяют развитие симптомов, характерных для шока. Гиповолемический шок вызывается острой потерей крови, плазмы или жидкостей организма. Гиповолемия (снижение объема крови - ОК) приводит к уменьшению венозного возврата и снижению давления наполнения сердца (ДНС) - рис. 8.2. Это в свою очередь ведет к снижению ударного объема сердца (УОС) и падению артериального давления (АД). Вследствие стимуляции симпатоадреналовой системы возрастает частота сердечных сокращений (ЧСС) и возникает ва-зоконстрикция (рост периферического сопротивления - ПС), что позволяет поддерживать центральную гемодинамику и вызывает централизацию кровообращения. При этом существенное значение в централизации кровотока (наилучшее снабжение кровью сердца, мозга и легких) имеет преобладание а-адре-норецепторов в сосудах, иннервируемых п. splanchnicus, а также в сосудах почек, мышц и кожи. Такая реакция организма вполне оправданна, но если гиповолемия не корригируется, вследствие недостаточной тканевой перфузии развивается картина шока. Для гиповоле-мического шока, таким образом, характерно снижение ОЦК, снижение давления наполнения сердца и сердечного выброса, снижение артериального давления и возрастание периферического сопротивления.
(2) КАРДИОГЕННЫЙ ШОК
Наиболее частой причиной кардиогенного шока является острый инфаркт миокарда, реже миокардит и токсическое поражение миокарда. При нарушении насосной функции сердца, аритмии и других острых причинах падения эффективности сердечных сокращений происходит снижение УОС. Вследствие этого возникает снижение АД, в то же время возрастает ДНС из-за неэффективности его работы (рис. 8.3). В результате опять таки стимулируется симпатоадреналовая система, возрастает частота сердечных сокращений и периферическое сопротивление.
Изменения в принципе сходны с таковыми при гиповолемическом шоке и вместе с ними относятся к гиподинамическим формам шока. Патогенетическое различие заключается лишь в значении ДНС: при гиповолемическом шоке оно сниже-но, а при кардиогенном - повышено.
(3) СЕПТИЧЕСКИЙ ШОК
При септическом шоке первичные расстройства касаются периферии кровообращения. Под влиянием бактериальных токсинов открываются короткие артерио-венозные шунты, через которые кровь устремляется, обходя капиллярную сеть, из артериального русла в венозное (рис. 8.4). При этом возникает ситуация, когда при уменьшении поступления крови в капиллярное русло кровоток на периферии высок и ПС снижено. Соответственно снижается АД, компенсаторно увеличивается УОС и ЧСС. Это так называемая гипердинамическая реакция циркуляции при септическом шоке. Снижение АД и ПС происходит при нормальном или увеличенном УОС. При дальнейшем развитии гипердинамическая форма переходит в гипо-динамическую.
(4) АНАФИЛАКТИЧЕСКИЙ ШОК
Анафилактическая реакция является выражением особой повышенной чувствительности организма к инородным субстанциям. В основе развития анафилактического шока лежит резкое снижение сосудистого тонуса под воздействием гистамина и других медиатор-ных субстанций (рис. 8.5). Вслед
ствие расширения емкостной части сосудистого русла (вены) развивается относительное снижение ОЦК: возникает несоответствие между объемом сосудистого русла и ОЦК. Гиповолемия приводит к уменьшению обратного кровотока к сердцу и снижению ДНС. Это ведет к уменишению УОС и АД. Снижению производительности сердца способствует и прямое нарушение сократительной способности миокарда. Характерным для анафилактического шока является отсутствие выраженной реакции симпатоадреналовой системы, этим во многом объясняется прогрессивное клиническое развитие анафилактического шока.
(5) НАРУШЕНИЯ МИКРОЦИРКУЛЯЦИИ
Несмотря на различие в патогенезе представленных форм шока, финалом их развития является снижение капиллярного кровотока. Вследствие этого доставка кислорода и энергетических субстратов, а также выведение конечных продуктов обмена становятся недостаточными. Развивается гипоксия, характер метаболизма изменяется от аэробного в сторону анаэробного. Меньше пирувата включается в цикл Кребса и переходит в лактат, что наряду с гипоксией приводит к развитию тканевого метаболического ацидоза.
Артерию л ы Капилляры
Скопление эритроцитов в форме монетных столбиков
Рис. 8.6
Механизм нарушения микроциркуляции при шоке а - норма; б - начальная фаза шока - вазоконстрикция; в - специфическая шоковая вазомоция
Под влиянием ацидоза возникают два феномена, приводящие к дальнейшему ухудшению микроциркуляции при шоке: шоковая специфическая вазомоция и нарушение реологических свойств крови. Прекапилля-ры расширяются, тогда как посткапилляры еще сужены (рис. 8.6 - в). Кровь устремляется в капилляры, а отток нарушен. Повышается внутри-капиллярное давление, плазма переходит в интерстиций, что приводит как к дальнейшему снижению ОЦК, так и к нарушению реологических свойств крови: происходит агрегация клеток в капиллярах. Эритроциты
склеиваются в монетные столбики, образуются глыбки тромбоцитов. В результате повышения вязкости крови создается почти непреодолимое сопротивление току крови, образуются капиллярные микротромбы, развивается диссеминирующее внутрисосудистое свертывание крови. Так центр тяжести изменений при прогрессирующем шоке все больше перемещается от макроциркуляции к микроциркуляции. Нарушение последней характерно для всех форм шока независимо от причины, вызвавшей его. Именно расстройства микроциркуляции являются непосредственной причиной, которая в конце концов угрожает жизни больного.
(6) ШОКОВЫЕ ОРГАНЫ
Нарушение функции клеток, их гибель вследствие нарушения микроциркуляции при шоке могут касаться всех клеток организма, но определенные органы особенно чувствительны к циркуляторному шоку. Такие органы называются шоковыми. К шоковым органам человека относят в первую очередь легкие и почки, во вторую очередь - печень. При этом следует различать изменения этих органов при шоке (легкое при шоке, почки при шоке, печень при шоке), которые прекращаются при выводе больного из шока, и органные нарушения, связанные с разрушением тканевых структур, когда после выхода из шока остается недостаточность или полное выпадение функции органа (шоковое легкое, шоковые почки, шоковая печень).
Легкое при шоке характеризуется нарушением поглощения кислорода и распознается по артериальной гипоксии. Если развивается шоковое легкое, то после устранения шока быстро прогрессирует тяжелая дыхательная недостаточность. Больные жалуются на удушье, у них учащено дыхание, снижается парциальное давление кислорода в артериальной крови, уменьшается эластичность легкого, и оно становится все более неподатливым. Начинает повышаться парциальное давление углекислоты настолько, что становится необходимым все больший объем дыхания. В этой прогрессирующей фазе шока синдром шокового легкого, по-видимому, уже не подвергается обратному развитию: больной погибает от артериальной гипоксии.
Почки при шоке характеризуются резким ограничением циркуляции крови и уменьшением количества гломерулярного фильтрата, нарушением концентрационной способности и уменьшением количества выделяемой мочи. Если эти нарушения после устранения шока не подверглись немедленному обратному развитию, то еще.больше снижается диурез и увеличивается количество шлаковых субстанций - развивается шоковая почка, основным проявлением которой является клиническая картина острой почечной недостаточности.
Печень является центральным органом обмена веществ и играет важную роль в течение шока. Развитие шоковой печени можно заподозрить, когда уровень печеночных ферментов возрастает и после купирования шока.
Болевой шок проявляется реакцией на боль, в результате которой страдают прежде всего нервная, сердечно-сосудистая и дыхательная системы.
Он протекает постепенно и имеет разные стадии.
Если не предпринять незамедлительных мер, эта ситуация чревата опасным исходом вплоть до смерти.
Важно успеть оказать пострадавшему первую помощь до приезда бригады врачей.
Болевой шок представляет собой быстро развивающуюся и угрожающую жизни реакцию организма на чрезмерное болевое воздействие, сопровождающееся тяжкими нарушениями деятельности всех систем и органов.
Главный его признак, помимо острой боли, – понижение давления.
Причины
Основной причиной шока служит травма кровотока, вызванная болевым раздражителем, которым могут выступать:
- холод;
- ожог;
- механические воздействия;
- поражение током;
- переломы;
- ножевые или пулевые ранения;
- осложнения заболеваний (застревание пищевого комка в пищеводе, разрыв матки, внематочная беременность, колики в печени и почках, инфаркт, прободная язва желудка, инсульт).
Травма нарушает целостность сосудов и сопровождается потерей крови. Вследствие этого объём циркулирующей жидкости уменьшается, органы не питаются кровью, теряют возможность осуществлять функции и отмирают.
Чтобы на должном уровне поддерживать кровоснабжение жизненно важных органов (мозг, сердце, лёгкие, печень, почки) в дело вступают компенсаторные механизмы: кровь убывает из других органов (кишечник, кожа) и прибывает к этим. Т.е. происходит распределение (централизация) кровотока.
Но этого хватает лишь на некоторое время.
Следующим компенсаторным механизмом является тахикардия – повышение силы и частоты сердечных сокращений. Это увеличивает кровяной поток сквозь органы.
Поскольку организм работает на износ, спустя какой-то промежуток времени механизмы компенсации становятся патологическими. Понижается тонус микроциркуляторного русла (капилляров, венул, артериол), кровь застаивается в венах. От этого организм испытывает ещё один шок, т.к. суммарная площадь венул громадна и кровь по органам не циркулирует. В мозг поступает сигнал о повторной кровопотере.
Вторыми теряют мышечный тонус капилляры. Кровь депонируется в них, отчего там возникают тромбы и непроходимость. Нарушается процесс свёртывания крови, потому что из неё вытекает плазма, а новым потоком в это же место поступает ещё одна порция форменных элементов. Из-за того, что тонус капилляров не восстанавливается, эта фаза шока является необратимой и конечной, наступает сердечная недостаточность.
 Вследствие плохого кровоснабжения в других органах появляется их вторичная недостаточность.
Вследствие плохого кровоснабжения в других органах появляется их вторичная недостаточность.
ЦНС не может выполнять сложные рефлекторные акты, нарушения в её работе прогрессируют по мере развития ишемии (отмирания тканей) мозга.
Изменения затрагивают и дыхательную систему: возникает гипоксия, дыхание учащается и делается поверхностным или, наоборот, возникает гипервентиляция. Это негативно отражается на недыхательных функциях лёгких: борьбы с токсинами, очистки поступающего воздуха от примесей, амортизации сердца, голосовой, депонирования крови. В альвеолах страдает кровообращение, что приводит к отёку.
Т.к. почки очень чувствительны к нехватке кислорода, снижается выработка мочи, затем наблюдается почечная недостаточность в острой форме.
Таков механизм стресс-реакции постепенного вовлечения всех органов.
Повреждение спинного мозга в результате травмы ведет к спинальному шоку. Это состояние опасно для жизни и здоровья, поэтому важно правильно и вовремя оказать первую помощь. По ссылке подробно о тактике лечения.
Симптомы, признаки и фазы
Первая фаза болевого шока – возбуждение, вторая – торможение. Для каждой из них характерны свои симптомы.
На начальной стадии (эректильной) больной возбуждён, у него появляется эйфория, учащение пульса, дыхательных движений, дрожание пальцев, высокое давление, расширяются зрачки, он не осознаёт своего состояния. Человек может выкрикивать звуки, совершать грубые движения. Стадия длится до 15 минут.
Первая фаза болевого шока сменяется торпидной. Главный её признак – снижение давления, а также:

- вялость, апатия, заторможенность, безразличие к происходящему (хотя может быть возбуждение и беспокойство);
- бледность кожи;
- не прослеживающийся, частый, нитевидный пульс;
- понижение температуры тела;
- холодность рук и ног;
- потеря чувствительности;
- поверхностное дыхание;
- синева губ и ногтей;
- крупные капли пота;
- снижение тонуса мышц.
Именно вторая фаза проявляется в острой сердечной недостаточности и стресс-реакции в виде недостаточности всех остальных систем органов до такой степени, что невозможно поддерживать жизнедеятельность.
В этой фазе различают следующие степени шока:
- I степень – нарушения в движении крови по сосудам не выражены, АД и пульс в норме.
- II степень – давление при сокращении сердечной мышцы понижается до 90-100 мм рт. ст., присутствует заторможенность, учащённый пульс, кожа приобретает белый цвет, периферийные вены спадаются.
- III степень – состояние больного тяжёлое, АД опускается до 60-80 мм рт.ст., пульс слабый, 120 ударов в минуту, кожа бледная, проступает леденящий пот.
- IV степень – состояние потерпевшего расценивается как очень тяжёлое, его мысли путаны, теряется сознание, кожа и ногти становятся синими, появляется мраморный (пятнистый) рисунок. Артериальное давление – 60 мм рт. ст., пульс – 140-160 ударов в минуту, его можно прощупать только на крупных сосудах.
Расчёт кровопотери удобнее всего произвести по величине «верхнего» АД.
Таблица. Зависимость кровопотери от систолического давления
При пониженном давлении и черепно-мозговой травме нельзя применять анальгетики!
Первая помощь при болевом шоке
Вначале пациента необходимо согреть, используя грелки, одеяла, тёплую одежду, затем отпоить горячим чаем. При болевом шоке пострадавшему запрещено давать пить. При наличии рвоты и ран брюшной полости пить жидкость запрещено!
 К месту повреждения прикладывают холодный предмет, например, лёд. Удалять посторонние предметы из тела больного до приезда врачей не допустимо!
К месту повреждения прикладывают холодный предмет, например, лёд. Удалять посторонние предметы из тела больного до приезда врачей не допустимо!
Если болевой шок вызван травмой, необходимо остановить кровотечение наложением жгутов, повязок, зажимов, тампонов, давящих ватно-марлевых повязок.
При потере крови повреждённый сосуд пережимают жгутом, при ранах, переломах и нарушении целостности мягких тканей накладывают шину. Она должна заходить за суставы выше и ниже повреждённого участка кости, а между ней и телом необходимо проложить прокладку.
Транспортировать пациента можно только после снятия симптомов шока.
Купировать приступ боли в домашних условиях помогут Корвалол, Валокордин и Анальгин.
Лечение
Для каждой стадии разработаны свои лечебные мероприятия, но существуют общие правила лечения шока.
- Оказать помощь надо как можно раньше (шок длится около суток).
- Терапия длительная, комплексная и зависит от причины и тяжести состояния.
 Медицинские мероприятия включают в себя:
Медицинские мероприятия включают в себя:
- приведение к нужному уровню объёма циркулирующей жидкости (восполнение кровопотери через внутривенное вливание растворов);
- нормализацию внутренней среды организма;
- купирование боли обезболивающими;
- устранение дыхательных сбоев;
- профилактические и реабилитационные меры.
При шоке I-II степени для блокировки боли внутривенно вводят плазму или 400-800 мл Полиглюкина. Это важно при перемещении больного на большое расстояние и предотвращении усугубления шока.
Во время передвижения пациента поступление препаратов прекращают.
При шоке II-III степени после введения Полиглюкина переливают 500 мл физраствора или 5% раствор глюкозы, позже вновь назначают Полиглюкин с добавлением в него 60-120 мл Преднизолона или 125-250 мл гормонов надпочечников.
В тяжёлых случаях вливания производят в обе вены.
Помимо инъекций в месте перелома проводят локальное обезболивание 0,25-0,5% раствором Новокаина.
Если внутренние органы не затронуты, пострадавшему для обезболивания вводят 1-2 мл 2% Промедола, 1-2 мл 2%-ого Омнопона либо 1-2 мл 1% морфия, а также вкалывают Трамадол, Кетанов или смесь Анальгина с Димедролом в соотношении 2:1.
Во время шока III-IV степени обезболивание производят только после назначения Полиглюкина или Реополиглюкина, вводят аналоги гормонов надпочечников: 90-180 мл Преднизолона, 6-8 мл Дексаметазона, 250 мл гидрокортизона.
Больному выписывают препараты, повышающие давление.
Нельзя добиваться быстрого поднятия АД. Вводить белковые вещества, повышающие артериальное давление (мезатон, дофамин, норадреналин), категорически запрещено!
При любых видах шока показано вдыхание кислорода.
Даже спустя некоторое время после шокового состояния ввиду нарушения кровоснабжения возможна патология внутренних органов. Это выражается в плохой координации движений, воспалении периферических нервов. Без принятия антишоковых мер наступает смерть от болевого шока, поэтому важно уметь оказывать доврачебную помощь.
Видео на тему
В жизни могут случиться сотни ситуаций, способных вызвать шок. Большинство людей связывают его только с сильнейшим нервным потрясением, но это верно лишь отчасти. В медицине существует классификация шока, определяющая его патогенез, степень тяжести, характер изменений в органах и методы их устранения. Впервые это состояние охарактеризовал более 2 тысяч лет назад знаменитый Гиппократ, а термин «шок» в медицинскую практику ввел в 1737 году парижский хирург Анри Ледран. В предлагаемой статье подробно рассматриваются причины, вызывающие шок, классификация, клиника, неотложная помощь при возникновении этого тяжелого состояния и прогнозы.
Понятие шока
С английского shock можно перевести, как высочайшее потрясение, то есть никак не болезнь, не симптом и не диагноз. В мировой практике под этим термином понимают ответ организма и его систем на сильный раздражитель (внешний либо внутренний), при котором нарушается работа нервной системы, обмен веществ, дыхание и кровообращение. Вот такое на данный момент имеет шок определение. Классификация этого состояния нужна, чтобы выявить причины шока, степень его тяжести и начать действенное лечение. Прогноз будет благоприятным только при правильной диагностике и незамедлительном начале реанимационных мероприятий.
Классификации
Канадский патолог Селье выделил три стадии, примерно одинаковые для всех видов шока:
1.Обратимая (компенсированная), при которой кровоснабжение мозга, сердца, легких и других органов нарушена, но не прекращена. Прогноз при этой стадии, как правило, благоприятный.
2.Частично обратимая (декомпенсированная). При этом нарушение кровоснабжения (перфузии) значительное, но при срочном и правильном медицинском вмешательстве есть шанс восстановления функций.
3.Необратимая (терминальная). Это самая тяжелая стадия, при которой нарушения в организме не восстанавливаются даже при самом сильном медицинском воздействии. Прогноз тут в 95% неблагоприятный.
Другая классификация разделяет частично обратимую стадию на 2 - субкомпенсационную и декомпенсационную. В итоге их получается 4:
- 1-я компенсированная (самая легкая, имеющая благоприятный прогноз).
- 2-я субкомпенсированная (среднетяжелая, требующая незамедлительных реанимационных мероприятий. Прогноз спорный).
- 3-я декомпенсационная (очень тяжелая, даже при незамедлительном проведении всех необходимых мероприятий прогноз весьма сложный).
- 4-я необратимая (Прогноз неблагоприятный).
Наш знаменитый Пирогов выделил у шокового состояния две фазы:
Торпидная (больной в оцепенении либо крайне вял, не реагирует на боевые раздражители, не отвечает на вопросы);
Эректильная (больной крайне возбужден, кричит, делает много бесконтрольных неосознанных движений).
Виды шока
В зависимости от причин, повлекших дисбаланс в работе систем организма, бывают разные виды шока. Классификация по показателям циркуляторного нарушения такая:
Гиповолемический;
Дистрибутивный;
Кардиогенный;
Обструктивный;
Диссоциативный.

Классификация шока по патогенезу такая:
Гиповолемический;
Травматический;
Кардиогенный;
Септический;
Анафилактический;
Инфекционно-токсический;
Нейрогенный;
Комбинированный.
Гиповолемический шок
Сложный термин легко понять, зная, что гиповолемия - это состояние, когда по сосудам кровь циркулирует в меньшем, чем нужно объеме. Причины:
Обезвоживание;
Обширные ожоги (теряется много плазмы);
Побочные реакции на лекарства, например, на сосудорасширяющие;

Симптомы
Мы рассмотрели, какая существует характеризующая гиповолемический шок классификация. Клиника данного состояния, независимо от причин, его вызвавших, примерно одинакова. На обратимой стадии у больного, находящегося в лежачем положении, ярко выраженная симптоматика может отсутствовать. Признаками начала проблемы служат:
Учащенное сердцебиение;
Небольшое снижение артериального давления;
Холодная влажная кожа на конечностях (из-за уменьшения перфузии);
При дегидратации наблюдается пересыхание губ, слизистой во рту, отсутствие слез.
При третьей стадии шока первоначальные симптомы становятся выражены более ярко.
У больных отмечаются:
Тахикардия;
Уменьшение значений артериального давления ниже критических;
Нарушение дыхания;
Олигурия;
Холодная на ощупь кожа (не только конечностей);
Мраморность кожных покровов и/или изменение их цвета с нормального на бледно-цианотичный;
При надавливании на кончики пальцев, они бледнеют, а цвет после снятия нагрузки восстанавливается более чем за 2 секунды положенные по норме. Такую же клинику имеет и геморрагический шок. Классификация его стадий в зависимости от объема циркулирующей в сосудах крови, дополнительно включает характеристики:
На обратимом этапе тахикардию до 110 ударов за минуту;
На частично обратимом - тахикардию до 140 ударов/мин;
На необратимом - сердечные сокращения 160 и выше ударов/мин. В критическом положении пульс не прослушивается, а систолическое давление падает до 60 и менее мм рт. столбика.
При дегидратации в состоянии гиповолемического шока добавляются симптомы:
Сухость слизистых;
Снижение тонуса глазных яблок;
У младенцев опущение большого родничка.
Это все внешние признаки, но чтобы точно определить степень проблемы, проводят лабораторные исследования. Больному срочно выполняют биохимический анализ крови, устанавливают уровень гематокрита, ацидоз, в сложных случаях исследуют плотность плазмы. Кроме того, врачи ведут контроль за уровнем калия, основных электролитов, креатинина, мочевины крови. Если позволяют условия, исследуются минутный и ударный объемы сердца, а также центральное венозное давление.

Травматический шок
Этот вид шока по многим признакам схож с геморрагическим, но его причиной могут выступать только внешние раны (колото-резанные, огнестрельные, ожоги) либо внутренние (разрыв тканей и органов, например, от сильного удара). Травматический шок почти всегда сопровождается трудно выносимым болевым синдромом, еще больше усугубляющим положение пострадавшего. В некоторых источниках это называется болевым шоком, нередко приводящим к смерти. Степень тяжести травматического шока определяется не столько количеством теряемой крови, сколько скоростью этой потери. То есть, если кровь уходит из организма медленно, у пострадавшего больше шансов спастись. Также усугубляет положение и степень важности поврежденного органа для организма. То есть, выжить при ранении в руку будет легче, чем при ранении в голову. Вот такие особенности имеет травматический шок. Классификация этого состояния по степени тяжести следующая:
Первичный шок (возникает почти мгновенно после ранения);
Вторичный шок (появляется после проведенной операции, снятия жгутов, при дополнительных нагрузках на пострадавшего, например, его транспортировки).
Кроме того, при травматическом шоке наблюдаются две фазы - эректильная и торпидная.
Симптомы эректильной:
Сильная боль;
Неадекватное поведение (крик, перевозбуждение, тревожность, иногда агрессия);
Холодный пот;
Расширенные зрачки;
Тахикардия;
Тахипноэ.
Симптомы торпидной:
Больной становится безучастным;
Боль ощущается, но человек на нее не реагирует;
Артериальное давление резко снижается;
Глаза тускнеют;
Появляется бледность кожи, цианоз губ;
Олигурия;
Обложенность языка;
Типичная (наблюдается покраснение в месте укуса (укола) или боли в животе, горле при пероральном попадании аллергена, понижение давления, сдавливание под ребрами, возможны понос или рвота);
Гемодинамическая (на первом месте сердечно-сосудистые нарушения);
Асфиксическая (дыхательная недостаточность, удушье);
Церебральная (нарушения в работе ЦНС, судороги, потеря сознания, остановка дыхания);
Абдоминальная (острый живот).
Лечение
Для принятия экстренных мер крайне важна правильная классификация шоков. Неотложная реанимационная помощь в каждом случае имеет свою специфику, но чем раньше она начинает оказываться, тем у больного больше шансов. При необратимой стадии летальный исход наблюдается в более чем 90% случаев. При травматическом шоке важно сразу блокировать кровопотерю (наложить жгут) и доставить пострадавшего в больницу. Там проводят внутривенное введение солевых и коллоидных растворов, переливание крови, плазмы, обезболивают, при необходимости подключают к аппарату искусственного дыхания.
При анафилактическом шоке срочно вводят адреналин, при асфиксии интубируют пациента. В дальнейшем вводят глюкокортикоиды и антигистаминные.
При токсическом шоке проводят массивную инфузионную терапию с помощью сильных антибиотиков, иммуномодуляторов, глюкокортикоидов, плазмы.
При гиповолемическом шоке главными задачами является восстановление кровоснабжения всех органов, устранение гипоксии, нормализация давления и работы сердца. При шоке, вызванном обезвоживанием, дополнительно требуется возобновление утраченного объема жидкости и всех электролитов.
ШО К И Е Г О П Р О Я В Л Е Н И Я
Термин “ шок “ означает в переводе удар .
Это критическое, между жизнью и смертью, состояние организма, характеризующееся глубокими расстройствами и угнетением всех жизненных функций (дыхание, кровообращение, обмен веществ, функции печени, почек и др.). Шоковое состояние может возникнуть при тяжёлых травмах, обширных ожогах и больших потерях крови. Развитию и углублению шока способствуют болевые ощущения, охлаждение тела, голод, жажда, тряская перевозка пострадавшего.
Шок - это активная защита организма от агрессии среды .
В зависимости от причины, вызывающей развитие шокового состояния, различают:
1. Шок, обусловленный воздействием внешних причин: - травматический, возникающий в результате механической травмы (раны, переломы костей, сдавливание тканей и др.);
- ожоговый , связанный с ожоговой травмой (термические и химические ожоги);
- холодовый , развивающийся при воздействии низкой температуры ;
- электрический , являющийся следствием электротравмы.
2. Шок, вызванный воздействием внутренних причин:
- геморрагический , возникающий в результате острой и массивной кровопотери;
- кардиогенный , развивающийся при инфаркте миокарда;
- септический , являющийся следствием общей гнойной инфекции в организме.
Когда человек сталкивается с угрозой смерти его организм в состоянии стресса выделяет огромное количество адреналина.
ЗАПОМНИ! Колоссальный выброс адреналина вызывает резкий спазм прекапилляров кожи, почек, печени и кишечника.
Сосудистая сеть этих и многих других органов будет практически исключена из кровообращения. А такие жизненно важные центры, как головной мозг, сердце и отчасти лёгкие, получат крови гораздо больше, чем обычно. Происходит централизация кровообращенияв надежде на то, что после преодоления экстремальной ситуации они вновь смогут приступить к нормальной жизнедеятельности.
ЗАПОМНИ!Только за счёт спазма сосудов кожи и её исключения из кровообращения компенсируется потеря 1,5 - 2 литров крови.
Вот почему в первые минуты шока, благодаря спазму прекапилляров и резкому повышению периферического сопротивления (ПС) , организму удаётся не только сохранить уровень артериального давления в пределах нормального, но и превысить его даже при интенсивном кровотечении.
Первые признаки развития шока:
Резкое побледнение кожных покровов;
Эмоциональное и двигательное возбуждение;
Неадекватная оценка ситуации и своего состояния;
Отсутствие жалоб на боли даже при шокогенных повреждениях.
Способность забывать о боли в момент смертельной опасности объясняется тем, что в подкорковых структурах головного мозга вырабатывается морфиноподобное вещество - эндоморфинол ( внутренний, собственный морфин). Его подобное наркотику действие вызывает состояние лёгкой эйфории и обезболивает даже при тяжёлых травмах.
С другой стороны боль активизирует функции эндокринных желез и прежде всего надпочечников. Именно они выделяют то количество адреналина, действие которого вызовет спазм прекапилляров, повышение артериального давления и учащение сердцебиения.
Кора надпочечников выделяет и кортикостероиды (их аналог синтетический - преднизолон ), который значительно ускоряет обмен веществ в тканях.
Это позволяет организму в предельно сжатые сроки выбросить весь запас энергии и максимально сконцентрировать усилия, чтобы уйти от опасности.
Различают две фазы шока:
- кратковременная эриктильная (период возбуждения) фаза наступает сразу после травмы и характеризуется двигательным и речевым возбуждением, а также жалобами на боль. При полном сохранении сознания пострадавший недооценивает тяжесть своего состояния. Болевая чувствительность повышена, голос глуховатый, слова отрывистые, взгляд беспокойный, лицо бледное, артериальное давление нормальное или повышенное. Возбуждённое состояние быстро (в течение нескольких минут), реже постепенно, переходит в угнетённое, сопровождающееся понижением всех жизненных функциёй.
- торпидная фаза (период угнетения: лат. torpidum- торможение) характеризуется общей слабостью и резким падением артериального давления. Дыхание становится частым и поверхностным. Пульс частый, неровный, нитевидный (едва прощупывается). Лицо бледное, с землистым оттенком, покрыто холодным липким потом. Пострадавший заторможен, на вопросы не отвечает, к окружающим относится безразлично, зрачки расширены, сознание сохранено. В тяжёлых случаях возможны рвота и непроизвольное мочеиспускание.
Эта фаза, как правило, заканчивается смертью и считается необратимой .
Если в течении 30-40 минут пострадавший не получит медицинской помощи, то длительная централизация кровообращения приведёт к грубым нарушениям микроциркуляции в почках, коже, кишечнике и других органах, исключённых из кровообращения. Таким образом, то что играло защитную роль на начальном этапе и давало шанс на спасение, станет причиной смерти через 30 -40 минут.

Резкое снижение скорости кровотока в капиллярах, вплоть до полной остановки, вызовет нарушение транспорта кислорода и накопление в тканях недоокислённых продуктов обмена - ацидоз, нехватку кислорода - гипоксиюи омертвение в живом организме отдельных органов и тканей - некроз.
Эта стадия очень быстро сменяется агонией и летальным исходом .
КОМПЛЕКС ПРОТИВОШОКОВЫХ МЕРОПРИЯТИЙ.
Необходимо освободить пострадавшего от действия травмирующего фактора;
Обеспечить остановку кровотечения;
Для стабилизации дыхания обеспечить приток свежего воздуха и придать положение, обеспечивающее дыхание;
Дать обезболивающие препараты (анальгин, баралгин, пенталгин);
Дать средства, тонизирующие деятельность сердечно- сосудистой системы (корвалол - 10-15 капель, кордиамин, настойку ландыша);
Пострадавшего следует согреть;
Дать обильное тёплое питьё (чай, кофе, вода с добавлением соли и пищевой соды - 1 чайная ложка соли и 0,5 чайной ложки соды на 1 л воды);
Произвести иммобилизацию травмированных частей тела;
В случае остановки сердечной деятельности и дыхания следует принять срочные реанимационные меры (ИВЛ, наружный массаж сердца);
ПОСТРАДАВШЕГО НЕЛЬЗЯ ОСТАВЛЯТЬ ОДНОГО!