Гайморит у детей 5 лет. Физиотерапия в лечении гайморита у детей
Читайте также
Насморк у маленьких детей – довольно распространенное явление. Он возникает при простудных вирусных заболеваниях или в результате переохлаждения организма. Заложенность носа при отсутствии других симптомов (кашля, слезоточивости глаз, температуры и озноба) проходит без лечения за несколько дней. Так называемый «физиологический насморк» наблюдается и у младенцев.
Однако если не проконтролировать этот процесс, он может перейти в гайморит – одну из опаснейших детских болезней. Это заболевание ослабляет иммунитет и становится причиной многих серьезных осложнений. Родители должны внимательно следить за здоровьем своего малыша, и если появятся дополнительные симптомы, обратиться к педиатру.
Любой насморк подлежит лечению, в противном случае, он может трансформироваться в гайморит, а это заболевание грозит еще более серьезными осложнениямиЧто такое гайморит и чем опасен для детей?
Гайморит, или синусит – это воспалительное заболевание гайморовых пазух верхнечелюстной кости, вызванное вирусами, грибками или бактериями. Чаще всего его путают с обычной простудой и не назначают должного лечения, что приводит к обострению болезни и осложнениям. Гайморит развивается как отдельное заболевание или на фоне других болезней, например, ОРВИ или ОРЗ. При терапии всегда назначают антибиотики.
Сопутствующие или перенесенные болезни ослабляют иммунитет и создают благоприятные условия для размножения бактерий. Синусит сопровождается отеком носоглотки, в результате чего возникает заложенность носа. При сильном воспалении гайморовых пазух (синусов) перекрывается проход, что препятствует оттоку слизи, которая заполняет их полость.
Гайморит особенно опасен для детей. Гайморовы пазухи полностью формируются к 5 годам, а лобные – только в возрасте 6-7 лет, причем вторые у грудничков отсутствуют. Кроме того, у младенцев узкие носовые ходы и слабо развит слизистый секрет, что вызывает частые насморки, провоцирующие появление гайморита, который быстро переходит в острые формы, и его сложнее лечить.
Первые признаки и диагностика гайморита у ребенка
Дорогой читатель!
Эта статья рассказывает о типовых способах решения Ваших вопросов, но каждый случай уникален! Если Вы хотите узнать, как решить именно Вашу проблему - задайте свой вопрос. Это быстро и бесплатно !
Признаки гайморита у детей подобны обычной простуде - возникают заложенность носа и кашель. Какие же причины его вызывают? Чаще всего заболевание развивается вследствие недолеченного простудного насморка, реже проявляется при:
- травмах или операциях верхней десны;
- кариесе, пародонтозе и других инфекциях ротовой полости;
- полипах и увеличенных аденоидах (рекомендуем прочитать: );
- приобретенных или врожденных деформациях носовой перегородки;
- ослабленном иммунитете.
Признаки гайморита могут появиться в любом возрасте, заболеть могут даже груднички, причем у детей старше 3 лет возможно развитие гнойного воспаления гайморовых пазух. Первыми признаками будут заложенность носа, насморк, кашель, головная боль и повышенная температура тела около недели. При первых симптомах родители больного ребенка должны посетить участкового педиатра.
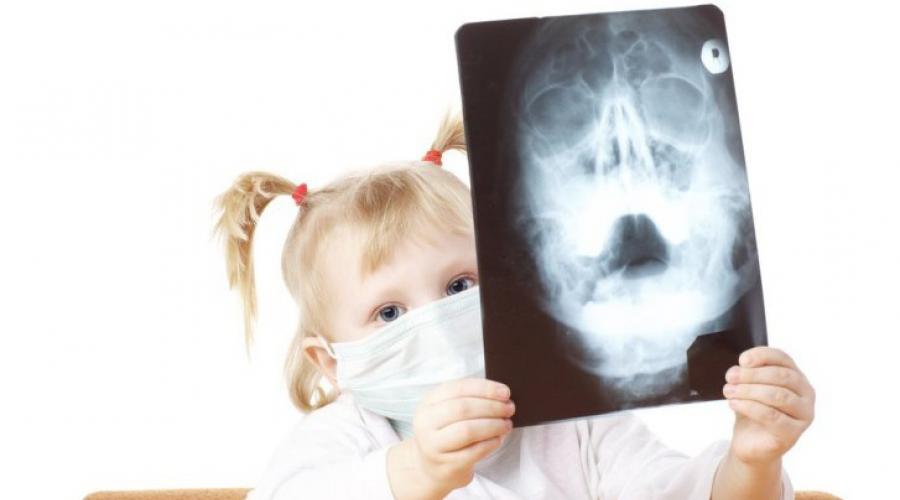
Появление насморка и заложенности носа у ребенка должно привлечь внимание родителей. Однако понять, есть ли у него гайморит, бывает крайне трудно. Иногда симптомы могут быть незначительными, и определить наличие заболевания оказывается не под силу даже врачу. При подозрении больному делают рентген, фото которого покажет затемненные участки в области гайморовых пазух. Именно эти затемнения свидетельствуют о наличии заболевания. Также по снимку рентгена определяют форму болезни (одностороннюю или двустороннюю) и стадию воспалительного процесса.
Точный диагноз подтверждается после рентгенографии гайморовых пазух
Разновидности и симптомы заболевания
Гайморит имеет несколько разновидностей. По типу воспалительного процесса различают катаральный и гнойный, в зависимости от степени поражения - односторонний и двусторонний гайморит, который может протекать в острой или в хронической форме. Правильно определить вид и стадию заболевания может только врач.
Острый и хронический
Острый гайморит у детей характеризуется резким появлением заложенности носа с наличием или отсутствием насморка, кашлем, сильной головной болью, отдающейся в лобную часть головы, висок, щеку, нос и зубы. Болевой синдром будет усиливаться при чихании, кашле, поворотах или наклонах головы. У младенцев присутствует вялость, потеря аппетита, капризность, нарушение сна, высокая температура.
Хронический гайморит у детей развивается на фоне острого синусита вследствие недолеченной болезни. Характерная симптоматика - чередование стадий обострения и ослабления, при котором возникают необратимые процессы в функционировании слизистой оболочки носоглотки, и нарушается ее защитная функция.
Односторонний и двусторонний
Воспалительный процесс может затрагивать как одну гайморову пазуху, так и обе, поэтому различают односторонний и двусторонний гайморит. Ребенок при этом будет жаловаться на:
- частичную или полную заложенность носа;
- потерю обоняния;
- боль в участке воспаления;
- озноб в результате повышения температуры тела.
Катаральный и гнойный
В отличие от катарального (без гноя) воспалительного процесса, при гнойном гайморите родители должны обратить внимание на цвет носовой слизи и насторожиться, если она желтая, серо-желтая или зеленая. Обычно выделения из носа обильны и могут содержать примеси крови. Заболевание проходит в острой форме. Температура появляется на 5 сутки и повышается до 38°-39°С. Необходимо вовремя обратиться в больницу - врач подберет антибиотик и назначит лечение.
Особенности лечения разных форм гайморита
Проанализировав данные диагностических исследований и симптомы заболевания у ребенка, врач назначает соответствующее лечение. Больные гнойным двухсторонним синуситом, а также дети до года госпитализируются в обязательном порядке.
При лечении гнойного гайморита в домашних условиях категорически запрещается использовать паровые ингаляции и горячие компрессы с нагретой солью.
Это связано с обострением воспалительного процесса, увеличением количества гнойной слизи и повышением температуры тела. Общее состояние ребенка резко ухудшается, поэтому любые формы лечения должны осуществляться после консультации с врачом.
Медикаментозная терапия
Своевременная диагностика заболевания позволяет вовремя предпринять меры для эффективного лечения и профилактики осложнений. Если диагностирован двухсторонний или односторонний гайморит, в лечебной терапии используют:
- антибиотики (Азитромицин, Амоксициллин, Аугментин);
- препараты, снимающие отек (Фармацитрон, Зестра, Флюколд, Фервекс);
- сосудосуживающие средства (Називин, Риназолин, Виброцил);
- антигистаминные препараты (Лоратадин, Супрастин, Тавегил);
- жаропонижающие средства при температуре (Парацетамол, Нурофен).
Промывание носовых пазух
В комплексе с медикаментозной терапией двухсторонний синусит лечится промыванием носовых пазух, которое проводится в кабинете отоларинголога или дома. Эта процедура неприятна, но безболезненна и позволяет быстрее вылечить острый синусит.
В сочетании с основным лечением для промывания носовых пазух эффективно использовать отвар ромашки
Домашнее лечение гайморита у детей проводится следующим образом:
- в спринцовку объемом 100-250 мл заливается раствор из морской соли, отвара ромашки, марганцовки, Элекасола, Ротокана, Фурацилина, настоев череды или календулы;
- конец спринцовки вводится в одну из ноздрей, перпендикулярно лицу ребенка;
- голова наклоняется вперед;
- раствор вводится малыми дозами с постепенным увеличением силы струи.
Повторять процедуру необходимо 2-4 раза в день на протяжении 7-14 дней, в зависимости от стадии болезни. После чего ребенка нужно уложить на бок и закапать раствор Микоцида, Диоксидина, Эктерицида, Йодинола или Этония, который разводят кипяченной охлажденной водой в соотношении 2:1 или 3:1.
Детям от 3 лет при гнойном воспалении могут делать прокол носовых пазух. Первая процедура проводится в кабинете врача. Эта мера необходима для освобождения пазух от гноя. После чего в место прокола вводится специальный катетер, который позволяет осуществлять эффективные промывания в домашних условиях и способствует быстрому выздоровлению ребенка.
Физиотерапевтические методы
Лазерная терапия при гайморите
В дополнение к основному лечению могут назначаться физиотерапевтические процедуры. Они включают:
- лазерное лечение;
- магнитотерапию;
- тубусный кварц;
- УФ-облучение.
Эти методы позволяют добиться неплохих результатов в комплексной терапии. Происходит заметное снижение воспалительного процесса, сходят отеки, ребенок лучше себя чувствует. Физиотерапия особенно эффективна в тех случаях, когда есть противопоказания к другим методам. Однако при высокой температуре ее проводить нельзя.
Народные средства
При отсутствии гноя и температуры, а также с одобрения лечащего врача могут применяться такие народные средства, как паровые ингаляции с травами: лавандой, ромашкой, эвкалиптом, тысячелистником. Из них можно делать отвар, комбинируя вместе или используя каждую по отдельности. Для этого 1 ст. л. ингредиента заливают 2 л кипятка и дышат парами на расстоянии 20-30 см. В отвар можно по желанию добавить прополис.
Ингаляции являются очень эффективным методом лечения, но при гнойном гайморите с ними нужно быть очень осторожным
Ингаляции усиливают кровообращение, повышают иммунитет и обладают антисептическим и противовоспалительным действием. Однако они противопоказаны при носовых кровотечениях, гнойных воспалениях носоглотки, аллергии на компоненты, астме, заболеваниях сосудов и высокой температуре. После ингаляций рекомендуется постельный режим в течение 2 часов.
В народной медицине при лечении гайморита у детей можно использовать противовоспалительные травяные чаи. Для двухмесячных грудничков подойдет ромашковый чай: 1 ч. л. цветков ромашки заливается 1 ст. кипятка и настаивается на водяной бане 15 минут. Необходимо процедить отвар и долить кипяток до полного стакана. Перед употреблением 10 мл отвара наливают в бутылочку и разбавляют 30 мл кипяченой воды. Дают младенцу не более 2 раз в сутки.
Для детей 3 лет можно заваривать липу, мяту, листья и ягоды малины. Такие чаи дают противовоспалительный и успокаивающий эффект. Они снимают отечность, понижают жар, особенно при добавлении меда и лимона, а также содержат большое количество витаминов. У ребенка восстанавливается носовое дыхание, возвращается аппетит и физическая активность.
Эффективными в лечении станут: полоскания шалфеем, ромашкой, морской солью или содой, легкий массаж переносицы с постукиванием, дыхательная гимнастика.
Последний метод включает поочередные плавные глубокие вдохи и выдохи одной, а затем другой ноздрей по 10 раз. При манипуляциях одной ноздрей вторая закрывается большим пальцем. Гимнастика позволяет возобновить носовое дыхание.
Профилактические меры
Очень важно во время распознать гайморит у ребенка, не допустить развития заболевания и принять необходимые меры профилактики:
- правильный уход за ребенком (удаление сухих носовых корочек, личная гигиена);
- полноценное витаминизированное питание;
- закаливания (влажные протирания, воздушные ванны);
- своевременное лечение простудных заболеваний;
- систематические влажные уборки и проветривания комнаты малыша;
- поддержание иммунитета.
Вирусы, грибки и бактерии прекрасно себя чувствуют в закрытых, темных и сырых помещениях - для них это самые благоприятные условия. Воздух в детской должен быть чистым и влажным, но не сырым. Оптимальная температура для комнаты малыша - 18-22°С. Родители должны следить за чистотой помещения, где находится младенец, и делать все возможное для укрепления его здоровья и защитных сил организма.
Гнойный гайморит у детей чаще всего возникает в возрасте 6–7 лет. Причины развития болезни связаны с анатомией гайморовых пазух у малышей. Вылечить гайморит можно в домашних условиях, без оперативного вмешательства. Для лечения гайморита у ребёнка применяют антибактериальную терапию, различные капли, прогревание пазух, ингаляции. Дополнительно лечат методами народной медицины. Если лечение не помогает, назначают «кукушку», а в крайнем случае – прокол гайморовой пазухи.
Гайморит – это воспаление носовых пазух вследствие бактериальной инфекции. Носовые ходы у маленьких детей узкие и еще формируются. Холодный воздух, в котором присутствуют болезнетворные бактерии, не успевает в носу прогреваться и увлажняться. Слизистая носа – рыхлая, является благоприятной средой для размножения бактериальной флоры.
Начальные степени болезни проявляются воспалением слизистой носоглотки, от чего появляется обильный .
Сначала сопли светлые, позднее обретают желтоватый или зеленоватый оттенок, становятся густыми. Слизь скапливается в гайморовых пазухах. Присоединяется вторичная инфекция, пазухи воспаляются – начинается гнойный гайморит.
С какого возраста бывает?
Гайморит редко бывает у грудничков и малышей до 3-х лет, потому что такое заболевание не характерно для данного возраста. У новорожденных и детей до 4–5 лет гайморова щель настолько мала, что даже с физиологической точки зрения не доставляет проблем. На вопрос, может ли быть гайморит у детей старше 4-летнего возраста, ответ будет утвердительный.
Пик заболеваемости гайморитом наблюдается у детей 6–7 лет, когда пазухи уже почти сформировались.
Свою окончательную форму гайморовы пазухи приобретают в 16–20 лет. Полностью формируются носовые ходы, становятся достаточно широкими. На фоне усиления иммунитета частота заболеваемости снижается. Во взрослом возрасте гнойным гайморитом страдают люди с хроническими заболеваниями, пониженным иммунитетом, неправильным строением и формой носа.
Как определить, признаки

Симптомы гайморита у грудничков легко спутать с обычным насморком, особенно на протяжении первой недели. Потом формируются признаки, которые свидетельствуют о возможном развитии гайморита. Бывает температура до 38°С, ощущается боль в области лба и носа. Сопли постепенно поменяют цвет с прозрачного на мутно-белый, желтый, гнойный, станут более вязкими, будут плохо отходить. Возможно появление необычного запаха. Дополнительно проявляется боязнь яркого света.
Как распознать гайморит у ребенка:
- Чтобы определить симптомы гайморита малыша до года, легонько нажмите на зону около носа. Если малыш начинает плакать от боли – это признак гайморита.
- Ребёнка постарше попросите наклониться, если он чувствует сильное давление в области носа и лба – это также симптом гайморита.
Проявляется несколько форм заболевания разной степени сложности – катаральный, острый, гнойный и хронический детский гайморит.
Острый и катаральный
О развитии острого катарального гайморита у детей свидетельствуют следующие признаки:
- Быстрая утомляемость, ощущение постоянной усталости;
- Повышение тела до показателей 37,5–38°С;
- Боль рядом с носом, тяжелое давящее ощущение в области лба;
- Головная боль, которая становится интенсивной при наклонах;
- с одной или двух сторон;
- Выделения из носа сначала светлые, потом приобретают желто-зеленый цвет;
- Отекают веки, лицо;
- Появляется из-за слизи, которая постоянно стекает по глотке.
Катаральный гайморит при отсутствии лечения быстро перерастает в гнойную форму, а потом в хроническую.
Гнойный и хронический

Признаки гнойного гайморита, которые отмечаются до 4-х раз в год, говорят о хроническом воспалении.
Хроническая форма бывает у детей, склонных к аллергическим реакциям, страдающих от полипов, искривления перегородки, утолщения носовых стенок. Развивается хронический гайморита у ребенка после длительных инфекционных заболеваний на фоне снижения иммунитета, отсутствия лечения.
На хронический гайморит указывают следующие симптомы:
- Невозможность свободно дышать, постоянная заложенность;
- Неприятный запах соплей;
- Постоянные выделения из носа;
- Боль в области лба усиливается, когда ребёнок наклоняет голову;
- На щеке со стороны воспаленной пазухи появляется распирающее чувство.
Температура при хроническом течении гайморита отсутствует. Иногда отмечается субфебрильная температура.
Детский хронический гайморит характеризуется полипозно-гнойной формой, а у взрослых отмечается обычная гнойная. Другое отличие – поражение преимущественно пазухи, расположенной над верхней челюстью.
Одно- и двухсторонний
Чаще всего у детей бывает односторонний гайморит. Воспаление может развиваться как с правой, так и с левой стороны. Появляется боль на пораженной части лица. Ребёнок жалуется на болезненность во лбу, чуть выше переносицы, а также в области виска. Двусторонний гайморит у ребёнка до года диагностируется редко. Течение болезни тяжелое, воспаление распространяется на все гайморовы полости.
Как лечить
Гнойный гайморит требует обязательного лечения, особенно у грудничков. Отсутствие лечения приведет к ухудшению состояния, постоянным головным болям, потере концентрации внимания, хронической заложенности носа и серьезным последствиям, таким как .
Чтобы вылечить детский гайморит в домашних условиях применяются такая схема терапии:
- Антибактериальная терапия;
- Растворы, используемые для промывания носа;
- Народные рецепты;
- Масла или мази;
- Прокол пазухи.
Чем лечить детский гайморит дома во многом определяется типом болезни, степенью воспаления и наличием осложнений. Подробную схему лечения советуем узнать у вашего педиатра.
Антибиотики
Основное назначение антибиотиков при гайморите – борьба с возбудителем, который стал причиной заболевания. В процессе лечения могут последовательно назначаться разные виды антибиотиков, если препараты, какие выбрали на первом этапе, не способны вылечить заболевание.
Первыми используются пенициллины. Считается, что пенициллиновые антибиотики действуют мягче, чем другие виды, и не вызывают тяжелых побочек.
Антибиотиками с пенициллином лечат при подтверждении, что возбудителями являются пневмококки, или энтерококки. При обнаружении гемофильной палочки или стрептококков данный вид антибиотиков не назначается. Схема лечения антибиотиками может меняться в зависимости от возраста и обстоятельств.
Какие могут назначаться антибиотики:
При отсутствии эффекта от средств пенициллиновой группы показан прием макролидов:
При наличии противопоказаний к макролидам лечат цефоласпоринами:
В крайне тяжелых случаях назначают фторнихолины:
- Ломефлоксацин;
Фторнихолины не имеют естественных аналогов, абсолютно противопоказаны для лечения гайморита у детей до 5 лет, потому что способны вызывать , изменения сознания, нарушения ритма сердца. Схема лечения и дозировки препаратов назначается врачом, не пытайтесь заниматься самолечением.
Капли и спреи

Детям антибиотики при гайморите назначают также в форме капель и спреев для местного лечения. Такие средства обладают меньшим количеством побочных эффектов и действуют сразу на очаг воспаления.
К наиболее популярным антибиотикам в форме капель относятся:
- для лечения гнойного гайморита у детей от 1,5 лет;
- – антибиотик местного действия, разрешен детям с 2,5 лет;
- – также применяется только с 2,5 лет.
Максимальная эффективность лечения достигается при комбинировании местных антибиотиков и лекарств для внутреннего употребления.
Чем промывать нос
Ребенку при гайморите можно делать промывание носа солевыми растворами и отварами трав. Процедура позволяет очистить носовые проходы, облегчает дыхание, восстанавливает функционирование слизистой.
Промывание носа повышает риск попадания гнойной слизи в евстахиевы трубы, что может спровоцировать развитие , поэтому будьте осторожны.
Промывать нос рекомендуется раствором, приготовленным из соли (1 ч.л. на литр воды), отваром из шалфея, ромашки, зверобоя. Всего понадобится до 200 мл раствора. Жидкость набирают в спринцовку или шприц, ребёнок наклоняется, открывает рот. Раствор вводят в одну ноздрю, выливаться он будет из другой или через рот.
Предварительно закапывают капли, суживающие сосуды слизистой. Чем капать нос, кроме сосудосуживающих? В качестве альтернативы домашних растворам применяется со специальным растительно-минеральным комплексом.
Прогревание пазух
Неоднозначным эффектом обладает процедура прогревания гайморовых пазух. С одной стороны, сухое тепло способствует облегчению дыхания. Одновременно прогревание расширяет сосуды, усиливает кровоток, провоцирует развитие отека. Слизистая становится более рыхлой и податливой к проникновению инфекции.
Прогревание делать нельзя, когда у больного ребёнка до года:
- Острый гайморит, сопровождающийся высокой температурой, затруднением оттока выделяемого, отеком;
- Патология, вызванная менингококковой инфекцией, гемофильной палочкой, грибками;
- Гнойная форма заболевания.
Какие средства применять для прогревания:
- Сваренное вкрутую яйцо в скорлупе, еще горячее, обернутое платком, подносят к щеке и держат, пока не остынет;
- Горячую соль, раскаленную на сковороде, помещают в салфетку или мешочек из холста, затем укладывают на щеку;
- Парафин, растопленный и уложенный на салфетку.
Продолжительность курса лечения гайморита в домашних условиях методом прогревания составляет до 10 дней. Ежедневное количество процедур – 2 по 5 минут.
Ингаляции

Лечить гайморит у ребёнка дома можно ингаляциями. Для ингаляций можно применять антибиотики Диоксидин, Стрептомицин, Цефтриаксон. Детям до 2 лет они не назначаются. Диоксидин ингалируют в течение 1 минуты, после 6 лет – до 2 минут. Стрептомицином и Цефтриаксоном дышат максимум 4 минуты.
Снять симптомы гайморита позволяют ингаляции с травяными настоями и эфирными маслами:
- Настой, приготовленный их 4 ч. л. цветков ромашки и тысячелистника (взятые в равном объеме) и 1 ч. л. эвкалипта (листья);
- Настой из шалфея и череды (по 1 ч. л. каждого) и 3 ч. л. ромашки.
- Раствор из 1 литра воды и 2–3 капель масла пихты.
- Настой из сосновых, еловых и пихтовых игл – 25 г на 100 мл кипяченой воды.
Для паровой ингаляции применяется отвар картофеля – дышат над горячей емкостью в течение четверти часа 1 раз в сутки. Чтобы не обжечься, лицо ребенка не следует опускать ниже 30 см от емкости.
Народные рецепты
В домашних условиях можно лечить гайморит с помощью народных средств. Быстрого эффекта ждать не стоит, но попробуйте применять средство каждый день для лечения и симптомы гайморита уйдут или станут досаждать ребёнку гораздо меньше.
Чем капать нос:
- 100 мл черного крепко заваренного чая смешивают с таким же количеством меда, добавляют 16 капель эвкалиптовой настойки, взбалтывают. В день закапывают 3 раза по 3 капли.
- Сок алоэ капают каждые 4 часа по 3 капли. Можно алоэ смешивать с чистотелом или водой.
- В 200 мл 96% спирта добавляют 20 г прополиса и настаивают на протяжении недели. Затем сцеживают, добавляют облепиховое масло в отношении 1 к 2. Детям от 12 лет капают по 1 капле.
- Свежую свеклу натирают, отжимают из сок. Закапывают до 2 капель не чаще 3 раз в сутки.
- Аналогично используют морковный сок. Если сок вызывает дискомфорт, рекомендуется разбавить водой в пропорции 1 к 1.
Рецепты народных средств могут быть весьма эффективными и помогут вылечить гайморит. Однако некоторые врачи не рекомендуют использовать соки, т.к. содержащийся в них сахар может быть средой для роста бактерий.
Мази и масла
В терапии хронической формы гайморита вне обострения используют приготовленные самостоятельно или приобретенные в аптеке масла и мази.
- Камфорное масло наносят на слизистые дважды в день, а перед сном на переносицу.
- Масло облепихи разогревают, смазывают им каждую ноздрю.
- Мазь готовят из меда и прополиса. Берут по 50 г каждого, добавляют 150 г ланолина и 75 г вазелина, перемешивают, потом наносят на ватный тампон и вставляют в ноздри на четверть часа.
Промывание кукушкой

Если домашнее лечение не помогает, врач назначает промывание носовых пазух в условиях стационара. Процедура носит название «кукушки» из-за того, что в процессе проведения ребёнка просят говорить «ку». Другое название процедуры – промывание носа по Проетцу.
Звук «ку» способствует созданию в носовой полости отрицательного давления, вызывает сжатие мышечной ткани мягкого неба, препятствует попаданию жидкости в горло. Отрицательное давление вызывает разжижение выделяемого, которое выводится вместе с дезинфицирующим раствором.
Несмотря на высокую эффективность, процедура имеет противников. С их точки зрения, «кукушка» не очищает пазухи полностью, вызывает страх у ребенка до года, а раствор может стать причиной аллергии. Также раствор вымывает отделяемое, в результате чего невозможно взять материал для уточнения диагноза и определения возбудителя.
Нужно ли делать прокол
Если дальше лечить заболевание консервативными методами бессмысленно, врач делает прокол гайморовой пазухи. Проводится пункция на основании рентгенологического анализа и бактериального посева. В некоторых случаях отек пазухи, вызванный аллергией, может быть ошибочно принят за гайморит, поэтому целесообразно провести оба исследования и подтвердить точный диагноз.
Прокол – быстрая и безболезненная процедура, проводится под местным наркозом. Хуже всего в проколе – страх ребёнка перед длинной иглой и специфический хруст в момент, когда инструмент прокалывает стенку пазухи. Нервных окончаний там нет, поэтому боли ребёнок не почувствует.
Во время прокола производится очистка пазух и промывание. Дополнительно вводится лекарственное средство. Обычно прокол не имеет осложнений. Исключение – ситуации, в которые анестетик или вводимый в пазуху препарат вызывает аллергическую реакцию.
Серьезной проблемой для родителей является гайморит, если был диагностирован у ребенка 4 лет, симптомы и правильное лечение зависят от тяжести воспаления. Болезнь необходимо лечить незамедлительно.
Тщательно проследите симптоматику у ребенка и сразу же начинайте процесс лечения, так как в случае позднего лечения могут пробудиться аденоиды, которые нарушают нормализованного процесса носового дыхания.
Выделения из носа у девочки
Традиционно симптомы гайморита очень схожи с простудными заболеваниями, но, если обычный насморк не проходит больше одной недели, следует обратить внимание на это, так как это может быть началом возникновения гайморита.
У детей гайморит чаще всего проходит на много тяжелее чем у взрослых, и именно острым гайморитом болят дети, дополнительным отрицательным свойством при острой форме, это боль с периодами, она стихает и появляется снова и снова.
Одним из разрушительных гайморитов является вялотекущий, с таким видом очень тяжело бороться, так как воспаление начинает переходить на близлежащие ткани и повреждает их. Как и любую другую болезнь, гайморит следует лечить незамедлительно!
Что такое гайморит у детей и причины.
Синусит воспаление на фоне инфекции полостей пазух. Гайморит одна из разновидностей синусита. Около носа находятся пазухи, они называются синуситами. Если человек здоров, пазухи заполнены воздухом.
Основные причины гайморита связаны с простудными заболеваниями, которые ранее были не долечены или перешли в острую форму, дополнительно болезнь могла развиться из-за инфекций, аллергии, травм и врожденных дефектов.
Такие, как:
- Аллергия
- Различные виды простудных заболеваний.
- Корь, скарлатина
- Тонзиллит
- Боль в деснах, инфекция в полости рта и зубов.
- Искривленная перегородка по причине травм или врождённый дефект.
- Слабый иммунитет
- Воспаленные аденоиды
- Бактериальные инфекции
Симптомы
Они на прямую зависят от тяжести и формы недуга. Рассмотрим именно острую форму, так как именно она чаще всего может происходить у детей от 2 до 5, 6 лет и более, характерные для этой формы симптомы:
- Болевые ощущения в пазухах, особенно вечером.
- Тяжесть и боли в голове. В основном боль постоянная и в области лба. Головные боли появляются в случае оттека в пазухах, поэтому есть давление на лобную часть.
- Насморк, гнусавость, выделения из носа. Определить и диагностировать их можно самостоятельно, ребенок начинает говорить в нос и слышится нечеткость произносимых звуков.
- Заложенный нос, выделения гноя. Дополнительно к этим симптомам может появится отек, это затрудняет дыхание и появляется густой гной. Возникают болевые ощущения боли в переносице.
- Высокая температура 37-39 градусов, у ребенка в 4 года она может быть постоянной и обычными жаропонижающими препаратами ее устранить, так как необходимо проводить терапию лечения именно для борьбы с гайморитом.
- Боль в воспаленной части и покраснения
- Высокая утомляемость, сниженный аппетит, смена настроения, бледность.
- Боль и першение в горле, именно этот признак показывает, что гайморит переходит в хроническую стадию.

Температура у ребенка при гайморита, отек щек (забиты гайморовы пазухи)
После выявления таких симптомов, необходимо немедленно начинать лечение и обратиться к профессиональному врачу, так как именно чаще всего гайморит у детей от 4 до 7 лет диагностируют гайморит, потому что у малышей не до конца развиты и сформированы пазухи. Продолжительность болезни обычно до одно недели.
Гайморит у детей бывает односторонним и двусторонним, различаются они тем, воспаление происходит либо с одной стороны либо с двух одновременно.
Клинически это заболевание также делят на два: острый и хронический. Вне зависимости от возраста, это может быть у ребенка как в 4, 5 лет так и в 7, 8
Острый подразделяется на:
- катаральный
- гнойный
Хронический:
- гиперпластический
- полипозный
- астрофический
- смешанный
Вне зависимости от вида гайморита, симптомы на ранних стадиях схожи, одна из главных это поражение оболочки носа и пазух. Приступать к лечению необходимо в любых случаях сразу!
Если начать терапию поздно, гайморит мешает нормальному функционированию оболочки носа, а то в свою очередь затрудняет фильтровать легкие от попадания загрязнений и холода. За консультацией врача необходимо обращаться сразу, чтобы не было осложнений органов дыхания у ребенка в будущем.
Лечение гайморита
Применяется два вида лечения: оперативный и консервативный. Консервативный метод - это физиотерапия и применение лекарств.
Хронический гайморит:
У ребенка до 6 — 8 лет также мочь гайморит в острой форме, только симптомы выражены не ярко. Бывает, что после полного лечения снова проявляются симптомы. Первый знак гайморита у ребенка – неприятные запахи изо рта и носа.

Терапевтическое лечение
Для подтверждения диагноза у ребенка педиатр назначает диагностику с помощью ультразвука или диафаноскопию. Происходит это так, в полость малыша помещается лампа Геринга, необходимо плотно ухватить ее губами, процедура проходит в помещении без света. Этот метод помогает выявить уровень воспаления.
Антибактериальное лечение
Для лечения врач, основываясь на результатах анализа, назначает ребенку препараты общего спектра действия. Антибиотики выбирают с учетом аллергии, анализов и индивидуальных особенностей малыша. Выбирают таблетки или инъекции, такие как Амоксиклав, Солютаб, Аугментин, Флемоксин., ни в коем случае нельзя выбирать антибиотики ребенку самостоятельно!
Каждый из них имеет различные и индивидуальные побочные эффекты. В зависимости от тяжести и стадии болезни, антибиотики применяют в виде таблеток или вводят с помощью инъекций.
Капли для сужения сосудов:
Чтобы отек не увеличивался и для улучшения общего состояния и облегчения дыхания ребенка, можно использовать капли и спреи в нос:
- називин
- назол
- отривин
- адванс спрей
- тизин
- ксимелин
- Адрианол
Препараты против оттека:
Чтобы облегчить дыхание применяют противоотечные лекарства, они помогают облегчить на первых этапах общее состояние малыша — Колдакт, Оринол Фервекс
Средства для разжижения, устраняющие слизь и гной в носу:
АЦЦ-лонг, Бронхоклар, Бромгексин. Дополнительным приятным эффектом от них будет снижение воспаление и тяжелых болей.
Антисептические средства:
Мирамистин, Колларгол
Средства для снижения температуры:
Парацетамол, Ибупрофен. Аспирин детям нельзя давать!

Антисептик Мирамистин и Колларгол, жарапонижающие Парацетамол
Дополнительные средства и методы лечения:
- Врач-педиатр дополнительно назначает детям поливитамины, способ промывания (кукушка), физиотерапию.
- В случае, если перегородка носа была причиной именно гайморита и лечение медикаментами не дало результатов, необходимо вмешательство хирургии, а именно прокол.
- помимо традиционного лечение гайморита, дома можно выполнять дыхательную гимнастику и массажи. Такого рода манипуляций помогают наполнить ткани кислородом и, улучшить кровообращение.
Выполнить точечный массаж у ребенка очень просто, нужно просто массировать области бровей, нижнюю часть глаз, середину между бровей и области носа. По одно минуте по часовой стрелке, если упражнения слишком болезненные, можно сократить массирование до 30 секунд.
Гимнастика дыхания – закрывая одну ноздрю, дышим другой и чередуем.
Народные средства:
Перед примененьем рецептов бабушек и мама, проконсультируйтесь у своего врача, чтобы такого рода рецепты не нанесли больший вред при лечении гайморита у ребенка. Последствия могут осложнить болезнь.
- Прополис. Обмакните ватные палочки в прополис и введите в ноздри. Каждый раз процедуру выполняйте по 5 мин.
- Лук, чеснок. Это сильнейшие природные антибиотики.
- Калина + мед. Смешиваются в равных пропорциях, необходимо слегка подогреть. Применять перед едой по 1 столовой ложки.
Осложнения и возможные последствия
Осложнения – могут существовать, когда гайморит перешел в хроническую стадию, по причине неправильного и не своевременного лечения, могут быть последствия такие как:
- менингит
- воспаление легких
- отек век и глаз
- ревматизм
Если у ребенка был замечен храп, тяжелое дыхание, это могут быть первые признаки гайморита у детей.
Профилактика
Гайморит возникает в случае перенесения болезни, поэтому следует заблаговременно диагностировать симптомы и лечить ОРВИ, ринит, стоматологические болезни и т.д.
Следите за питанием ребенка, режимом сна, во время сезонов авитаминоза применяйте витамины, побольше прогулок на воздухе, особенно в летний период.
Следите чтобы не было травм головы и носа и не занимайтесь самолечением, первым делом обращайтесь к квалифицированному врачу.
Гайморит у детей – это воспаление верхнечелюстных придаточных (гайморовых) пазух носа, часто встречающееся в педиатрической практике. Заболеваемость гайморитом имеет выраженную сезонность – она резко возрастает в осенне-зимний период, что объясняется естественным снижением иммунитета организма детей в этот период времени.
У детей в возрасте до 3-4 лет гайморита не бывает, это связано с возрастными анатомическими особенностями: к моменту рождения ребенка гайморовы пазухи находятся в зачаточном состоянии, их развитие начинается после 5-6 лет и продолжается до 10-12 лет. Поэтому от 5 до 12 лет гайморит у детей наблюдается редко, а после 12 лет заболеваемость им становится столь же высокой, как и среди взрослых пациентов, и составляет 10 случаев на каждые 100 человек.
Причины и факторы риска
Гайморовы пазухи сообщаются с носовой полостью посредством небольших отверстий. Если по какой-либо причине (чаще из-за воспалительного отека слизистой оболочки носа) происходит закрытие этих отверстий, то пазухи перестают очищаться и вентилироваться. Это создает в них благоприятную среду для жизнедеятельности патогенной микрофлоры, которая вызывает развитие воспалительного процесса в слизистой оболочке пазух.
Возбудителями гайморита у детей чаще всего выступают вирусы. Реже (5–10% случаев) заболевание вызывается патогенными и условно-патогенными бактериальными агентами (гемофильной палочкой, стафилококками, стрептококками, моракселлами), еще реже – грибковой инфекцией.

Факторами риска развития гайморита у детей являются заболевания, способствующие проникновению инфекции в гайморову пазуху или нарушающие ее нормальную вентиляцию:
- хронические риниты разной этиологии;
- врожденная аномалия строения носовых ходов;
- заболевания зубов верхней челюсти;
- стоматологические вмешательства на зубах верхней челюсти;
Формы заболевания
Гайморит у детей может быть катаральным или гнойным . При гнойном воспалении отделяемое из верхнечелюстной пазухи гнойное или гнойно-слизистое, при катаральной форме заболевания – серозное. Катаральное воспаление способно переходить в гнойную форму.
В зависимости от пути проникновения инфекции в гайморову пазуху, выделяют следующие виды гайморита у детей:
- риногенный – микробы проникают из полости носа; это наиболее частый путь;
- гематогенный – инфекция с током крови попадает в пазуху из другого очага инфекции в организме;
- одонтогенный – очагом инфекции являются кариозные зубы верхней челюсти;
- травматический.
Воспаление гайморовой пазухи может быть одно- и двусторонним .

По характеру воспалительного процесса – острым и хроническим.
Детям, страдающим хроническим гайморитом противопоказаны купания в общественных бассейнах с хлорированной водой.
В зависимости от морфологических изменений хронический гайморит у детей бывает:
- экссудативный (катаральный или гнойный) – преобладающим процессом является образование экссудата (серозного или гнойного);
- продуктивный (пристеночно-гиперпластический, атрофический, некротический, полипозный, гнойно-полипозный). При этой форме заболевания происходят выраженные изменения строения слизистой оболочки верхнечелюстной пазухи (гиперплазия, атрофия, полипы).
В клинической практике чаще всего встречаются полипозно-гнойная и полипозная формы хронического гайморита.
Симптомы гайморита у детей
В стадии ремиссии при хроническом гайморите у детей признаки заболевания отсутствуют. Дети ощущают себя здоровыми и каких-либо жалоб не предъявляют. При обострении воспалительного процесса возникают симптомы интоксикации (мышечная боль , слабость, головная боль, снижение аппетита) и повышается температура тела до субфебрильных значений (до 38 °С). Увеличивается количество отделяемого из носа.
У детей в возрасте до 3-4 лет гайморита не бывает, это связано с возрастными анатомическими особенностями: к моменту рождения ребенка гайморовы пазухи находятся в зачаточном состоянии, их развитие начинается после 5-6 лет и продолжается до 10-12 лет.
Если при обострении хронического гайморита происходит нарушение оттока из верхнечелюстной пазухи, возникает головная боль. Она имеет распирающий или давящий характер и локализуется «за глазами». Усилению болевых ощущений способствуют давление на глаза и скулы, взгляд вверх. В положении лежа отток из гайморовой пазухи улучшается, и поэтому интенсивность головной боли ослабевает.
Еще одним симптомом хронического гайморита у детей является кашель, возникающий в ночное время и не поддающийся традиционной терапии. Появление кашля связано с тем, что в положении лежа гной из пораженной верхнечелюстной пазухи стекает по задней стенке глотки и раздражает ее, т. е. кашель носит рефлекторный характер.
При хроническом гайморите у детей в преддверии носовой полости часто выявляются повреждения (мокнутия, мацерация, припухлость, трещины).
Диагностика
Диагностика гайморита у детей осуществляется на основании характерной клинической картины заболевания, жалоб пациента (или его родителей), результатов врачебного осмотра и лабораторно-инструментальных исследований.
При проведении риноскопии выявляют воспаление слизистой оболочки носовой полости, ее отечность, выделение из пазухи воспалительного экссудата.
Для подтверждения диагноза выполняют рентгенографию. При гайморите на рентгенограмме заметно затемнение верхнечелюстной пазухи со стороны поражения, однако следует иметь в виду, что рентгенограмма острого воспалительного процесса, особенно в начале заболевания, может быть малоинформативной.

При необходимости проводят бактериологическое исследование отделяемого из носа с определением возбудителя и его чувствительности к антибактериальным средствам.
Возбудителями гайморита у детей чаще всего выступают вирусы. Реже (5–10% случаев) заболевание вызывается патогенными и условно-патогенными бактериальными агентами, еще реже – грибковой инфекцией.
Лечение гайморита у детей
При неосложненном остром гайморите у детей лечение обычно консервативное, проводится в амбулаторных условиях. Схема терапии включает в себя:
- антибактериальные препараты (устраняют возбудителя);
- нестероидные противовоспалительные средства (оказывают жаропонижающий, обезболивающий и противовоспалительный эффект);
- сосудосуживающие капли в нос (улучшают отток из пораженной пазухи).
При отсутствии эффекта от проводимого консервативного лечения гайморита детей госпитализируют в профильное отделение для проведения пункций или зондирования верхнечелюстных пазух.
 При лечении гайморита детям назначают антибиотики в таблетках
При лечении гайморита детям назначают антибиотики в таблетках
При обострении хронического гайморита у детей лечение должно быть комплексным, сочетающим в себе методы местной и общей терапии.
Для подавления микробной флоры назначают антибиотики, подобранные с учетом чувствительности возбудителя. Если возбудителем заболевания является стафилококк, то применяют стафилококковый γ-глобулин, антистафилококковую плазму. Лечение гайморита у детей грибковой этиологии проводят противогрибковыми препаратами.
При необходимости выполняют дренирование пораженной пазухи. В дальнейшем через дренажную трубку выполняют промывание пазухи растворами антисептиков, вводят антибиотики с учетом чувствительности к ним микрофлоры или противогрибковые препараты. Для разжижения гноя и его лучшего оттока могут использоваться ферментные препараты.
В стадии ремиссии хронического гайморита детям рекомендуется проведение физиотерапевтических методов лечения (грязелечение , микроволновые токи). При кистозных, полипозных и гиперпластических формах заболевания физиотерапия противопоказана.

При неэффективности консервативного лечения экссудативных форм, а также при смешанных или полипозных формах заболевания проводится хирургическое лечение. Чаще всего выполняются радикальные операции, целью которых является формирование искусственного соустья между гайморовой и носовой полостями (методики по Дликеру – Иванову, Калдвеллу – Люку).
Кисты гайморовой пазухи .
Прогноз
При остром гайморите у детей в условиях своевременного начала терапии прогноз в большинстве случаев благоприятный. При хронической форме заболевания нередко возникает необходимость в проведении хирургического лечения, направленного на восстановления нормальной вентиляции гайморовой пазухи. После операции заболевание обычно переходит в длительную ремиссию.
Профилактика
Профилактика возникновения гайморита у детей включает в себя:
- увлажнение воздуха в помещении;
- соблюдение ребенком водного режима;
- использование в терапии ринитов назальных солевых спреев или солевого раствора, которые не только борются с инфекционными агентами, но и увлажняют слизистую оболочку носовой полости;
- при остром рините или обострении хронического желательно отказаться от путешествий с ребенком на самолете (если это невозможно, то перед полетом следует использовать сосудосуживающий, а в полете солевой спрей).
Детям, страдающим хроническим гайморитом противопоказаны купания в общественных бассейнах с хлорированной водой.
При частых обострениях гайморита детей направляют на консультацию к аллергологу.
Видео с YouTube по теме статьи:
К большому сожалению, организм наших детей часто страдает от вирусных или простудных заболеваний, которые могут подоспеть в самый неподходящий момент. Очень часто обычная простуда или ОРЗ после пройденного курса лечения не заканчивается полным выздоровлением, и бывает так, что спустя некоторое время ребенок жалуется на головные боли, заложен нос. В чем причина? - возможно, это гайморит , который достаточно часто встречается среди детей разного возраста. Не стоить игнорировать данные симптомы, лучше обратится за помощью к врачу – отоларингологу, который после собранного анамнеза, осмотра ребенка сможет подтвердить или опровергнуть данный диагноз.
В отличие от гриппа или ОРЗ, гайморитом не возможно заразится, он относится к вторичным заболеваниям, которые возникают как осложнение после других болезней.
Гайморит – это воспаление слизистой оболочки верхнечелюстной пазухи. Наверное, многим родителям это мало о чем говорит, поэтому попробуем более подробно рассказать о данном недуге.
Простыми словами гайморит – это недолеченный ринит (насморк), который может отмечаться как при простудных, так и инфекционных заболеваниях. Согласно статистическим исследованиям, более 5% детей болеет гайморитом именно после простуды. Пик болезни чаще происходит в осенний или зимний период, когда отмечается значительное снижение иммунитета.
Как развивается гайморит у детей?
Воспаление верхнечелюстной пазухи у детей обычно происходит через несколько дней после перенесенного заболевания. В процессе развития гайморита на слизистую носа попадают вирусы, бактерии, которые вызывают ее отек и воспаление. Слизистая носа у ребенка узкая и очень чувствительная, а при развитии гайморита, она увеличивается в несколько раз. Такое нарушение приводит к нарушению вентиляции в гайморовых пазух, где застаивается слизь, и создаются все благоприятные условия для размножения бактерий. Постепенно гайморовы пазухи заполняются слизью с гноем, появляются первые выраженные жалобы.
развитии гайморита, она увеличивается в несколько раз. Такое нарушение приводит к нарушению вентиляции в гайморовых пазух, где застаивается слизь, и создаются все благоприятные условия для размножения бактерий. Постепенно гайморовы пазухи заполняются слизью с гноем, появляются первые выраженные жалобы.
Как отличить гайморит от простуды?
Одним из первых признаков простуды считается именно ринит, при котором закладывает обе носовые пазухи. При гайморите закладывание носовой пазухи чередуется, сначала одну, потом другую. Заложенность носа при гайморите не проходит даже тогда, когда слизистую носа освободить от слизи. Кроме того при эффективном лечении простуды насморк проходит через 3 – 5 дней, а при гайморите может затягиваться на недели. Если у ребенка гайморит, а родители в свою очередь уверенны, что это банальный насморк, то он может перейти в хроническую форму, которая трудно подается лечению, способна провоцировать осложнения, опасны для жизни ребенка.
Причины гайморита у детей
Помимо простудных заболеваний, спровоцировать развитие гайморита могут и другие заболевания, или предрасполагающие факторы:
- аденоиды, полипы, хронический тонзиллит;
- врожденное или приобретенное искривление носовой перегородки;
- заболевания зубов, полости рта;
- вазомоторный ринит;
- снижение иммунитета;
- инфекционные болезни: скарлатина, корь.
Симптомы гайморита
Клинические признаки гайморита проявляются через несколько дней после перенесенного заболевания. Особенно опасным считается бессимптомный гайморит, который появляется через 2 – 3 недели после болезни. За этот период гной скапливается в гайморовых, иногда лобных пазухах. Основными симптомами гайморита у детей считается:
- длительный насморк у ребенка с водянистыми или гнойными выделениями;
- затруднительное носовое дыхание;
- заложенность носовых пазух;
- ощущение боли в области воспаленной носовой пазухе, которые могут отдавать в скулы, глаза, область зубов;
- головная боль;
- повышение температуры тела до 39 градусов;
- обильное выделение слизисто-гнойной мокроты особенно в утреннее время;
- сухой кашель;
- гнусавый голос, сухость во рту;
- общее недомогание;
- отсутствие аппетита.
Боль при гайморите может увеличиваться при наклонах, чихании, резких поворотах шеи, кашле. Ощущение боли объясняется тем, что в пазухах собирается патологический секрет. Значительное уменьшение болей наблюдается, когда ребенок ляжет. В этот период происходит отток слизи с гайморовых пазух.
Диагностика
В качестве диагностики гайморита, врач назначает риноскопию, которая проводится с помощью специальных носовых зеркал или расширителей, а также обычного носоглоточного зеркала. При необходимости врач назначает рентгенографию придаточных пазух.
Лечение гайморита у детей
Лечение гайморита у детей должно проводиться комплексно , с учетом приема лекарственных препаратов, местных и физиотерапевтических процедур и других действий, направленных на повышение иммунитета и устранение симптомов гайморита. Основным в лечении гайморита считается устранить причину вызвавшую болезнь, снять отек слизистой носа и обеспечить отток слизи из гайморовых пазух. В крайних случаях при неэффективности консервативного лечения, врач может назначить хирургическое вмешательство.
Консервативное лечение гайморита состоит из приема следующих препаратов:
- Антибактериальная терапия - назначаться врачом после результатов бактериологического посева. Однако врачи часто назначают препараты широкого спектра действия: Сумамед, Фромилид, Аугментин. Данные антибиотики выпускаются в форме суспензий, таблеток для приема внутрь. Кроме того назначаются антибиотики местного действия: Синус форте, Биопарокс, которые впускаются в форме аэрозоля. Доза и курс лечения должна назначаться врачом индивидуально для каждого ребенка.
- Сосудосуживающие препараты - помогают освободить слизистую носа от слизи. Однако применять данные препараты можно не больше 5 – 7 дней. Выпускаются в форме капель, аэрозоля: Нафтизин, Називин, Тизин, Санорин.
- Промывание носа - назначает антисептические соляные растворы для уменьшения отека и воспаления на слизистой носа: Хюмер, Маример, Аквамарис.
- Антигистаминные препараты - снимают отек слизистой: Супрастин, Эриус, Цитрин.
- Муколитические средства - разжижают слизь, способствуют лучшему ее отхождению: Лазолван, Амброксол, Проспан, Синекод.
- Физиотерапевтические процедуры - повышают эффективность лекарственных препаратов, снимают отек и воспаление слизистой: электрофорез, фонофорез, лазеротеропия. Следует отметить, что в остром периоде гайморита, физиотерапевтические процедуры противопоказаны .
В более тяжелых случаях проводят прокол гайморовой пазухи или пункцию. Такие процедуры проводятся только детям старше 6 лет под местной анестезией. В процессе прокалывания, врач вводит раствор антибиотиков и дезинфицирующие средства прямо в очаг воспаления. Данный метод наиболее эффективный, но очень часто после проведения пункции, гной накапливается заново.
Возможные осложнения гайморита
Несвоевременное или некачественное лечение гайморита может привести к осложнениям, которые можно разделить на две группы. К первой группе можно отнести нарушения связанные с ЛОР – органами и дыхательной системой:
- Хронический гайморит;
- Воспалительные процессы в глотке и миндалинах;
- Бронхит, ;
- Отит (воспаление среднего уха).
К другой группе осложнений гайморита относятся повреждение других органов и систем:

Профилактика гайморита у детей
Сократить риск развития гайморита у детей можно с помощью некоторых правил, которые включают своевременное лечение простудных заболеваний, укрепление иммунитета. В период сезонных простудных или вирусных заболеваний, рекомендуется применять , которые помогут защитить организм ребенка от патогенных вирусов или уменьшить риск осложнения.
В случаи анатомических патологий в строении носа, нужно устранить дефект с помощью оперативного лечения.
Следует отметить, что гайморит довольно серьезное заболевание, которое может привести к необратимым последствиям. Поэтому не стоить игнорировать его симптомы, или заниматься самолечением, которое может не только быть безрезультатным, но и привести к осложнениям. Только ЛОР – врач после осмотра ребенка сможет поставить правильный диагноз и назначить соответствующее лечение.
