Порок клапана сердца что. Приобретенные клапанные пороки сердца
Читайте также
Заболевание клапановСимптомы заболевания и его лечениеХирургические методы леченияОперация по замене клапанаМеханические и аллотрансплантаты
Клапаны сердца обеспечивают движение крови в нужном направлении, препятствуя ее обратному оттоку. Поэтому очень важно поддерживать правильный ритм их работы и в случае его нарушения проводить укрепляющие процедуры.
Заболевание клапанов
Чаще всего сердечные клапаны начинают болеть тогда, когда возраст человека переваливает за 60-70 лет. В подобном возрасте увеличивается износ организма, в результате чего будет осложняться работа сердечного аппарата. Но пороки сердца могут возникать и в результате инфекционных болезней, поражающих сердечно-сосудистую систему. При этом распространение инфекционных бактерий происходит довольно стремительно и занимает от 2 до 5 дней.
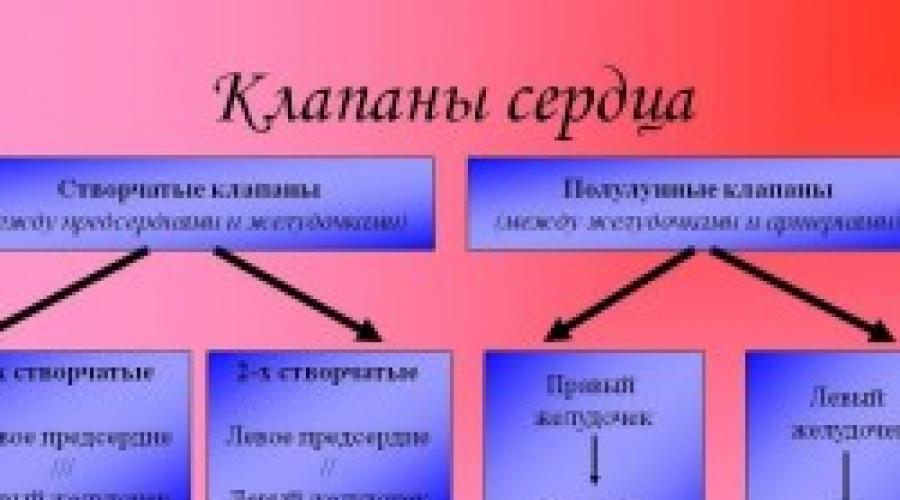
Сердечная мышца человека имеет 4 полости, в которые входят 2 предсердия и 2 желудочка. Именно в них попадает кровь из вен, а оттуда она распределяется по артериям организма. Клапаны сердца находятся в месте соединения предсердия с желудочками. Их строение помогает поддерживать направление кровяного потока.
 У клапана сердца есть характерные черты, определяющие изменения его работы, которые подразделяются на 2 основные группы. В первом случае клапанный аппарат сердца закрывается не полностью, что приводит к возврату кровяной массы (регургитации). Ко второй группе нарушений относится неполное открытие клапанов (стеноз). Это в значительной степени затрудняет течение кровяной жидкости, что сильно нагружает сердце и вызывает его преждевременную усталость.
У клапана сердца есть характерные черты, определяющие изменения его работы, которые подразделяются на 2 основные группы. В первом случае клапанный аппарат сердца закрывается не полностью, что приводит к возврату кровяной массы (регургитации). Ко второй группе нарушений относится неполное открытие клапанов (стеноз). Это в значительной степени затрудняет течение кровяной жидкости, что сильно нагружает сердце и вызывает его преждевременную усталость.
Клапанные пороки - это довольно распространенное заболевание. Они составляют 25-30% от всех недугов сердечно-сосудистой системы. При этом чаще всего возникает порок митрального и аортального клапана. Подобные диагнозы могут быть установлены и у детей, поскольку могут иметь вирусную природу происхождения. К инфекционным болезням, ухудшающим работу сердечной мышцы, можно отнести эндокардит, миокардит и кардиомиопатию.
Наиболее часто врачами устанавливается диагноз пролапса митрального клапана, при котором работа сердца будет сопровождаться посторонними шумами или щелчками. Происходит подобное нарушение из-за того, что в момент желудочкового сокращения его отверстие плотно не закрывается. Это вызывает прогиб полости предсердия, что приводит к оттоку крови в обратном направлении.
Пролапс бывает первичным и вторичным. Первичный является врожденным заболеванием, которое развивается из-за генетического дефекта соединительных тканей. Вторичный пролапс может возникнуть вследствие механического повреждения грудной клетки, инфаркта миокарда или ревматизма.
Вернуться к оглавлению
Симптомы заболевания и его лечение
Если у человека плохо работает какой-нибудь сердечный клапан, то у него будут наблюдаться следующие симптомы болезни:

сильная усталость; отек ног и голеностопов; болевые ощущения и одышка при ходьбе и подъеме тяжестей; головокружения, сопровождающиеся обмороками.
При проявлении подобной симптоматики следует незамедлительно обратиться за консультацией к квалифицированному специалисту. Он поможет понять, почему не работает клапанный аппарат сердца, и выработает требуемый курс лечения. Первоначально пациентам назначаются консервативные методы лечения. Они направлены на снятие болевых ощущений, корректировку сердечного ритма и предотвращение возможных осложнений. Подобные методы назначаются и после перенесенных операций сердечно-сосудистой системы, они помогают предотвратить возникновение рецидивов.
Для определения более эффективного метода лечения врачом должны быть учтены тяжесть течения болезни, возраст пациента и все индивидуальные противопоказания. Пациентам назначаются лекарственные препараты, которые будут повышать интенсивность работы сердечной мышцы, при этом должно происходить улучшение ее функциональности. В том случае, когда лекарственные методы лечения не помогают, тогда назначается операционное вмешательство.
Вернуться к оглавлению
Хирургические методы лечения
 Заболевания клапанного аппарата сердца являются физическими заболеваниями, поэтому для полного восстановления работы сердца может быть назначено операционное вмешательство. Чаще всего в ходе таких операций выполняется замена поврежденных клапанов.
Заболевания клапанного аппарата сердца являются физическими заболеваниями, поэтому для полного восстановления работы сердца может быть назначено операционное вмешательство. Чаще всего в ходе таких операций выполняется замена поврежденных клапанов.
Перед операцией назначается диагностическое обследование пациентов, которое поможет определить поврежденные клапаны и выявить тяжесть течения болезни. Кроме того, при подобных обследованиях врачами должна быть получена информация о строении сердца и подспудных заболеваниях организма.
Чтобы повысить эффективность операционного вмешательства, подобную процедуру совмещают с проведением одновременного шунтирования, с лечением аортовой аневризмы или с фибрилляцией предсердий.
В настоящее время существует два основных вида хирургического вмешательства для лечения сердечно-сосудистого аппарата. Первый вид - щадящий. Он предусматривает восстановление поврежденных клапанов. Второй вид операции более сложный: во время ее проведения производится полная замена поврежденного органа.
Если кардиологами назначается операционное восстановление, то в этом случае использование отдельных частей не предусматривается. Лучше всего подобному восстановлению поддается митральный клапан. Иногда восстановительные операции помогают наладить работу трехстворчатой и аортальной системы.
Во время восстановительного хирургического вмешательства снижается степень возможного инфицирования организма, поскольку не будет происходить отторжение инородных материалов. Кроме того, пациентам не нужно будет принимать на протяжении дальнейшей жизни антикоагулянтов, помогающих разжижать кровь.
Вернуться к оглавлению
Операция по замене клапана
 Полная замена сердечных заслонок назначается в том случае, когда процедура восстановления невозможна. Наиболее часто полная замена выполняется при сбое в работе аортальных клапанов.
Полная замена сердечных заслонок назначается в том случае, когда процедура восстановления невозможна. Наиболее часто полная замена выполняется при сбое в работе аортальных клапанов.
Во время подобного хирургического вмешательства проводится полная замена поврежденного органа. В ходе подобного процесса происходит смена заслонки, которая пришивается к родному кольцу. Для этого применяются биосовместимые материалы с тканями организма, для того чтобы не произошло их отторжение.
После полной замены внутренних заслонок всем пациентам назначается обязательный прием таблеток, которые способны разжижить кровь. Среди таких лекарственных препаратов можно перечислить Кумадин, Мареван или Варфарин. Они помогут значительно сократить образование больших сгустков крови и задержать их свертываемость. Подобное качество поможет предотвратить возникновение инсультов или инфарктов. Кроме того, все пациенты после операции должны обязательно сдавать анализы крови, которые помогут отследить и оценить работоспособность сердца и эффективность принимаемых препаратов.
Протезы сердечных органов могут иметь разную структуру: биологическую и механическую.
Биологические изготавливаются из биопротезной ткани на основе внутренних органов коров или свиней. Реже может быть использован человеческий донорский материал. Для облегчения их установки применяется несколько искусственных компонентов, которые помогут качественно разместить и прикрепить вживляемый орган.
Биологические протезы работают довольно долго, не вызывая сбоев в сердечном ритме. Продолжительность их работы может достигать 15-20 лет, при этом у пациентов нет необходимости в ежедневном приеме антикоагулянтов.
Вернуться к оглавлению
Механические и аллотрансплантаты
 Аллотрансплантаты - это живая донорская ткань, которая пересаживается больному человеку после внезапной смерти донора. Такие операции соответствуют методике Росса, что позволяет не только легко провести операцию, но и перенести дальнейший восстановительный период.
Аллотрансплантаты - это живая донорская ткань, которая пересаживается больному человеку после внезапной смерти донора. Такие операции соответствуют методике Росса, что позволяет не только легко провести операцию, но и перенести дальнейший восстановительный период.
Приживление тканей проходит довольно быстро, причем случаев отторжения донорского органа не происходит. Большинство пациентов, прооперированных по методике Росса, быстро восстанавливается, при этом им не требуется постоянно наблюдаться у лечащих врачей и принимать поддерживающие лекарства.
Механические заслонки готовятся из искусственных элементов. Материал, из которого они изготавливаются, довольно хорошо приживается в организме человека. Для этого лучше всего подходит медицинский сплав с углеродистыми частями. Подобная конструкция является довольно надежной и может безотказно проработать 10-12 лет.
Самой распространенной механической конструкцией является двустворчатый клапан, который изготавливается из металлического кольца и углеродных створок. Верхняя часть такого клапана покрывается полиэстеровой тканью. Минусом подобной механической заслонки является то, что во время ее работы будут наблюдаться механические щелчки. Кроме того, пациентам рекомендуется регулярный прием лекарственных препаратов.
Восстановительный период после хирургического вмешательства составляет от 60 до 90 дней. Через 8-10 месяцев человек уже может ездить за рулем, не беспокоясь о потере сознания. В ходе восстановительного периода пациентам противопоказано курение и прием алкоголя. Питание должно быть диетическим, оно исключает трудно усваиваемые продукты и требует сниженного уровня употребления холестерина.
Клапана сердца не закрывается до конца? Существует несколько причин, почему клапан сердца не закрывается до конца. Зачастую, определение причины помогает определить и назначить наиболее эффективный курс лечения.

Недостаточность клапана
Сердце является полым мышечным органом, обеспечивающие обогащение кислородом органов и тканей за счет циркуляции крови по организму. Оно имеет четыре камеры: два предсердия и два желудочка. Разделяют предсердия и желудочки атриовентрикулярные клапаны: митральный слева и трикуспидальный справа.
Сосуды, которые отходят от сердца, так же отделены клапанами: аортальным и клапаном легочного ствола. Открываясь в одну сторону, клапаны сердца регулируют направление тока крови, предотвращая обратный заброс крови. В случае изменения структуры клапанов, они не могут раскрыться либо закрыться до конца.
В первом случае кровь поступает в недостаточном количестве, во втором - часть крови при сокращении попадает не в выносящие сосуды, а обратно в предсердия либо желудочки, что спустя некоторое время приводит к прогрессирующей сердечной недостаточности. Сердечная недостаточность характеризуется развитием слабости сердечной мышцы, которая, в конечном счете, не может справиться со своей функцией - обогащением организма кровью.
1Общие представления о пороках клапанов сердца

Стеноз аортального клапана
Пороками клапанов сердца называют врожденные или приобретенные дефекты клапанного аппарата, приводящие к его дисфункции. Гораздо чаще встречаются приобретенные пороки, притом поражается в основном левая половина сердца, поэтому такие пороки как стеноз трикуспидального клапана достаточно редки. Изменения структуры клапанов или нижележащих структур, регулирующих их работу, влекут за собой нарушения гемодинамики.
Приобретенные пороки клапанов сердца предрасполагают к развитию заболевания - инфекционному эндокардиту, аритмиям и нарушениям проводимости и, в конечном счете, к сердечной недостаточности. Пороки клапанного аппарата сердца можно поделить на две группы: недостаточность и стеноз.
Недостаточность клапана - это состояние, при котором клапаны не располагаются вплотную друг к другу при закрытии, и это приводит к току крови в обратном направлении.
Стеноз - состояние, при котором наблюдается сужение отверстия, перекрываемого клапаном, что влечет за собой уменьшение поступающего объема крови.
Случаи, когда недостаточность и стеноз затрагивают один клапан, принято называть развитием комбинированного порока. При поражении двух и более клапанов - сочетанным.
2Причины возникновения клапанной недостаточности

Пролапс митрального клапана
Одной из причин клапанной недостаточности является наличие врожденного дефекта, например пролапс или расщепление клапана. Ревматизм, системный склероз, аортоартериит, системная красная волчанка и прочие воспалительные заболевания соединительной ткани могут провоцировать развитие клапанных дефектов. Причиной возникновения могут стать бактериальные или вирусные заболевания, в частности инфекционный эндокардит и миокардит.
Спровоцировать клапанную недостаточность может травма, вследствие которой наблюдается выворачивание или разрыв створки либо повреждение мышц и хорд, регулирующих открытие и закрытие клапанов. Привести к развитию недостаточности аортального клапана может стать артериальная гипертония за счет расширения корня аорты.
3Ревматизм, как причина развития приобретенных пороков клапанов сердца

Митральный клапан при ревматизме
Часто основой для развития приобретенного порока клапанов сердца является ревматизм. Развитие ревматизма происходит на фоне хронического воспалительного заболевания носоглотки. Данное заболевание вызывается β-гемолитическим стрептококком группы А и поражает сердце, суставы, кожу и другие органы. Наиболее подвержены этому заболеванию дети и подростки.
Одной из проблем ревматизма является сложность диагностики, так как нет специфических лабораторных тестов, патогномоничных для острой ревматической лихорадки или ее рецидива. Поэтому при выставлении диагноза ревматизм врач опирается на определенные критерии и признаки, которые предшествовали стрептококковой инфекции в течение полутора месяца.
Чаще всего при ревматизме поражаются аортальный и митральный клапаны. Больные ревматизмом госпитализируются в стационар, и им проводится антибактериальная и противовоспалительная терапия. Последняя определяется в соответствии с индивидуальными особенностями больного. По завершении лечения проводится профилактика рецидивов ревматизма.
4Клиника клапанной недостаточности

Быстрая утомляемость и одышка
На начальных этапах заболевания пациенты могут вовсе не предъявлять жалоб. Этот период носит название стадии компенсации. В дальнейшем жалобы пациентов зависят от тяжести заболевания и от того, изолированным ли является клапанный порок сердца или сочетанным. При появлении жалоб наступает стадия декомпенсации процесса, которая со временем может привести к отказу сердца.
При умеренной митральной недостаточности пациента беспокоят быстрая утомляемость и одышка. В более серьезных случаях может возникнуть скудное кровохарканье вследствие отека легких. За счет прогрессирующего увеличения левого предсердия происходит сдавление нерва, иннервирующего гортань, что клинически проявляется охриплостью голоса.
При недостаточности аортального клапана начальными симптомами являются одышка, учащенное сердцебиение и боль за грудиной. Артериальная гипотония и отек легких могут возникнуть при тяжелом течении аортальной недостаточности. При отсутствии своевременного хирургического вмешательства высокий риск летального исхода.
5Диагностика приобретенной клапанной недостаточности

Эходопплерокардиография
Первой ступенью диагностического поиска при подозрении на наличие приобретенного порока сердца врач прибегает к физикальной диагностике, которая представляет собой в первую очередь осмотр пациента и аускультацию сердца. Аускультативно выслушиваются измененные тоны сердца и шумы. Вторая ступень диагностики - методы исследования, включающие в себя электрокардиографию (ЭКГ), рентген органов грудной клетки и эхокардиографию (ЭхоКГ). ЭКГ визуализирует признаки увеличения левых камер сердца. Рентгенограмма позволяет увидеть изменения размеров и формы сердца, а так же патологические процессы в легких. При помощи ЭхоКГ можно увидеть уменьшение размеров отверстия и изменения створок клапана, так же ЭхоКГ позволяет определить причину недостаточности, ее степень, наличие осложнений и компенсаторные возможности организма.
ЭхоКГ является лучшим методом первичной диагностики и динамического наблюдения за состоянием пациента.
Третьей ступенью диагностики являются инвазивные методы исследования, а именно катетеризация сердца с последующими вентрикулографией и коронографией.
6Дифференцированный подход в лечении недостаточности митрального клапана

Протезирование митрального клапана
При отсутствии симптомов и выставлении легкой или умеренной степени митральной недостаточности лекарственные препараты не назначают. Медикаментозная поддержка ингибиторами АПФ назначается при выставлении диагноза митральной недостаточности тяжелой степени с бессимптомным течением. Наличие симптомов даже при умеренной митральной недостаточности является показанием к хирургическому вмешательству.
При недостаточности митрального клапана существует два вида оперативных вмешательств, а именно пластика клапана и его протезирование. Если клапан не был подвержен кальцификации и остался подвижным, то в этом случае операцией выбора является его пластика. При достаточно выраженном утолщении клапана предпочтительно его протезирование.
Преимущество пластики клапана перед его протезированием в том, что при данной операции общее число осложнений ниже. При пластике митрального клапана ниже риск развития такого заболевания как инфекционный эндокардит.
7Дифференцированный подход в лечении недостаточности аортального клапана

Протезирование аортального клапана через разрез в стенке аорты
Не требует специализированного лечения диагностированная бессимптомная аортальная недостаточность легкой степени, однако, настоятельно рекомендуется ограничение физической нагрузки и ежегодное посещение кардиолога. Показанием к назначению консервативной терапии является аортальная недостаточность умеренной степени при отсутствии симптомов, в случае посещать кардиолога стоит не реже чем раз в полгода.
При недостаточности клапана аорты тяжелой степени и отсутствии симптомов недостаточности назначается постоянная медикаментозная терапия, осмотр кардиологом каждые полгода, проведение ЭхоКГ один-два раза в год. Показаниями к хирургическому лечению является тяжелая степень аортальной недостаточности при наличии клиники и развитии левожелудочковой сердечной недостаточности.
И в заключении важно помнить, что успех выздоровления чаще всего зависит от вашего эмоционального состояния.
 Один из клапанов сердца не закрывается полностью? Нарушение вызывается определенными причинами и называется недостаточностью клапана.
Один из клапанов сердца не закрывается полностью? Нарушение вызывается определенными причинами и называется недостаточностью клапана.
Для того чтобы понять причину возникновения недостаточности сердечного клапана, следует ознакомиться с анатомическим строением сердца.
Сердце – это полый мышечный орган, имеющий четырехкамерное строение (два желудочка и два предсердия). Клапаны, трикуспидальный и митральный отделяют желудочки от предсердий.
Сосуды в сердце также разделяют клапаны: легочный и аортальный. Клапаны необходимы для регуляции потока крови. Если их ткани изменены и структура деформирована, они не могут закрыться полностью или полностью раскрыться.
Если клапан не может закрываться полностью, то крови поступающей в предсердие недостаточно для его нормального функционирования, он не пропускает поток крови.
Клапан не раскрывается – поток крови частично возвращается в предсердие или в желудочек, что со временем приводит к нарушению работы сердца, возникает тяжелая сердечная недостаточность.
Пороки клапанов сердца. Описание

Стеноз клапана аорты
Это редкий, приобретенный порок сердца, поражающий левую часть органа. В результате дефекта клапана может развиться аритмия, нарушение электрической проводимости или эндокардит инфекционный.
Стеноз клапана возникает как результат сужения отверстия аорты, которое закрывает клапан.
Отток крови в обратном направлении приводит к нарушению гемодинамики.
Пролапс митрального клапана
 Что приводит к пролапсу:
Что приводит к пролапсу:
вирусные и бактериальные инфекции; эндокардит; ревматизм; воспаления, нарушающие строение соединительной ткани; склероз; миокардит; аортальный артериит; травма хорды и сердечной мышцы.
Спровоцировать неполное закрытие створок может и гипертония.
Порок клапана при ревматизме
Хроническое воспаление носоглотки у детей может привести к ревматизму. Нарушение вызывается постоянным заражением стрептококками. Ревматический пролапс трудно поддается диагностике, так как отсутствуют специальные лабораторные тесты.
Д ля того чтобы выявить проблему, врачи используют список симптомов, анализируют жалобы пациентов и берут во внимание клинические проявления нарушения.
ля того чтобы выявить проблему, врачи используют список симптомов, анализируют жалобы пациентов и берут во внимание клинические проявления нарушения.
При поражении митрального и аортального клапанов пациентов лечат в стационаре антибиотиками и противовоспалительными препаратами.
Как проявляется недостаточность клапанов
Нарушение в работе клапанов на начальном этапе не сказывается на работе организма, и больные не жалуются на плохое самочувствие. Этап называют компенсаторным. Впоследствии, на стадии декомпенсации начинают проявляться тяжелые симптомы, которые могут привести к смерти.
На умеренной стадии человека беспокоит постоянная усталость, одышка, при отеке легких начинается кровохарканье. При увеличении предсердия, находящегося слева, сдавливаются нервы гортани, голос становится хриплым.
Недостаточность клапана аорты проявляется как частое сердцебиение, боль в груди, одышка при умеренных физических нагрузках.
Тяжелая недостаточность аорты может привести к смерти, вследствие резкого снижения давления и отека легких. Пациентам требуется немедленное хирургическое вмешательство.
Диагностика нарушений функционирования клапанов
Первым шагом для диагностики проблемы является прослушивание тональности биения сердца и обнаружение шумов. Аускультация сердца позволяет поставить предварительный диагноз, с которым пациента отправляют на дальнейшее обследование.
 ЭКГ, ЭХО-КГ сердца и рентген грудной клетки – следующая ступень обследования, позволяющая определить, есть ли увеличение сердечных камер.
ЭКГ, ЭХО-КГ сердца и рентген грудной клетки – следующая ступень обследования, позволяющая определить, есть ли увеличение сердечных камер.
Рентген показывает искажение формы сердца и его увеличение.
ЭХО показывает деформацию клапанов, невозможность полного закрытия или открытия, а также помогает найти причину, вызвавшую проблемы с клапаном, степень его недостаточности и возможности компенсации со стороны организма.
На следующей ступени диагностики используют введение катетера для коронографии и вентрикулографии.
Методы лечения
Основным методом решения проблемы на сегодняшний день является протезирование. При слабой или средней степени недостаточности клапана медикаментозную терапию не назначают, ингибиторы выписывают при тяжелом протекании заболевания, не дающего определенных симптомов.
 Применяют два вида оперативного вмешательства: протезирование клапана и пластика. При сохранении структуры клапана, отсутствии изменения в тканях и полном сохранении его подвижности пациентам проводят пластику. Измененные и утолщенные ткани требуют другого подхода – протезирования.
Применяют два вида оперативного вмешательства: протезирование клапана и пластика. При сохранении структуры клапана, отсутствии изменения в тканях и полном сохранении его подвижности пациентам проводят пластику. Измененные и утолщенные ткани требуют другого подхода – протезирования.
Пластика имеет преимущество перед протезированием – меньшее число послеоперационных осложнений и пониженный риск возникновения инфекционного эндокардита.
Недостаточность аорты легкой степени, имеющая бессимптомное течение, терапии не требует, однако пациентам ограничивают физические нагрузки, им противопоказан тяжелый труд.
Каждый год необходимо проходить обследование у кардиолога. При появлении симптомов больным назначают медикаментозную терапию.
Тяжелая степень недостаточности клапанов требует постоянного консервативного лечения, по показаниям может быть проведено хирургическое вмешательство.
Профилактика, диета и образ жизни
 Правильный образ жизни и специальная диета поддерживают здоровье пациентов с недостаточностью клапанов на нужном уровне.
Правильный образ жизни и специальная диета поддерживают здоровье пациентов с недостаточностью клапанов на нужном уровне.
По возможности следует избегать стрессовых ситуаций, мест, в которых наблюдается недостаток кислорода, тяжелого физического труда
Диета способствует снятию отеков, избавляет от одышки, аритмии, слабости, хронической усталости, за счет снижения нагрузки на почки и нормализации пищеварительной системы.
П итание по системе Певзнера (стол №10) препятствует формированию холестериновых уплотнений и восстанавливает метаболизм.
итание по системе Певзнера (стол №10) препятствует формированию холестериновых уплотнений и восстанавливает метаболизм.
Основные правила лечебного питания доктора Певзнера:
Ограничение употребления соли. Снижение количества сахара и животных жиров. Избегание продуктов с переизбытком холестерина. Ограничение количества потребляемой жидкости. Из рациона исключают продукты, возбуждающие нервную систему, а также раздражающие желудок и негативно влияющие на печень и почки. Не допускаются жареные, жирные и тяжелые для пищеварения блюда.
Восстановлению сердечно-сосудистой системы способствуют продукты, обогащенные йодом, магнием, калием, витаминами.
 Благотворно влияют на организм щелочные продукты, такие как творог, кефир, ряженка.
Благотворно влияют на организм щелочные продукты, такие как творог, кефир, ряженка.
Мясо, рыбу и овощи тушат, отваривают или готовят в пароварке, соль в процессе приготовления не добавляется. Рекомендуется слегка досаливать готовую пищу. Ягоды, овощи, фрукты желательно не подвергать кулинарной обработке.
При сильной отечности соль полностью исключают из рациона, жидкости разрешено не более 1,5 литра в день, включая супы.
Составляя меню, специалисты ориентируются на массу тела пациента. При ожирении калорийность блюд снижается за счет уменьшения порций, сокращения сахара и мучных изделий.
Для того чтобы снизить чувство голода, больные с лишним весом питаются шесть раз в день маленькими порциями. Блюда готовят преимущественно на воде или на пару.
подсушенный хлеб; галеты; мясо нежирное; отварная рыба, нежирная; кисломолочные и молочные изделия; одно отварное яйцо в день; свежие и отварные овощи; свежие фрукты, зелень, ягоды; овощные супы; кисели, компоты, соки; мед;  напиток из цикория.
напиток из цикория.
Полностью исключаются из рациона сдоба, блины, консервация.
Поражение клапана может быть следствием сращения его створок (стенозирование соответствующего отверстия) или же следствием сморщивания или разрушения створок, что приводит к неполному закрытию соответствующего отверстия, сопровождающему регургитацией крови. Широко распространённый термин «недостаточность клапана» является синонимом регургитации.
Допплер ЭхоКГ - самый информативный метод исследования больных при поражении клапанов, но часто она показывает незначительные и даже «физиологические» отклонения от нормы (например, незначительная регургитация через митральный клапан). Заболевания клапанов сердца могут развиваться с течением времени и участи больных требуют регулярного осмотра, обычно каждые 1-2 года. Это гарантирует, что ухудшение будет выявлено прежде, чем разовьются такие осложнения, как сердечная недостаточность. Больные с поражением клапанов предрасположены к развитию инфекционного эндокардита, который предупреждают гигиеной полости рта и профилактическим применением антибиотиков, если существует вероятность появления бактериемии, например при экстракции зуба, цистоскопии, ректороманоскопии, удалении миндалин.
Главные причины поражения клапанов
Клапанная регургитация (недостаточность клапана)
- Врождённые.
- Острый ревматический кардит.
- Рецидивирующий ревматический кардит.
- Инфекционный эндокардит.
- Сифилитический аортит.
- Дилатация отверстия клапана (например, при дилатационной кардиомиопатии).
- Травматический разрыв клапана.
- Сенильная дегенерация створок клапана.
- Повреждение хорды или папиллярных мышц (например, при ИМ)
Стеноз клапана
- Врождённый.
- Ревматический кардит.
- Сенильная дегенерация
Экстренные некардиохирургические операции
Имеющееся поражение клапана у пациента, которому требуется экстренное хирургическое вмешательство, может оказаться серьезной проблемой. На практике же повреждения, обусловливающие регургитацию, редко служат противопоказанием -уменьшение постнагрузки от применения анестетиков и гиповолемия обычно уменьшают степень регургитации.
Тяжелый стеноз аорты, легочного ствола или митрального клапана может вызвать затруднения (умеренный стеноз редко ведет к интраоперационным осложнениям). Основная проблема - невозможность адекватного увеличения сердечного выброса, и риск операции для таких пациентов более высокий, требуется тщательный контроль жидкостного баланса и гемодинамики во избежание резких колебаний.
В некоторых случаях перед некардиальной хирургией требуется протезирование клапана, однако следует взвесить относительные риски, обусловленные отсрочкой операции, вызванной вмешательством по замене клапана, и операция должна проводиться с адекватной поддержкой. При наличии угрозы для жизни некардиальную операцию надо экстренно проводить, несмотря на высокий риск сердечно-сосудистых осложнений.
Хроническая патология клапанов сердца
Большинство болезней клапанов лечат консервативно. При отсутствии признаков прогрессирующей дисфункции ЛЖ редко требуется оперативное вмешательство, и такие больные могут наблюдаться амбулаторно, проходя диспансеризацию, как правило, один раз в год. При прогрессировании дисфункции ЛЖ/избыточной дилатации или усугублении симптоматики необходимо принимать решение об оперативном лечении. При умеренном поражении наблюдение не требуется, но необходима профилактика эндокардита.
Профилактика антибиотиками
У большинства пациентов с хронической патологией клапанов есть небольшой риск эндокардита, и им показана антибиотикопрофилактика перед стоматологическими и хирургическими вмешательствами. Рекомендации по профилактике эндокардита постоянно обновляются.
Аортальный стеноз
Это самая распространенная патология клапанов, встречающаяся более чем у 2% людей старше 65 лет.
Причины
- Дегенеративные изменения (наиболее частые).
- Врожденный двухстворчатый аортальный клапан (дегенерация происходит быстрее). Эта аномалия обычно сопровождается коарктацией и дилатацией аорты с расслоением или без (даже при нормальной функции аортального клапана).
- Ревматическая лихорадка в анамнезе.
Клиническая картина
Симптомы
- Могут отсутствовать.
- Возможно возникновение одышки, обмороков и стенокардии; означает неблагоприятный прогноз.
Признаки
- Громкий грубый систолический шум изгнания с точкой максимума на аорте, проводящийся на сосуды шеи.
- В тяжелых случаях пульс низкого наполнения, несмещенный верхушечный толчок, второй тон приглушен или отсутствует.
- Гипертрофия левого желудочка на ЭКГ.
Субаортальная обструкция, гипертрофическая обструктивная кардиомиопатия.
Острые ситуации
Внезапное возникновение симптомов
- Быстрое развитие симптомов (дни/недели), требует немедленного решения вопроса о протезировании.
- При снижении функции ЛЖ может возникнуть рефрактерный отек легких, и в данном случае замена аортального клапана является единственным способом лечения.
Острый аортальный стеноз
- Встречается редко.
- Причины: тромбоз клапанного протеза, вегетации на клапане.
- Обычно требуется экстренное протезирование.
Лечение
Протезирование аортального клапана
Это единственный эффективный метод лечения; производится протезирование при тяжелом аортальном стенозе.
Медикаментозное (временный эффект)
- При одышке можно назначить диуретики.
- β-блокаторы могут быть эффективны, особенно при стенокардии.
- Сосудорасширяющие средства следует применять с осторожностью.
Баллонная вальвулопластика
Можно проводить у молодых пациентов (менее кальцинированные клапаны) в качестве поддерживающей процедуры, чтобы отсрочить операцию.
Аортальная регургитация
Причины
Острые : расслоение аорты типа А, эндокардит аортального клапана, травма.
Хронические : инфекционный эндокардит в анамнезе, расширение корня аорты (включая синдром Марфана), дегенеративные изменения клапана, ревматическая лихорадка в анамнезе.
Клинические признаки
- Острая АР вызывает внезапную сильную одышку и отек легких.
- При тяжелом хроническом заболевании одышка может быть единственным симптомом.
Проявления
- Протодиастолический шум в форме декрещендо, выслушивается у нижнего левого края грудины, лучше всего - при выдохе.
- ± Систолический шум изгнания (увеличенный поток крови через клапан).
- При тяжелом заболевании:
- высокий пульс;
- смещенная верхушка сердца (из-за дилатации ЛЖ);
- другие симптомы - эпонимы, основная причина которых - увеличение пульсового давления.
Острые ситуации
Острая (внезапная) регургитация
- Пациенты в крайне тяжелом состоянии, как правило, с отеком легких.
- Необходимо экстренное протезирование клапана (± корня аорты, если есть расслоение).
- Обеспечьте поддерживающее лечение на время подготовки к операции: диуретики, сосудорасширяющие, инотропные препараты, вентиляцию легких. (Внутриаортальная баллонная контрпульсация противопоказана, т. к. она ухудшает АР.)
Острые проявления хронической болезни клапана
На фоне хронического заболевания это служит показанием для протезирования.
Легочная регургитация
Причины
Врожденная, инфекционный эндокардит как следствие легочной гипертензии, последствие баллонной вальвулопластики или открытой вальвулотомии.
Клинические особенности
В крайне тяжелых формах возникают одышка или ПЖ-недостаточность.
Признаки : выбухание ПЖ, громкий Р2 ± расщепленный мягкий шум изгнания, диастолический шум в форме декрещендо у левого края грудины, ПЖ-недостаточность.
ЭКГ : гипертрофия ПЖ.
Острые ситуации
Редко - может остро развиваться недостаточность ПЖ, остро развившаяся легочная гипертензия (например, при ТЭЛА) может вызвать легочную регургитацию.
Лечение
- Обычно не требуется (переносится очень хорошо).
- Лечение ПЖ-недостаточности.
- Лечение причины легочной гипертензии.
- При тяжелых симптомах и недостаточности ПЖ может быть принято решение о протезировании клапана легочного ствола. В случае подходящего размера и расположения выносящего тракта можно рассмотреть возможность использования чрескожной имплантации клапана, прикрепленного к стенту (биопротез, вмонтированный внутрь стента).
Трикуспидальная регургитация
В легкой степени встречается очень часто, как правило, клинически не значима.
Причины
Любые причины дилатации ПЖ, легочная гипертензия, врожденные (включая аномалию Эбштейна), синдром Марфана, инфекционный эндокардит, карциноидный синдром.
Клинические особенности
- Симптомы минимальны.
- В тяжелых случаях может развиться ПЖ-недостаточность.
Признаки : пульсация яремной вены, пульсация и увеличение размеров печени (периферические отеки, асцит ± желтуха при явной ПЖ-недостаточности), очень мягкий пансистолический шум у левого края грудины.
Острые ситуации
- Редко встречаются.
- У тех, кто принимает внутривенные наркотики, может развиться эндокардит трикуспидального клапана, обычно стафилококковой этиологии. Он развивается агрессивно и требует интенсивного лечения антибиотиками.
Лечение
- Обычно не требуется.
- Диуретики - это препарат выбора для симптоматического лечения и терапии недостаточности ПЖ.
- Такие методы, как трикуспидальная вальвулопластика, аннулопластика или протезирование клапана, редко применяют, т. к. их долговременный прогноз неблагоприятный.
Оказывается, наше сердце очень хрупкое и перенесенные вами болезни, могут вызвать приобретенные пороки сердца. Это заболевание опасно тем, что на ранних стадиях может длительное время протекать без каких — либо признаков, а в дальнейшем дать серьёзные осложнения.
Многие из нас хотят сэкономить время и деньги и занимаются самолечением, что крайне опасно в данном случае. Ведь множество смертей в мире вызваны болезнями сердца. Выявленная патология на ранних стадиях, позволит избежать хирургического вмешательства.
Специалисты рекомендуют следить за состоянием своего здоровья, лечить все инфекционные заболевания, вовремя проходить медосмотр. Эта публикация полезна всем, кто хочет знать, какие бывают приобретенные пороки сердца, причины возникновения и меры профилактики.
Приобретенные пороки сердца — характеристика
 Приобретенные пороки сердца
Приобретенные пороки сердца Кроме врожденного порока сердца встречается приобретенный порок сердца. Приобретенный порок сердца развивается уже после рождения и является результатом поражения клапанов или перегородок камер сердца при различных заболевания, чаще всего в результате ревматизма.
Приобретенный порок сердца может иметь вид изменения формы клапана, сморщивания его створок. В результате этого изменения клапаны сердца не могут полностью закрыть отверстия между камерами сердца. Из-за такого неполного закрытия часть крови перетекает обратно, в те отделы сердца, из которых она поступила.
Это создает дополнительную нагрузку на сердце, увеличивает его массу, и ведет к утомлению сердца. Такой вариант приобретенного порока сердца называется недостаточностью клапана. Другая форма приобретенного порока сердца — поражение клапана сердца со сращением его створок.
Это ведет к сужению отверстия между камерами сердца, что тоже мешает нормальному кровотоку, частично перекрывая его. Такой порок сердца называется стенозом. Если два типа приобретенного порока сердца — недостаточность клапана и стеноз — поражают сердечно-сосудистую систему одновременно, говорят о комбинированном пороке сердца.
Больной пороком сердца может практически не замечать своего заболевания, так как резервные возможности сердца поистине огромны, и компенсируют работу пораженного отдела за счет усиленной работы других отделов сердца. В этих случаях, которые называются компенсированным пороком сердца, признаки заболевания может выявить только кардиолог: это характерные сердечные шумы, изменение тонов сердца и его размеров.
Но возможности человеческого сердца не безграничны, и прогрессирование болезни приводит к истощению резервов и развитию сердечной недостаточности. В этом случае порок сердца называется декомпенсированным, состояние декомпенсации может быть усилено обострениями сердечно-сосудистых заболеваний, непомерными физическими нагрузками, психологическим перенапряжением, инфекционными заболеваниями, беременностью и родами.
Но нарушение компенсации, как правило, обратимо: кардиолог назначает больному лечение в зависимости от вида порока сердца и его выраженности. Важен и режим жизни больного, особенно в период декомпенсации, он должен быть щадящим, но совсем отказываться то физической активности разумно только в крайне тяжелом состоянии.
Важно выполнять рекомендации кардиолога в отношении диеты, иногда довольно строгой. Если консервативное лечение не дает результатов, кардиолог может направить больного на операцию. Оперативное вмешательство при пороке сердца часто дает прекрасные результаты, избавляя больного не только от последствий порока сердца, но и устраняя сам порок.


Приобретенные пороки сердца формируются в результате воздействия различных этиологических (причинных) факторов, которые приводят к нарушению анатомической целостности клапанов сердца. Клапаны представляют собой соединительнотканные структуры в виде створок и лепестков.
При помощи них во время сокращения (систола) и расслабления (диастола) сердца, кровь в его полостях движется только в необходимом направлении без обратного тока (регургитация).
Выделяют 2 основных механизма развития пороков, к которым относятся:
- Нарушение, приводящее к неполному смыканию створок клапана – при этом во время диастолы кровь частично возвращается обратно (к примеру, из желудочка в предсердие или крупных артериальных стволов, представленных аортой и легочным стволом, в желудочки).
- Изменения, при которых диаметр клапана уменьшается (стеноз) – в этом случае прохождение крови затруднено.
Миокарду (сердечная мышца), чтобы протолкнуть необходимый объем крови через стенозированный клапан, приходится выполнять больший объем работы.
Это сначала приводит к гипертрофии (утолщение) миокарда с последующим его истончением и дилатацией (расширение) полостей сердца. Такие изменения вызывают постепенное расширение клапанов с недостаточным смыканием их створок и регургитацией крови.
Независимо от механизма развития (недостаточность или стеноз) пороков клапанного аппарата, развивается сердечная недостаточность, при которой кровь в недостаточном объеме поступает в сосудистое русло.
Классификация


На сегодняшний день в практической кардиологии все приобретенные пороки разделены на несколько основных видов по различным критериям:
- Количество пораженных клапанов – монопороки (изменен только один клапан – митральный, трикуспидальный, аортальный) и комбинированные пороки (поражается 2 и более клапана сердца).
- Функциональная форма – включает стеноз и недостаточность створок, а также прогиб створок, обычно являющийся предвестником их недостаточности (самым частым вариантом является пролапс митрального клапана).
- Кровообращение – компенсированный (кровообращение или гемодинамика практически не изменены), субкомпенсированный (развивается небольшое снижение гемодинамики) и декомпенсированный (выраженная сердечная недостаточность).
Такая клиническая классификация приобретенных пороков сердца необходима для установления диагноза и выбора наиболее адекватного и эффективного лечения.
Приобретенные пороки сердца могут быть разными и разделяются они по разным критериям. Расскажем об основных.
- От вида поражения:
- Недостаточность – патология, когда створки клапана смыкаются не до конца, в результате чего кровь оттекает обратно из желудочка в предсердие при сокращении.
- Сужение (стеноз) – из-за рубцов створки клапана сращиваются и раскрываются не полностью, отчего из предсердия в желудочек поступает не вся кровь.
- Порок митрального клапана.
- Порок трикуспидального клапана.
- Порок аортального клапана.
- Порок клапана лёгочной артерии.
- Моноклапанный порок – поражен один клапан.
- Простой порок – недостаточность или сужение одного клапана.
- Сочетанные пороки – и недостаточность, и сужение одного клапана.
- Комбинированные пороки – поражены два клапана или более двух.
- Компенсированный порок – недостаточности кровообращения нет.
- Декомпенсированный – есть признаки нарушения кровообращения.
Причины
Нарушение анатомической целостности структур сердца развивается вследствие различных изменений в соединительной ткани основе клапанов под действием нескольких основных причин, к которым относятся:
- Эндокардит – воспалительная реакция внутреннего слоя стенки сердца, которое постепенно распространяется на клапаны и приводит к изменению их свойств и структуры.
- Ревматизм – системная аутоиммунная патология, характеризующаяся тем, что иммунная система начинает вырабатывать аутоантитела, которые поражают собственную соединительную ткань, в первую очередь области клапанов сердца и суставов.
- Перенесенные травмы грудной клетки (ушибы, переломы ребер или грудины), которые в различной степени затронули сердце и привели к постепенному нарушению его анатомической структуры.
- Атеросклероз– поражение артерий вследствие откладывания в их стенках холестерина с формированием атеросклеротических бляшек и изменением свойств стенок сосудов. Развитие такого патологического процесса может иметь место в клапанном аппарате, что приводит к его порокам.
- Третичный сифилис – длительное течение данного инфекционного заболевания с половым путем передачи, при котором патогенные (болезнетворные) микроорганизмы распространяются по организму, частично оседают в клапанах сердца, приводя к формированию специфических очагов воспаления и разрушения тканей (гуммы) с нарушением целостности.
- Сепсис – гнойный процесс, являющийся следствием развития бактериального инфекционного процесса в крови с частым поражением структур сердца.
Одновременное воздействие сразу нескольких причин приводит к более быстрому формированию приобретенного порока сердца, а также тяжелому его течению с выраженной сердечной недостаточностью.
Самой частой и основной причиной развития заболевания является ревматизм, на его долю приходится около 60-70% всех случаев приобретенных пороков сердца.


Симптомы заболевания зависят от пораженного клапана или комбинации пораженных клапанов. Больного могут беспокоить учащенные сердцебиения, одышка, отеки и другие проявления сердечной недостаточности, эпизоды головокружения и потери сознания, боли в грудной клетке при физической нагрузке, перебои в работе сердца.
Клинические проявления наиболее распространенных пороков:
- Недостаточность митрального клапана.
В стадии компенсации жалобы отсутствуют, при снижении сократительной функции левого желудочка и повышении давления в малом круге кровообращения появляются жалобы на:
- одышку вначале при физической нагрузке, а затем и в покое;
- сердцебиение;
- боли в области сердца ишемического характера (из-за отставаний развития коронарных коллатералей при гипертрофии миокарда);
- сухой кашель;
- появляются отеки на ногах, боли в правом подреберье (из-за увеличения печени и растяжения её капсулы).
- одышка сначала при физической нагрузке, затем и в покое;
- кашель сухой или с небольшим количеством слизистой мокроты;
- охриплость голоса (симптом Ортнера);
- кровохарканье (в мокроте появляются сидерофаги — «клетки сердечных пороков»);
- боли в области сердца, сердцебиения, перебои; часто развивается мерцательная аритмия;
- слабость, повышенная утомляемость (так как характерна фиксация минутного объёма — отсутствие адекватного увеличения минутного объёма сердца при физической нагрузке).
В стадии компенсации порока общее самочувствие удовлетворительное, лишь иногда пациенты отмечают сердцебиение и пульсацию за грудиной. При декомпенсации появляются жалобы на:
- боль в области сердца стенокардитического характера, плохо или некупирующиеся нитроглицерином (обусловлены относительной коронарной недостаточностью за счёт гипертрофии миокарда, ухудшением кровенаполнения коронарных артерий при низком диастолическом давлении в аорте и из-за сдавления субэндокардиальных слоёв избыточным объёмом крови);
- головокружение, наклонность к обморокам (связаны с нарушением питания мозга);
- одышку вначале при физической нагрузке, а затем и в покое (появляется при снижении сократительной функции левого желудочка);
- отеки, тяжесть и боль в правом подреберье (при развитии правожелудочковой недостаточности).
Длительно протекает бессимптомно, основные жалобы появляются при сужении аортального отверстия более чем на 2/3 (менее 0,75 см2):
- сжимающие боли за грудиной при физической нагрузке (снижение коронарного кровообращения);
- головокружение, обмороки (ухудшение мозгового кровообращения).
В дальнейшем при снижении сократительной функции левого желудочка появляются: приступы сердечной астмы; одышка в покое; повышенная утомляемость, отеки нижних конечностей.


Проявляется уплотнением или сращением створок, уменьшением площади отверстия митрального клапана. В результате ток крови из левого предсердия в левый желудочек затруднен, левое предсердие начинает работать с повышенной нагрузкой.
Это приводит к увеличению левого предсердия. В левый желудочек кровь поступает в меньшем объеме. В связи с уменьшением площади митрального отверстия увеличивается давление в левом предсердии, а затем и в легочных венах, через которые кровь, обогащенная кислородом, из легких поступает в сердце.
Обычно давление в легочных артериях начинает повышаться, когда диаметр отверстия становится менее 1 см, по сравнению с нормальным 4-6 см, в артериолах легких возникает спазм, который усугубляет процесс. Таким образом, формируется так называемая легочная гипертензия, длительное существование которой приводит к склерозу артериол с их облитерацией, которую невозможно устранить даже после устранения стеноза.
При этом пороке гипертрофируются и расширяются, прежде всего левое предсердие, а затем и правые отделы сердца. В начале формирования данного порока симптомы мало заметны. В дальнейшем на первое место выступают одышка, кашель при физической нагрузке, а потом и в покое.
Может возникать кровохарканье, упорные боли в области сердца, нарушения ритма (тахикардия, мерцательная аритмия). Если процесс заходит далеко, то при физической нагрузке может развиваться отек легких.
Существуют физикальные признаки митрального стеноза: диастолический шум в сердце, ощущается соответствующее этому шуму дрожание грудной клетки («кошачье мурлыканье»), изменяются границы сердца. Опытный специалист может часто поставить диагноз уже при внимательном осмотре пациента.


Недостаточность клапана выражается в возможности крови возвращаться обратно в предсердие во время сокращения левого желудочка, так как между левыми предсердием и желудочком остается сообщение, не закрываемое створками клапана в момент сокращения. Вызывается такая недостаточность либо деформацией клапана в результате изменяющего ткани процесса, либо его провисанием (пролапс), из-за растяжения камер сердца при их перегрузке.
Компенсированная митральная недостаточность длится обычно несколько лет, в пораженном сердце усиливается работа левого предсердия и левого желудочка, сначала развивается гипертрофия мышц этих отделов, а затем полости начинают расширяться (дилятация).
Тогда из-за снижения ударного объема минутный выброс крови из сердца начинает снижаться, а количество вернувшейся (регургитация) крови в левое предсердие увеличивается. Начинается застой крови в малом круге кровообращения (легочном), увеличивается давление в нем, возрастает нагрузка на правый желудочек, он гипертрофируется и расширяется.
Это приводит к быстрой декомпенсации сердечной деятельности и развитию правожелудочковой недостаточности. Если компенсаторные механизмы не успевают развиться при остро возникшей недостаточности митрального клапана, то заболевание может дебютировать с отека легких и привести к летальному исходу.
Клинические проявления митральной недостаточности в компенсированную стадию минимальны и могут быть не замечены пациентом. Начинающаяся декомпенсация характеризуется одышкой, плохой переносимостью физической нагрузки, потом, когда увеличивается застой в легочном круге кровообращения, появляются приступы сердечной астмы.
Кроме того, могут беспокоить боли в области сердца, приступы сердцебиения, перебои в работе сердца. Правожелудочковая сердечная недостаточность приводит к застою крови в большом круге кровообращения. Увеличивается печень, появляются цианоз губ, конечностей, отеки на ногах, жидкость в животе, нарушение ритма сердца (50% больных имеют мерцательную аритмию).
Поставить диагноз митральной недостаточности в настоящее время при имеющихся инструментальных методах исследования: ЭКГ, ЭХО-КГ, лучевые методы диагностики, вентрикулография и прочие- не сложно.
Однако осмотр внимательного врача — кардиолога на основании анамнеза, аускультации, перкуссии, пальпации позволит составить правильный алгоритм обследования и своевременно принять меры по предотвращению дальнейшего развития процесса формирования порока.
Аортальный стеноз
Этот порок среди ППС выявляется довольно часто, в 80—85% случаев он формируется в результате ревматизма, в 10-15% случаев приобретается на фоне атеросклеротического процесса, с последующим отложением кальция в атеросклеротических бляшках (кальциноз).
Происходит сужение устья аорты в месте полулунного клапана аорты. Много лет левый желудочек работает с возрастающим напряжением, однако, когда резервы истощаются, начинает страдать левое предсердие, легочный круг, а затем правые отделы сердца. Увеличивается градиент давления между левым желудочком и аортой, который напрямую связан со степенью сужения отверстия.
Выброс крови из левого желудочка становится меньше, ухудшается питание сердца кровью, что проявляется стенокардией, низким артериальным давлением и слабостью пульса, недостаточностью мозгового кровообращения с неврологическими симптомами, среди которых — головокружение, головная боль, потеря сознания.
Появление жалоб у пациентов начинается, когда площадь устья аорты уменьшается больше, чем наполовину. Когда появляются жалобы, то это говорит о далеко зашедшем процессе, о большой степени стеноза и высоком градиенте давления между левым желудочком и аортой. В этом случае речь о лечении надо вести уже с учетом хирургической коррекции порока.


Это — патология клапана, при которой выход из аорты не перекрывается полностью, кровь имеет возможность обратного поступления в левый желудочек в фазе его расслабления. Стенки желудочка утолщаются (гипертрофируются), так как приходится перекачивать больший объем крови.
При гипертрофии желудочка постепенно проявляется недостаточность его питания. Большая масса мышц требует большего притока крови и обеспечения кислородом. В то же время из-за того, что часть крови в диастолу возвращается в левый желудочек, снижается аортально-левожелудочковый градиент (именно он определяет коронарный кровоток) и, в результате крови в артерии сердца поступает меньше.
Возникает стенокардия. Появляются ощущения пульсации в голове, шее. Характерны неврологические проявления, такие как: дурнота, головокружение, внезапные обмороки, особенно при физической нагрузке, при изменении положения тела. Для гемодинамики большого круга кровообращения при этом пороке характерны: высокое систолическое давление, низкое диастолическое, компенсаторная тахикардия, усиленная пульсация крупных артерий, в том числе аорты.
В стадию декомпенсации развивается дилятация (расширение) левого желудочка, снижается эффективность систолы, повышается давление в нем, затем в левом предсердии и малом круге кровообращения. Появляются клинические признаки застоя в малом круге кровообращения: одышка, сердечная астма.
Тщательный осмотр врача – кардиолога может позволить врачу заподозрить или даже поставить диагноз аортальной недостаточности.
Так известные симптомы, как «пляска каротид» — усиленная пульсация сонных артерий, «капиллярный пульс», который выявляется при надавливании на ногтевую фалангу, симптом де Мюссе- когда голова пациента покачивается в такт фазам сердечного цикла, пульсация зрачков и прочие выявляются уже в стадии далеко зашедшего процесса.
А вот пальпация, перкуссия, аускультация и тщательный сбор анамнеза позволят выявить заболевание на более ранних стадиях и предотвратить прогрессирование заболевания.


Этот порок редко возникает как изолированная патология. Он выражается в сужении имеющегося отверстия между правым желудочком и правым предсердием, которые разделяются трикуспидальным клапаном.
Чаще всего он возникает при ревматизме, инфекционном эндокардите и др. системных заболеваниях соединительной ткани; иногда возникает сужение отверстия в результате образования миксомы-опухоли, сформировавшейся в правом предсердии, реже бывают другие причины.
Гамодинамика нарушается в результате того, что не вся кровь из предсердия может поступить в правый желудочек, что в норме должно происходить после систолы предсердия. Предсердие перегружается, растягивается, кровь застаивается в большом круге кровообращения, увеличивается печень, появляются отеки нижних конечностей, жидкость в брюшной полости.
Из правого желудочка крови поступает в легкие меньше, это вызывает появление одышки. В начальной стадии симптомов может не быть, указанные гемодинамические нарушения возникают позже -сердечная недостаточность, мерцательная аритмия, тромбоз, синюшность ногтей, губ, желтушность кожи.
Эта патология чаще всего сопровождает другие пороки, проявляется в виде недостаточности трикуспидального клапана. Из-за венозного застоя постепенно развивается асцит, печень и селезенка увеличиваются в размерах, отмечается высокое венозное давление, развивается фиброз печени и снижение ее функции.
Чаще всего встречается такое сочетание, как митральный стеноз и митральная недостаточность. При таком патологическом сочетании уже на ранних стадиях отмечается цианоз, одышка. Аортальный порок характеризуется стенозом и недостаточностью клапана одновременно, обычно имеет неярко выраженные признаки двух состояний.
При комбинированных пороках поражены несколько клапанов, и в каждом из них могут быть как изолированные патологии, так и их сочетание.


Пороки сердца приобретенные диагностируются врачом-кардиологом, им же назначается лечение. Диагностика проходит следующим образом:
- Проводится визуальный осмотр, врач выслушивает жалобы пациента, проводит перкуссию (выстукивание) и аускультацию (выслушивание) сердца. Если имеются характерные симптомы, например, шумы в области сердца, смещение сердечной мышцы и другие, врач может заподозрить порок и назначить дальнейшую диагностику заболевания.
- Проводится ЭКГ (электрокардиография), по необходимости могут провести суточное мониторирование ЭКГ по Холтеру, что позволяет в течение дня наблюдать за сердечным ритмом.
- Эхокардиография с допплерографией.
- Назначается рентген на грудную клетку.
- Компьютерная и магниторезонансная томография на область грудной клетки, что позволяет детальнее изучить область сердечной мышцы.
- Лабораторные исследования, которые включают в себя анализ крови различного направления.
Лечение
Для лечения пороков сердца применяются медикаментозные методы и хирургия. Пороки сердца могут быть полностью компенсированы, а значит, больной забудет о своем заболевании. Но для того чтобы это произошло, необходимо вовремя диагностировать и правильно лечить порок сердца.
Лечение с помощью медикаментов должно применяться для снятия воспалительного процесса в сердце, после чего должно быть проведено оперативное вмешательство, позволяющее устранить порок сердца.
Консервативное лечение эффективно только на ранних этапах развития порока сердца и требует обязательного динамического наблюдения кардиолога. ППС следует лечить хирургически тогда, когда:
- Прогрессирует сердечная недостаточность.
- Патологические изменения клапана существенно влияют на гемодинамику.
- Проводимая консервативная терапия не оказывает должного эффекта.
- И возникают опасения в появлении серьезных осложнений.
Вне зависимости от того, какие нарушения в работе сердца выявлены у больных: врожденные или приобретенные пороки сердца, лечение должен назначать квалифицированный кардиолог, который подберет индивидуальные для каждого случая методы лечения пороков сердца, будь то противовоспалительное лечение или операция врожденного порока сердца.
Врач также назначит комплекс профилактических мер, способных предотвратить сердечный ревматизм. Порок сердца, если он возник внутриутробно, предотвратить сложно, ведь слишком много не зависящих от нас факторов вызывают его появление. А вот порок сердца приобретенный у детей и взрослых – это часто следствие неправильного лечения или вовсе – его отсутствия.
Мы не задумываемся о том, что нелеченное инфекционное заболевание может вызвать порок сердца, последствия которого могут быть очень тяжелыми: от инвалидности до смерти. Поэтому профилактике, диагностике и лечению заболевания следует уделить самое пристальное внимание!


Лечение зависит от вида патологии:
- Аортальные пороки сердца.
- Митральные пороки сердца.
- Пороки трехстворчатого клапана.
- Инфекционный и протезный эндокардит.
Оперативное лечение больных с аортальной недостаточностью показано всем симптоматическим пациентам, находящимся во II функциональном классе NYHA или выше, а также с фракцией выброса меньше 20-30% или с конечным систолическим диаметром больше 55 мм.
Дополнительным показанием также является конечно-диастолический диаметр, приближающийся к 70 мм. Пациенты с более серьезным повреждением контрактильной функции левого желудочка имеют значительно более высокий риск операции и послеоперационную летальность.
Протезирование аортального клапана показано всем пациентам с аортальным стенозом, имеющим симптомы заболевания, а также пациентам без симптомов с высоким трансвальвулярным градиентом давления (больше 60 мм рт.ст.), площадью отверстия ≤ 0,6 см 2, коронарной или другой клапанной патологией, до того, как разовьется левожелудочковая декомпенсация.
Хирургическая коррекция аортального порока осуществляется с помощью его протезирования механическими, биологическими каркасными и бескаркасными протезами или криоконсервированными аллографтами.
У некоторых пациентов возможно выполнение реконструкции аортального клапана. В случаях узких аортальных колец для достижения оптимальной гемодинамики выполняется пластика корня аорты биологическим материалом. Операции проводятся как из стандартного так и миниинвазивного доступа.
Показания к операции при митральном стенозе определяются площадью левого атриовентрикулярного отверстия.
Митральный стеноз с площадью МК менее 1 см2 считается критическим. У физически активных пациентов или больных с большой массой тела сужение отверстия 1,2 см2 может также оказаться критическим. Таким образом, показанием к операции у больных с митральным стенозом является уменьшение площади МК менее 1,5 см2 и II и более функциональный класс NYHA.
Показанием к операции при митральной недостаточности является площадь эффективного отверстия регургитации более 20 мм2, II и более степень ругургитации и II-III функциональный класс NYHA. Оперативное лечение митральной недостаточности должно быть проведено до того как КСИ достигнет 40-50 мл/м2, так как увеличение его более 60 мл/м2 предполагает неблагоприятный прогноз. Хирургическая коррекция митрального порока осуществляется с помощью его протезирования искусственными механическими и биологическими протезами.
При имплантации протезов у пациентов с выраженной сердечной недостаточностью обязательно проводится сохранение естественного хордального аппарата или имплантация искусственных хорд из политетрафторэтилена.
У 30-40% пациентов возможно выполнение реконструктивных операций на митральном клапане. Для этого используются различные методы реконструкции: аннулопластика на жестких и мягких кольцах, резекция створок, имплантация искусственных хорд, пластика «край в край». Восстановление нормальной функции митрального клапана у большинства пациентов в последующем не требует пожизненной антикоагулянтной терапии.
Операции на митральном клапане выполняются как из стандартной стернотомии, так и из правосторонней миниторакотомии.
Показанием к операции при стенозе трехстворчатого клапана является эффективная площадь отверстия 50 мм рт.ст., толщины стенки ПЖ > 7мм, диаметра ЛП > 55 мм, ФВ ПЖ Основным методом коррекции относительной недостаточности трехстворчатого клапана является аннулопластика. Способы уменьшения диаметра кольца трехстворчатого клапана заключаются в проведении кисетной пластики и использовании жестких или гибких корригирующих колец.
В некоторых случаях при невозможности выполнить корригирующую операцию используется биопротезирование клапана.
Этиология инфекционного эндокардита значительно изменилась вследствие активного применения антибиотиков во всем мире. В настоящее время основная роль отводится стафилококкам и грамотрицательной флоре, а также грибковой инфекции.
C точки зрения хирургии в патогенезе инфекционного эндокардита наибольшее значение имеет факт быстрого разрушения клапанного аппарата сердца. Это приводит к катастрофическому нарастанию сердечной недостаточности, так как миокард не успевает приспособиться к резкому нарушению гемодинамики.
Решение о необходимости хирургического лечения возникает, как правило, при развитии «осложненного инфекционного эндокардита»: изменений гемодинамического статуса; персистенции и распространенности инфекции; развития метастатических очагов инфекции; системных эмболий. В этих случаях оперативное лечение оказывается более успешным, чем терапевтический подход.
Главной проблемой хирургического лечения является предотвращение рецидива инфекции и развития протезного эндокардита. Основой для выбора тактики являются анатомические изменения, выявленные на операционном столе: степень поражения фиброзного кольца и окружающих тканей, а также наличие вегетаций, абсцессов, фистул, отрывов протезов.
Особое значение в последние годы отводится реконструктивным операциям, особенно при поражении эндокардитом митрального или трехстворчатого клапанов. Для замещения дефектов клапанов после хирургической обработки используется пластика собственными тканями, ауто- или ксеноперикардом.
В настоящее время в клинике используются механические, биологические искусственные клапаны, а также аллографты:
- Механические протезы.
- Биологические протезы.
- Аллографты.
В РНПЦ разработаны и применяются в клинике две модификации двухстворчатых искусственных клапанов сердца: ПЛАНИКС-Т и ПЛАНИКС-Э.
Отличие конструкции последней версии отечественного двухстворчатого искусственного клапана сердца от предыдущей модели состоят в том, что корпус протеза покрыт окисью титана, обеспечивающем высокую износоустойчивость и биологическую инертность.
Большая высота поворотного механизма предотвращает заклинивание створок тканями сердца и позволила увеличить угол открытия створок до 900.
Створки протеза сформированы из биологических тканей: ксеноаортальный клапан, клапан из перикарда. Используются два типа биопротезов: каркасные (биологическая ткань фиксирована на жестком или гибком каркасе) и бескаркасные.
Современным направлением в хирургическом лечении поражений клапанного аппарата является использование криоконсервированных аллографтов.
Появление в последние годы современной криогенной техники позволило создать условия для длительного сохранения жизнеспособности биологических объектов, что обеспечивает их нормальную функцию в организме после имплантации.
Операция по устранению дефекта обычно проводится на открытом сердце, а вероятность успешного выполнения такой операции тем выше, чем раньше было проведено хирургическое вмешательство. Без оперативного лечения можно устранить только осложнения порока: недостаточность кровообращения или нарушение сердечного ритма.
В настоящее время выполняются следующие виды хирургического лечения приобретенных пороков сердца:
- пластические;
- клапансохраняющие операции;
- протезирование клапанов сердца механическими и биологическими протезами;
- реконструкция корня аорты;
- протезирование клапанов с сохранением подклапанных структур;
- операция по восстановлению синусового ритма сердца;
- операция атриопластики левого предсердия;
- биопротезирование при пороках с инфекционным эндокардитом;
- протезирование клапанов сердца в сочетании с шунтированием коронарных артерий при ишемической болезни сердца.
Оперативное вмешательство при пороке сердца часто дает очень хорошие результаты, избавляя больного не только от последствий порока сердца, но и устраняя сам порок.


Гимнастика поможет улучшить состояние пациента с пороками сердца, однако нельзя забывать об определенных ограничениях. Чрезмерная активность может только ухудшить состояние. Поэтому рекомендуется выполнять комплексы упражнений под присмотром врача (как минимум, на первом этапе) и останавливаться при первом недомогании.
Лечебная физкультура может включать выполнение следующих упражнений (с соблюдением последовательности):
- ходьба;
- разминка мышц туловища;
- разминка нижних конечностей;
- дыхательные упражнения;
- упражнения для нижних конечностей;
- разминка мышц туловища;
- дыхательные упражнения;
- упражнения для верхних конечностей и плечевого пояса;
- ходьба;
- дыхательные упражнения.
Ходьба является базовым упражнением, которое необходимо включать в каждое занятие. Она позволяет активировать работу всего организма, подготавливая его к последующим нагрузкам. Сначала ходьба выполняется в медленном темпе, затем необходимо делать постепенное ускорение.
В конце занятия также выполняют медленную ходьбу – это способствует нормализации кровообращения. При выполнении упражнений на мышцы туловища главное – не усердствовать и также выполнять все в спокойном темпе. Эти упражнения выполняют не более 2 раз.
Упражнения на верхние конечности и плечевой пояс предназначены для развития навыка правильного дыхания и укрепления мышц этих зон. Упражнения на нижние конечности необходимы для расширения сосудов, которые удалены от сердца, таким образом удается ликвидировать застойные явления.
Дыхательные упражнения имеют огромное значение, так как стимулируют приток крови к легким и сердечной мышце, питая ее кислородом, обеспечивая нормальное питание головного мозга.


Таких мер профилактики, которые бы на сто процентов спасали бы от приобретенного порока сердца, нет. Но есть ряд мер, которые позволят снизить риск развития пороков сердца. Имеются ввиду следующие:
- своевременная терапия инфекций, вызванных стрептококком (в частности ангины);
- бициллинопрофилактика при факте ревматической атаки;
- прием антибиотиков перед хирургическими и стоматологическими манипуляциями при наличии риска инфекционного эндокардита;
- профилактика сифилиса, сепсиса, ревматизма: санация инфекционных очагов, правильное питание, режим труда и отдыха;
- отказ от вредных привычек;
- наличие умеренной физической нагрузки, доступные физические упражнения;
- закаливание.
Прогноз для жизни и трудоспособности людей с пороками сердца зависит от общего состояния, тренированности человека, физической выносливости. Если отсутствуют симптомы декомпенсации, человек может жить и работать в обычном режиме.
Если же развивается недостаточность кровообращения, труд должен быть или облегчен, или прекращен, показано санаторное лечение на специализированных курортах.
Необходимо наблюдаться у кардиолога, чтобы отслеживать динамику процесса и при прогрессировании заболевания вовремя определить показания к кардиохирургическому лечению порока сердца.
Приобретенные пороки клапанов сердца – это часто встречающаяся патология. В большинстве своем, порок клапана сердца развивается вследствие проникновения в вредоносных бактерий. Они могут поражать непосредственно сами клапаны, либо заболевание возникает в результате их разрушительного воздействия на . В этом случае, бактерии не развиваются непосредственно на клапанах, а провоцируют их вторичное поражение.
Когда поражаются сердечные клапаны, может развиться воспалительный процесс во внутренней оболочке сердца. Его называют эндокард. В этом случае не справляются защитные силы организма, позволяя микробам проникнуть в кровь, после чего они проникают в неё и оседают на слабом месте ткани клапана.
Причины клапанных пороков
Чаще всего пороки возникают вследствие перенесенного ревматического или инфекционного эндокардита. Данные заболевания провоцируют начало процесса укорочения или разрушения створок, от чего возникает клапанная недостаточность. В дальнейшем может начаться фиброзирующий процесс, который закрепляет или усиливает возникшие деформации. Это приводит к сужению клапанного кольца и развивается стеноз.
Обычно входными воротами для проникновения инфекции является ротовая полость (зубы, десны), мочевые пути и кожа. Поэтому очень важно соблюдать правила гигиены полости рта и всего тела. Это поможет предотвратить воспаление эндокарда.
Наиболее подвержены воздействию болезнетворных бактерий, проникших в нежные клапаны сердца. Особенно если они уже были повреждены различными воспалительными процессами или уже имеющимися пороками сердца. Данные патологии оставляют небольшие кровяные сгустки, которые являются прекрасной питательной средой для развития микробов.
Поражение митрального и аортального клапанов
Наиболее часто встречается порок митрального клапана сердца. Реже поражается аортальный, совсем редко трикуспидальный и клапан легочной артерии. Встречаются поражения одного, двух или сразу нескольких клапанов. Например, для ревматического поражения сердца характерны сложные поражения, а также сочетание клапанной недостаточности со стенозом.
Обычно патология формируется не сразу, а развивается в течение 1-3 лет, пока проходит активная стадия первичного или возвратного ревматического, септического процесса. После подавления характерных клинических признаков, некоторое время продолжаются фиброзирующие процессы. Происходит изменение в состоянии миокарда, вызывая некоторую динамику в клинической картине.
В связи с этим, предупреждение развития пороков, развивающихся в клапанах сердца сводится к недопущению проникновения стрептококковой инфекции и возникновению ревматизма.
Нередко патология связана не только с повреждением клапанного аппарата, а с серьезным растяжением полостей сердца. Вследствие этого нарушения клапанное кольцо чрезмерно расширяется, от чего развивается относительная недостаточность клапана.
В иных случаях прежний просвет клапанного отверстия недостаточен для того, чтобы кровь беспрепятственно протекала между увеличившимися камерами и растянутыми сосудами. Данную ситуацию называют относительным стенозом клапанного отверстия.
Кроме митрального, возможен и порок аортального клапана сердца. Это, так называемая недостаточность аортального клапана и аортальный стеноз.
При развитии порока аортального клапана кровь может свободно перемещаться из аорты в левый желудочек, вследствие видоизменения «дверок», не закрывающих этот проток плотно. Данный вид заболевания может быть только приобретенным и возникает, как последствие ревматических изменений, миксоматозного заболевания, некоторых механических повреждений или вследствие заразного эндокардита.
В случае аортального стеноза нарушается перетекание крови левого желудочка в аорту и давление крови в этом отделе становится повышенным. Патология имеет вполне определенную симптоматику и проявляется в виде стенокардии, обмороков, затрудненным дыханием, одышкой, особенно во время физических нагрузок.
Аортальный стеноз может быть врожденным или приобретенным, появившимся в результате какого-либо заболевания, в первую очередь – ревматизма.
Порок трехстворчатого клапана сердца
Данная патология характеризуется недостаточностью трехстворчатого клапана, а также его стенозом. В этом случае заболевание сопровождается ощущением повышенной пульсации крови в области шеи. В случае нарушения кровообращения в печени, в области расположения этого органа возникают болезненные ощущения. При стенозе чаще всего ощущается постоянная слабость.
Стеноз может быть спровоцирован карциноидом, аутоиммунными заболеваниями. Хотя он может быть и врожденным.
В большинстве случаев клапанные пороки сердца имеют приобретённый характер, поскольку возникают вследствие ревматического или инфекционного эндокардита. Клапанные пороки могут быть также врождёнными, однако в связи с гораздо большей распространённостью приобретённых пороков все разновидности поражения клапанов описаны в настоящей главе.
Приобретённые пороки сердца чаще формируются у лиц молодого и среднего возраста. В последние десятилетия в связи с уменьшением заболеваемости острой ревматической лихорадкой отмечают тенденцию к снижению доли больных приобретёнными пороками сердца среди кардиологических больных.
КЛАССИФИКАЦИЯ
Кассификация клапанных пороков сердца представлена в табл. 8-1.
Таблица 8-1. Классификация клапанных пороков сердца
Приобретённые пороки чаще касаются митрального клапана, реже - аортального, ещё реже - трикуспидального и клапана лёгочной артерии. Многоклапанные пороки характерны для ревматического поражения сердца. При сложных пороках общая клиническая картина складывается из поражения отдельных клапанов, хотя некоторые проявления могут стать нехарактерными. В целом многоклапанные пороки прогностически хуже, чем одноклапанные.
Иногда дисфункция клапана связана не с повреждением собственно клапанного аппарата, а со значительным растяжением полостей сердца. При этом может возникнуть чрезмерное расширение клапанного кольца и так называемая относительная недостаточность клапана. В других случаях нормальный просвет клапанного отверстия оказывается недостаточным, чтобы обеспечить беспрепятственное прохождение крови между увеличенными в объёме камерами и растянутыми сосудами, и ситуация расценивается как относительный стеноз клапанного отверстия.
ПАТОГЕНЕЗ
Если в результате вальвулита створки клапана деформируются, укорачиваются или разрушаются, закрытие клапана становится неполным и возникает клапанная недостаточность. Последующий фиброзирующий процесс и часто кальциноз могут закрепить или усилить возникшие деформации и/или привести к сужению клапанного кольца - стенозу. Во многих случаях ревматического поражения недостаточность клапана и стеноз того же клапанного отверстия сочетаются. Значительное разрушение створок и возникновение клапанной недостаточности без каких-либо признаков стеноза более характерно для порока, возникшего вследствие инфекционного эндокардита.
В большинстве случаев формирование ревматического клапанного порока происходит в период активности как первичной, так и возвратной острой ревматической лихорадки, который у взрослых часто протекает малосимптомно. Формирование порока, по-видимому, продолжается в течение 1-3 лет после купирования клинических признаков активности, вследствие субклинической минимальной активности воспаления, продолжения фиброзирующих процессов, позже - вследствие медленного нарастающего кальциноза. Порок при инфекционном эндокардите формируется быстрее (при остром эндокардите - иногда в течение нескольких дней).
ДИАГНОСТИКА
Клапанные пороки могут длиться годами, десятилетиями и протекать без субъективных симптомов. Однако и в этот период возможна ранняя диагностика, главным образом на основании аускультации сердца и данных ЭхоКГ.
Следует подчеркнуть, что аускультация, проведенная опытным врачом, часто позволяет заподозрить порок на ранней стадии. Чувствительность фонокардиографии значительно меньше. Она может быть полезной главным образом как метод регистрации, документации звуковой симптоматики в точках, выбранных при аускультации.
ЭхоКГ (включая допплеровский режим) - основной метод объективной диагностики пороков. По своей специфичности и чувствительности он значительно превосходит физические и рентгенологические исследования. ЭхоКГ позволяет рано обнаружить наличие и выраженность стеноза или недостаточности, оценить особенности внутрисердечной гемодинамики, степень гипертрофии миокарда, объёмы полостей, охарактеризовать функцию сердца. ЭхоКГ незаменима при многоклапанных поражениях. Этот метод полезен и для распознавания инфекционного эндокардита, поскольку позволяет обнаружить характерные для него вегетации длиной более 4 мм, которые лучше визуализируются при чреспищеводном доступе.
ЛЕЧЕНИЕ
У многих больных основной метод лечения порока - частичная или полная хирургическая коррекция. Исключение составляют больные с поздними стадиями болезни, с активным кардитом, с тяжёлой сопутствующей патологией. Вопрос об оптимальных сроках операции должен решаться совместно с кардиохирургом. По мере совершенствования хирургической техники заметна тенденция к расширению показаний для хирургического лечения, с охватом более тяжёлых больных. Оперированных больных, даже при отличных непосредственных результатах операции, всё же нельзя признать вполне здоровыми, они подлежат систематическому наблюдению кардиолога.
ПРОФИЛАКТИКА
Профилактика ревматических пороков сердца сводится к профилактике и раннему лечению любой стрептококковой инфекции. Профилактика антибактериальными ЛС необходима для предотвращения повторных атак острой ревматической лихорадки и прогрессирования имеющегося порока. Повреждение клапанов любой природы предрасполагает к развитию инфекционного эндокардита. Поэтому любое вмешательство, могущее привести к хотя бы кратковременной бактериемии (стоматологическое, хирургическое или др.), должно выполняться через час после приёма антибиотика.
8.1. МИТРАЛЬНЫЙ СТЕНОЗ
Митральный стеноз - сужение левого предсердно-желудочкового отверстия.
ЭТИОЛОГИЯ
Данный порок практически всегда обусловлен острой ревматической лихорадкой, перенесённой обычно в молодом возрасте, хотя заболевание может быть и не диагностировано в прошлом. Преобладающий митральный стеноз отмечают приблизительно у 40% больных ревматическими пороками сердца (65% из них женщины). При редком синдроме Лютембаше ревматический митральный стеноз сочетается с врождённым дефектом межпредсердной перегородки (ДМПП). Врождённый митральный стеноз встречают крайне редко. Сужение митрального отверстия может быть обусловлено миксомой левого предсердия или большим тромбом в нем. При аортальной недостаточности изредка заметны аускультативные признаки относительного митрального стеноза.
ПАТОГЕНЕЗ
Если площадь митрального отверстия, составляющая в норме около 4 см 2 , становится менее 2 см 2 , то для поддержания сердечного выброса давление в левом предсердии возрастает, возникает его гипертрофия и дилатация (поперечник по данным ЭхоКГ более 4 см). В дальнейшем развивается венозный застой в лёгких и рефлекторно повышается давление в системе лёгочной артерии, что приводит к перегрузке и увеличению правых отделов сердца. Лёгочная гипертензия, первоначально лабильная и обратимая, в дальнейшем, по мере развития фиброза и утолщения сосудистой стенки сосудов лёгких, становится стабильной и необратимой (рис. 8-1).
Рис. 8-1. Гемодинамика при стенозе митрального отверстия: а - диастола (ток крови через суженное отверстие митрального клапана); б - систола. ЛП - левое предсердие; ЛЖ - левый желудочек; А - аорта.Перепад (градиент) давления на уровне клапанного отверстия зависит от площади отверстия и величины объёмного кровотока во время диастолы. Чем меньше отверстие и чем больше крови проходит в единицу времени через суженное отверстие, тем значительнее перепад давления и тем больше перегрузка левого предсердия и хуже гемодинамические последствия стеноза. Особенно возрастает перепад давления в условиях повышенного сердечного выброса, например во время физической нагрузки, лихорадки, беременности. Связь гемодинамических нарушений с величиной объёмного кровотока объясняет плохую переносимость тахикардии любой природы этими больными, особенно если нарушение ритма возникает внезапно, например при развитии тахисистолической формы мерцания предсердий, при лихорадке, тяжёлой нагрузке, родах. Укорочение диастолы ещё более затрудняет наполнение левого желудочка и приводит к дальнейшему повышению давления в предсердии. В этих условиях застой в малом круге кровообращения, вплоть до отёка лёгких, возникает чаще.
Перераспределение крови ухудшает условия внешнего дыхания, предрасполагает не только к развитию отёка лёгких, но и к инфекции дыхательных путей. Растяжение левого предсердия может сопровождаться образованием пристеночных тромбов и эмболией сосудов мозга, почек, селезёнки и других органов, а также почти закономерным развитием мерцания предсердий, после чего склонность к тромбообразованию и опасность тромбоэмболии возрастает. Сужение митрального отверстия, а затем гипертония малого круга обусловливают снижение сердечного выброса, уменьшение перфузии органов большого круга и мышц, что проявляется слабостью, снижением трудоспособности ещё до развития ХСН, головокружением, похолоданием конечностей, склонностью к артериальной гипотензии.
После периода компенсации, который, если острая ревматическая лихорадка не рецидивирует и порок не прогрессирует, может длиться десятилетия, развивается правожелудочковая недостаточность с застоем по большому кругу кровообращения.
КЛИНИЧЕСКАЯ КАРТИНА
ЖАЛОБЫ
У 65% больных в анамнезе отмечают ревматические атаки.
Если порок слабо выражен и нет чрезмерных нагрузок, то самочувствие многие годы может оставаться удовлетворительным. Бессимптомный период укорачивается, если повторяются стрептококковые инфекции.
В типичных случаях ранняя жалоба - одышка при подъёме в гору, по лестнице. В тяжёлых случаях одышку провоцируют любая нагрузка, возбуждение, лихорадка и другие факторы, усиливающие кровообращение. Приступы сердечной астмы могут возникать в положении лёжа, ночью, заставляя больного садиться. Возможны сердцебиение, кашель, кровохарканье, тяжесть в грудной клетке. Стенокардия не характерна для митрального стеноза, но изредка её наблюдают у больных со значительной гипертензией по малому кругу. Уменьшение сердечного выброса может вести к симптомам вертебробазилярной недостаточности (головокружения, обмороки), постепенно нарастающей общей слабости, особенно усиливающейся после нагрузки. К слабости, из-за её медленного нарастания, больные, постепенно уменьшая бытовые нагрузки, незаметно для себя адаптируются. Поэтому она может и не фигурировать среди активных жалоб.
При малосимптомном течении болезни ухудшение состояния может возникать при рецидиве острой ревматической лихорадки, и тогда часть жалоб (дополнительное снижение переносимости нагрузок, аритмии и др.) может быть обусловлена кардитом. В сравнительно редких случаях первым заметным проявлением существующего порока могут оказаться осложнения - мерцание предсердий, тромбоэмболия.
ОБЪЕКТИВНОЕ ОБСЛЕДОВАНИЕ
Внешний вид больного в большинстве случаев бывает без особенностей. При тяжёлом митральном стенозе он может быть характерным: периферический цианоз, резко очерченный цианотический румянец, возможна видимая пульсация прекардиальной и эпигастральной области вследствие увеличения правого желудочка. Обращает внимание склонность к тахикардии и артериальной гипотензии.
Аускультативные признаки порока обычно предшествуют другой симптоматике.
В типичных случаях над верхушкой сердца выслушивают громкий (хлопающий) I тон и отрывистый тон (щелчок) открытия митрального клапана в начале диастолы, через 0,04-0,12 с после начала II тона. По мере повышения давления в левом предсердии открытие клапана происходит раньше, интервал укорачивается, и тон открытия аускультативно может не восприниматься отдельно. Тон открытия исчезает при значительном кальцинозе створок.
Наиболее специфичен для митрального стеноза рокочущий низкочастотный диастолический шум, начинающийся после тона открытия митрального клапана, с протодиастолическим и пресистолическим усилением. Иногда раздельно слышны протодиастолический и пресистолический шумы, иногда - только пресистолический. Последний связан с систолой предсердий, и поэтому он исчезает при мерцании предсердий или уже в период, предшествующий нарущению ритма. Шум может сопровождаться пальпируемым дрожанием грудной стенки. Сочетание пресистолического шума и тона открытия митрального клапана патогномонично для ревматического митрального стеноза. У части больных выслушивают и систолический шум, который может быть связан или с одновременно имеющейся митральной недостаточностью, или с относительной трикуспидальной недостаточностью (особенно при значительном увеличении правого желудочка).
Вся описанная звуковая симптоматика митрального стеноза, как и дрожание грудной стенки, лучше выявляются при положении больного на левом боку, при несколько увеличенном ритме (например, после небольшой нагрузки - раздевания), при задержке дыхания на выдохе. Громкость звуковой симптоматики зависит от многих факторов и не всегда отражает тяжесть порока.
Над лёгочной артерией выявляют акцент и иногда расщепление II тона, что связано с гипертензией малого круга. Позже там же может выслушиваться самостоятельный мягкий протодиастолический шум, связанный с относительной недостаточностью клапана лёгочной артерии.
Фонокардиография менее чувствительна, чем аускультация опытного врача, но позволяет объективизировать и иногда более четко разобраться в аускультативной картине.
ЭКГ может оставаться близкой к норме. При синусовом ритме иногда заметны признаки перегрузки левого предсердия [широкие (около 0,12 с) двугорбые зубцы P , особенно в I и II стандартных отведениях, двухфазные зубцы P с широкой отрицательной фазой в отведении V 1 ] и правого желудочка (увеличение зубца R , снижение сегмента ST , отрицательные несимметричные зубцы T в отведении V 1), иногда с развитием неполной или полной блокады правой ножки пучка Гиса. Часто отмечают синусовую тахикардию, предсердную экстрасистолию. Значительная деформация и расширение зубца P позволяют предсказать скорое развитие мерцания предсердий, сначала пароксизмальное, а затем постоянное, которое почти всегда осложняет выраженный митральный стеноз.
ЭхоКГ (включая допплеровский режим) легко и надёжно выявляет митральный стеноз и даёт возможность судить о его выраженности. Она позволяет уточнить структуру клапана (наличие фиброза, обызвествления) и характерную особенность движения передней и задней створок: будучи сращёнными, они смещаются во время диастолы конкордантно, а не дискордантно, как в норме. При ЭхоКГ можно измерить размеры полостей сердца (включая левое предсердие), рассчитать площадь митрального отверстия, оценить давление в малом круге кровообращения, определить состояние других клапанов и иногда обнаружить пристеночные тромбы.
Рентгенологическое исследование по информативности уступает ЭхоКГ. В прямой и косых проекциях с контрастированием пищевода определяют характерные особенности конфигурации сердца. При небольшом митральном стенозе силуэт сердца может быть не изменен. По мере прогрессирования порока обнаруживают увеличение левого предсердия, что приводит к выпрямлению левого контура сердца ("сглаживанию талии") и затем к его выбуханию. В косых проекциях видно оттеснение пищевода левым предсердием назад, по дуге малого радиуса (не более 6 см). Тень лёгочной артерии расширяется. При далеко зашедшей болезни находят увеличение правых отделов сердца, заполнение правым желудочком ретростернального пространства, расширение крупных лёгочных сосудов и верхней полой вены, венозное полнокровие лёгких. Левый желудочек не увеличивается. При рентгеноскопии иногда заметны кальцинаты в движущихся створках митрального клапана.
Кардиохирургическое обследование (катетеризацию сердца, ангиокардиографию) иногда проводят для исключения другой патологии сердца (если это не удается при использовании неинвазивных методов) при подготовке больного к оперативному лечению порока.
ОСЛОЖНЕНИЯ
При выраженном митральном стенозе и на поздних стадиях болезни часто наблюдают предсердные аритмии, особенно мерцательную аритмию в виде фибрилляции и, реже, трепетания предсердий: сначала пароксизмальную форму, а затем постоянную. Столь же закономерно развитие на поздних стадиях ХСН с застоем по большому кругу, иногда вслед за появлением мерцания предсердий. Из других осложнений отметим эмболии в органы большого круга кровообращения (у больных, перенёсших эмболию, повторные эмболии весьма вероятны), шаровидный тромб в предсердии, повторные инфекции дыхательных путей. Как при всех ревматических пороках, нередки рецидивы острой ревматической лихорадки с дальнейшим прогрессированием поражения клапанов. Инфекционный эндокардит может осложнять митральный стеноз, хотя при изолированном митральном стенозе он присоединяется редко.
ДИАГНОСТИКА
Ранняя диагностика порока (на бессимптомной стадии) возможна на основании анамнеза, аускультативных признаков (диастолический шум на верхушке сердца, хотя бы слабый) и данных ЭхоКГ в условиях поликлиники. Обследование в стационаре необходимо лишь у части больных, если трудно исключить сложный порок, острую ревматическую лихорадку и для решения вопроса об оперативном лечении.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Дифференциальная диагностика редко бывает трудной.
Первичная гипертензия малого круга отличается отсутствием характерной для митрального стеноза аускультативной картины и признаков увеличения левого предсердия.
Трикуспидальный стеноз, также почти всегда имеющий ревматическую природу и дающий сходную с митральным стенозом аускультативную симптоматику, очень редко встречается в виде изолированного порока. Обычно он сочетается с митральным стенозом и поражением аортального клапана. Для данного порока характерны увеличение правого предсердия и застой в большом круге кровообращения. При выраженном трикуспидальном стенозе нет значительного застоя в малом круге, даже при одновременном наличии митрального стеноза. Тщательная ЭхоКГ обычно позволяет диагностировать этот порок на фоне многоклапанного поражения.
Относительный митральный стеноз при аортальной недостаточности (см. раздел 8.5 "Аортальная недостаточность") хотя и даёт соответствующую митральному стенозу аускультативную симптоматику, но тон открытия при этом отсутствует, а признаки аортальной недостаточности, включая увеличение левого желудочка, выступают на первый план и предшествуют признакам митрального стеноза.
Сужение митрального отверстия, обусловленное миксомой левого предсердия, может давать типичную для стеноза картину, но также без тона открытия. Аускультативная картина, особенно громкость и продолжительность шума, может сразу меняться при изменении положения пациента. Болезнь может протекать вначале малосимптомно, но иногда сопровождается лихорадкой, анемией, увеличением СОЭ, потерей веса. В дальнейшем, при значительной обструкции, на первый план выходят признаки застоя в лёгких и снижение АД. Продолжительность заболевания обычно составляет несколько недель, месяцев. Признаки других пороков отсутствуют. Решающее значение в диагностике имеют ЭхоКГ (см. рис. 8-2) и ангиокардиография, которые позволяют оценить наличие, размеры и положение опухоли.

ЛЕЧЕНИЕ
ОБЩИЕ МЕРОПРИЯТИЯ
Исключают плохо переносимые нагрузки, т.е. провоцирующие длительную одышку, сердцебиение, слабость. Противопоказана работа, связанная с физическими или значительными эмоциональными нагрузками, охлаждениями. При небольшом митральном стенозе беременность и роды пациентки обычно переносят удовлетворительно (во время беременности больные должны наблюдаться также у кардиолога). При выраженном пороке и тем более при наличии симптоматики в покое вопрос о беременности и родах следует рассматривать через год после успешного оперативного лечения. При развитии осложнений больные, как правило, нетрудоспособны, сохранение беременности не показано. Все больные митральным стенозом должны наблюдаться кардиоревматологом и госпитализироваться при осложнениях.
МЕДИКАМЕНТОЗНАЯ ТЕРАПИЯ
Терапию ЛС проводят при осложнениях и для профилактики рецидивов острой ревматической лихорадки и инфекционного эндокардита. Любое инфекционное заболевание следует начинать лечить сразу после выявления и применять более агрессивную лечебную тактику. Если мерцание предсердий наблюдают у больного, не подлежащего операции, восстановление синусового ритма, как правило, не производят; ограничиваются снижением частоты сокращений желудочков (за исключением редких случаев, когда мерцание возникает как раннее осложнение). При тахисистолическом мерцании полезны β- адреноблокаторы и/или дигоксин в малых дозах, антиагреганты. Антикоагулянты (варфарин) назначают и после перенесённого тромбоэмболического осложнения. При ХСН дополнительно назначают ингибитор АПФ, мочегонные ЛС, начиная с малых доз. Артериальная гипотензия может затруднять лечение данными препаратами. Синусовая тахикардия при митральном стенозе не служит показанием для использования сердечных гликозидов.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ
В каждом случае следует определить целесообразность хирургического лечения.
Оптимальными кандидатами считают больных изолированным неосложнённым митральным стенозом с одышкой, но без стойкого мерцания предсердий, без значительного увеличения левого предсердия, без развития стойкой гипертензии малого круга, без признаков острой ревматической лихорадки. Их следует направлять к кардиохирургу, совместно с которым решают вопрос о возможности и сроке операции.
Вид операции (митральная комиссуротомия, вальвулопластика, протезирование клапана) определяет кардиохирург. Пытаются использовать и баллонную вальвулопластику. В последнее время заметна тенденция к расширению показаний к оперативному лечению в сторону более тяжёлых больных с сочетанными и многоклапанными пороками, с некоторыми осложнениями. Кальцинаты, пристеночные тромбы не относят к противопоказаниям к операции, хотя они затрудняют оперативное лечение.
У больных с мерцанием предсердий синусовый ритм может спонтанно восстановиться во время операции или в ближайшем послеоперационном периоде. Если этого не происходит, то нормализация ритма при помощи лекарств или электроимпульсного лечения целесообразна в более поздние сроки, после проведения профилактики эмболий антикоагулянтами в течение 2-3 недель.
ПРОГНОЗ
Митральный стеноз, даже небольшой, может прогрессировать вследствие рецидивов острой ревматической лихорадки, к которым такие больные очень склонны. Большинство нелечёных больных погибает от осложнений: тромбоэмболий, ХСН. Хирургическое лечение улучшает прогноз, хотя прогрессирование болезни с развитием рестеноза и других осложнений возможно и при отличных непосредственных результатах операции. Оперированные больные должны наблюдаться кардиологом.
8.2. МИТРАЛЬНАЯ НЕДОСТАТОЧНОСТЬ
Митральная недостаточность (недостаточность митрального клапана) может быть обусловлена повреждением створок клапана, а также повреждением хорд, прилегающего миокарда, клапанного кольца.
ЭТИОЛОГИЯ
Этиология данного порока многообразна.
Митральная недостаточность часто вызвана ревматическим эндокардитом, приводящим к деформации и укорочению створок, фиброзу и ригидности всего клапанного аппарата. Нередко ревматическая митральная недостаточность сочетается с митральным стенозом, причём митральная недостаточность предшествует развитию стеноза.
Развитие митральной недостаточности возможно и вследствие деформации и разрушения створок при инфекционном эндокардите.
Митральная недостаточность в результате воспалительного повреждения створок иногда возникает при СКВ, ревматоидном артрите, анкилозирующем спондилоартрите, системной склеродермии.
Этот порок может быть результатом пролапса митрального клапана (см. главу 10 "Пролапс митрального клапана") вследствие миксематозной дегенерации и растяжения хорд, а также вследствие растяжения сосочковых мышц при ишемии, инфаркте, аневризме левого желудочка, травме и других процессах с ослаблением (иногда разрывом) сосочковых мышц; при обструктивной гипертрофической кардиомиопатии (вследствие характерного для неё смещения вперед передней створки митрального клапана). Митральная недостаточность при синдроме Марфана связана с повышенной растяжимостью как хорд, так и клапанного кольца.
Врождённая митральная недостаточность редка. Кальциноз клапанных створок и клапанного кольца способствует митральной недостаточности.
Всякое значительное растяжение левого желудочка, например при дилатационной кардиомиопатии, в поздних стадиях гипертонической болезни, аортальной недостаточности, может привести к растяжению клапанного кольца и относительной митральной недостаточности.
При всех указанных заболеваниях обычно речь идёт о хронической митральной недостаточности, формирующейся на протяжении недель, месяцев и постепенно нарастающей на протяжении более длительного срока. Кальциноз клапанных створок и клапанного кольца способствуют митральной недостаточности.
ПАТОГЕНЕЗ
При митральной недостаточности в патологический процесс вовлекаются практически все отделы сердца.
Из-за отсутствия фазы полного закрытия митрального клапана часть крови бесполезно перемещается из левого желудочка в левое предсердие и обратно, обусловливая объёмную перегрузку левых отделов сердца: во время систолы желудочка происходит переполнение предсердия, во время диастолы переполняется желудочек. Полезный выброс существенно меньше систолического объёма, а при выраженной недостаточности объём регургитации (возврата) может быть равен объёму полезного выброса. Благодаря гипертрофии левых отделов и отсутствию препятствия на уровне аортального клапана выброс в аорту остается нормальным вплоть до развития левожелудочковой недостаточности. Увеличение левых отделов сердца способствует растяжению клапанного кольца и дальнейшему медленному прогрессированию митральной недостаточности независимо от рецидивов основного заболевания.
На поздних стадиях, в связи с ослаблением левого желудочка, повышается давление в левом предсердии, что ведёт к переполнению лёгочных вен и рефлекторно к гипертензии в системе лёгочной артерии, в дальнейшем обусловливающей перегрузку и правых отделов, но обычно существенно меньшую, чем при митральном стенозе.
У некоторых больных с длительно существующей митральной недостаточностью левое предсердие, в силу большой податливости его стенки, увеличивается особенно значительно. У этих больных давление в предсердии не достигает высокого уровня, умеренна и гипертензия малого круга. Сердечный выброс уменьшен. Растяжение предсердия предрасполагает к развитию аритмий и образованию пристеночных тромбов, которые могут быть источником тромбоэмболических осложнений. Однако в целом при митральной недостаточности мерцание предсердий и тромбоэмболии возникает несколько реже, чем при митральном стенозе.
КЛИНИЧЕСКАЯ КАРТИНА
ЖАЛОБЫ
У части больных в анамнезе отмечают острую ревматическую лихорадку (которая может быть малосимптомной) или другое заболевание, способное привести к митральной недостаточности. Характерно многолетнее бессимптомное течение, когда порок не отражается на повседневной активности. Лишь на поздних стадиях, при повышении давления в левом предсердии, больного начинают беспокоить постепенно нарастающие слабость, сердцебиение, одышка при нагрузке, позже - ночные приступы сердечной астмы. Кровохарканье и жалобы, связанные с тромбоэмболиями в органы большого круга, возможны, но менее характерны, чем при стенозе.
ОБЪЕКТИВНОЕ ОБСЛЕДОВАНИЕ
Внешний вид больного в большинстве случаев не имеет характерных особенностей. Лишь при тяжёлой митральной недостаточности у отдельных пациентов можно обнаружить периферический цианоз и цианотический "митральный румянец". ЧСС и АД при неосложнённом пороке близки к норме. При длительно существующей митральной недостаточности можно заметить признаки увеличения левого желудочка: усиление верхушечного толчка и смещение его латеральнее. При выраженной регургитации иногда удается наблюдать пульсацию левой парастернальной области, связанную с наполнением левого предсердия при регургитации крови во время систолы желудочков. На поздних стадиях заметен и сердечный толчок - пульсация всей прекардиальной области, отражающая увеличение правого желудочка.
Аускультативная картина менее специфична, чем при митральном стенозе.
В типичных случаях над верхушкой сердца выявляют ослабление или исчезновение I тона, убывающий систолический шум различного тембра, продолжительности и громкости, проводящийся в подмышечную область и к основанию сердца (в меньшей степени). Изредка шум сопровождается пальпируемым дрожанием. Продолжительность шума отражает выраженность порока и довольно постоянна в разных циклах, даже при наличии аритмии. При тяжёлом пороке шум пансистолический, и убывающий характер его не заметен.
При митральной недостаточности, связанной с пролапсом митрального клапана, шум возникает обычно после добавочного систолического тона и усиливается к концу систолы.
На поздних стадиях, иногда через 0,12-0,17 с после начала аортального компонента II тона, выявляют III тон.
Звуковая симптоматика лучше определяется после небольшой нагрузки, при положении больного на левом боку, при задержке дыхания на полном выдохе. II тон над лёгочной артерией на поздних стадиях усилен и может быть расщеплён.
ИНСТРУМЕНТАЛЬНЫЕ МЕТОДЫ ОБСЛЕДОВАНИЯ
Используют следующие методы.
ЭКГ не имеет отклонений от нормы или на ней обнаруживают признаки перегрузки левого предсердия, позднее - левого желудочка. На поздних стадиях возможно пароксизмальное или постоянное мерцание предсердий.
ЭхоКГ позволяет оценить состояние и движение клапанных створок, наличие и выраженность регургитации (рис. 8-3, 8-4), размеры левого предсердия и других камер сердца. Иногда заметны фиброз и кальцинаты, при инфекционном эндокардите - вегетации на створках.
При использовании рентгенологического метода (с контрастированием пищевода) обнаруживают признаки увеличения левого предсердия в виде сглаживания, а затем выбухания "талии" сердца. В косых проекциях можно видеть уменьшение ретрокардиального пространства и оттеснение назад пищевода по дуге большого радиуса (больше 6 см) увеличенным предсердием. Дилатация левого предсердия в некоторых нелечёных случаях необычно велика. При рентгеноскопии иногда отмечают дополнительное расширение левого предсердия (смещение пищевода) во время систолы желудочков, изредка видны движущиеся кальцинаты в области клапана или клапанного кольца. Обычно заметно увеличение левого желудочка. На поздних стадиях присоединяются признаки увеличения правых отделов сердца, усиление сосудистого рисунка в лёгких вследствие венозного полнокровия и гипертензии малого круга.
Специальные методы исследования, включая ангиокардиографию, целесообразны у части больных, если обсуждают хирургическое лечение, для более точной оценки выраженности регургитации и суждения о возможном наличии другой патологии (пороки других клапанов, коронаросклероз).




ОСЛОЖНЕНИЯ
Митральная недостаточность несколько реже, чем митральный стеноз, осложняется мерцанием предсердий и тромбоэмболиями в большом круге кровообращения. Мерцание предсердий переносится лучше, чем при стенозе. На любой стадии болезни возможен инфекционный эндокардит, в поздних стадиях - сердечная (вначале левожелудочковая, в дальнейшем и правожелудочковая) недостаточность. Если порок ревматической природы, возможны рецидивы острой ревматической лихорадки с дальнейшим прогрессированием порока.
ДИАГНОСТИКА
Взрослые с систолическим шумом на верхушке сердца, несмотря на наличие или отсутствие эпизодов острой ревматической лихорадки в анамнезе и жалоб, должны направляться на ЭхоКГ, что обеспечивает раннюю диагностику порока. В большинстве случаев это возможно в условиях поликлиники.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
В связи с малой специфичностью аускультативной симптоматики отмечают тенденцию к гипердиагностике митральной недостаточности.
Этот диагноз ошибочно ставили лицам с систолическим шумом на верхушке сердца, не связанным с пороком. Такой шум нередко обнаруживают у здоровых, особенно у молодых и подростков. Систолический шум неклапанного происхождения может быть при анемии, тиреотоксикозе, вегетативной дистонии. В большинстве случаев шум негромкий, мягкого тембра, непродолжительный. У этих лиц нет других аускультативных изменений, размеры камер сердца существенно не увеличены. При ЭхоКГ находят нормально функционирующий клапан.
Систолический шум без митральной регургитации и увеличения левого предсердия (по данным ЭхоКГ и рентгенологического исследования) не служит доказательством порока. Небольшая митральная регургитация, выявляемая иногда вблизи створок при ЭхоКГ в допплеровском режиме, по-видимому, может иметь различное происхождение. Допускают возможность физиологической минимальной митральной регургитации у здоровых лиц, которая может сопровождаться систолическим шумом.
Диагностические трудности могут возникнуть при сочетании митрального стеноза и митральной недостаточности, т.к. симптоматика обоих пороков суммируется. Обычно признаки одного из пороков преобладают, что должно быть отражено в диагнозе. Если при несомненной митральной недостаточности выявляется некоторое усиление (хлопанье) I тона и тон открытия митрального клапана (даже при отсутствии диастолического шума на верхушке), то в большинстве случаев это указывает на одновременно имеющийся митральный стеноз. При стенозе в пользу одновременно имеющейся митральной недостаточности могут также свидетельствовать ослабление I тона и инструментальные признаки хотя бы небольшого увеличения левого желудочка. Диагноз легко устанавливают при помощи ЭхоКГ. Обнаружение сочетания митрального стеноза и недостаточности, несомненно, указывает на ревматическую природу болезни.
Недостаточность трикуспидального клапана также сопровождается систолическим шумом, но точка, в которой он максимальный, расположена медиальнее, чем при митральной недостаточности, и выслушивается он лучше при задержке дыхания на вдохе. Возможно наличие систолической пульсации шейных вен и печени. При ЭхоКГ определяют трикуспидальную регургитацию. Всегда существенно увеличены правые отделы сердца.
При относительной митральной недостаточности обращает на себя внимание значительное увеличение левого желудочка и лишь умеренное увеличение левого предсердия (при клапанной митральной недостаточности отношения, скорее, обратные).
ЛЕЧЕНИЕ
Больные подлежат систематическому наблюдению кардиоревматолога. При неосложнённой митральной недостаточности больные, как правило, активны и удовлетворительно переносят умеренные нагрузки. Большие нагрузки противопоказаны. Возникновение осложнений обычно приводит к временной или стойкой утрате трудоспособности.
МЕДИКАМЕНТОЗНАЯ ТЕРАПИЯ
ЛС назначают по поводу основной болезни (острой ревматической лихорадки, инфекционного эндокардита, СКВ и др.), при развитии осложнений (в этих случаях необходима госпитализация), для профилактики рецидивов острой ревматической лихорадки, инфекционного эндокардита. В случае развития сердечной недостаточности лечение проводят по обычным принципам (см. главу 11 "Сердечная недостаточность"). Используют ингибиторы АПФ, которые способствуют некоторому увеличению полезного выброса у этих больных за счёт уменьшения регургитации крови. При развитии стойкого мерцания предсердий назначают β- адреноблокаторы или дигоксин для уменьшения ЧСС, а также антикоагулянты или антиагреганты.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ
Выраженная митральная недостаточность с начальными признаками ослабления левого желудочка - показание для хирургического лечения (вальвулопластика или протезирование клапана). Оптимальное время для операции и вид её выбирает кардиохирург. Операция обычно неэффективна на поздних стадиях, при существенном увеличении камер сердца (конечный диастолический размер более 7 см) и снижении функции (фракция выброса менее 30%) левого желудочка. Результаты операции хуже у больных с митральной недостаточностью, связанной с дисфункцией сосочковой мышцы в результате ИБС. При выраженном сужении венечных артерий иногда одновременно производят аортокоронарное шунтирование. Больные, перенесшие операцию, подлежат наблюдению кардиолога.
ПРОГНОЗ
Митральная недостаточность длительно остаётся компенсированной. Выраженный порок склонен к медленному прогрессированию независимо от наличия осложнений. Осложнения ускоряют развитие болезни. Нелечёные больные умирают главным образом от ХСН.
8.4. АОРТАЛЬНЫЙ СТЕНОЗ
Аортальный стеноз - стеноз устья аорты на уровне аортального клапана.
ЭТИОЛОГИЯ
Этиология аортального стеноза различная.
Ревматический аортальный стеноз обычно сочетается с аортальной недостаточностью и митральным пороком, и данный порок в несколько раз чаще находят у мужчин.
Врождённый аортальный стеноз нередко наблюдают у пациентов с двустворчатым аортальным клапаном, и обычно он не сочетается с другими пороками. Гемодинамические последствия такого стеноза могут быть заметными уже при рождении, но чаще они проявляются постепенно в течение первых десятилетий жизни.
У пожилых лиц часто обнаруживают приобретённый неревматический кальцинирующий аортальный стеноз.
Расширение восходящей аорты различной природы (чаще при атеросклерозе аорты, аневризме восходящей части, растяжении аорты из-за аортальной недостаточности и др.) может привести к относительному стенозу устья аорты.
Клапанный аппарат при ревматическом или врождённом аортальном стенозе особенно склонен к кальцинозу, что ведет к дальнейшему прогрессированию стеноза.
ПАТОГЕНЕЗ
При значительном аортальном стенозе увеличивается перепад давления между левым желудочком и аортой во время систолы, иногда превышая 100 мм рт.ст., возникает перегрузка левого желудочка, удлиняется период изгнания. Сердечный выброс в покое длительно остается нормальным вследствие значительных компенсаторных возможностей левого желудочка, его перегрузки и постепенной концентрической гипертрофии. Длительный период полной компенсации - характерная черта этого порока (рис. 8-5).

В патогенезе заболевания участвуют следующие механизмы.
По мере нарастания концентрической гипертрофии уменьшается податливость стенки левого желудочка, что может вести к повышению конечного диастолического давления в нём ещё до нарушения сократительной функции желудочка и развития сердечной недостаточности (диастолическая дисфункция). Следствием этого может быть повышение нагрузки на левое предсердие ("митрализация" аортального стеноза).
На поздних стадиях сила сокращения миокарда левого желудочка уменьшается, возникает его дилатация, уменьшается прирост сердечного выброса при нагрузке. Затем снижается сердечный выброс и в покое, ухудшается кровоснабжение органов, развивается левожелудочковая недостаточность. Позднее присоединяется и правожелудочковая недостаточность.
У отдельных больных может возникнуть мерцание предсердий. Аритмия плохо переносится этими больными, провоцирует или значительно усиливает сердечную недостаточность. Выраженная гипертрофия левого желудочка предрасполагает к желудочковым аритмиям.
Вследствие повышения работы сердца и значительной гипертрофии левого желудочка потребление сердцем кислорода увеличено. Связанное со стенозом повышение систолического давления в левом желудочке может привести к механическому сдавлению венечных сосудов во время систолы, что затрудняет венечную перфузию. В результате венечная недостаточность, особенно субэндокардиальная ишемия, возникает у этих больных сравнительно легко, даже без атеросклеротического поражения венечных сосудов. На поздних стадиях уменьшение сердечного выброса дополнительно снижает венечный кровоток. Одновременно могут быть признаки ишемии мозга, других органов, конечностей.
Рецидивы острой ревматической лихорадки, венечная недостаточность наряду с прогрессированием стеноза ухудшают состояние миокарда, ускоряют развитие декомпенсации.
КЛИНИЧЕСКАЯ КАРТИНА
Для аортального стеноза характерно длительное (на протяжении десятилетий) бессимптомное течение. Изолированный аортальный стеноз проявляется клинически лишь тогда, когда площадь сечения устья аорты в четыре раза меньше нормы.
ЖАЛОБЫ
Одышка, стенокардия, головокружения и обмороки, общая слабость возникают при длительно существующем и выраженном аортальном стенозе и обусловлены, главным образом, недостаточным сердечным выбросом, т.е. фактически начинающейся левожелудочковой недостаточностью. Поначалу они заметны лишь при физической нагрузке.
ОБЪЕКТИВНОЕ ОБСЛЕДОВАНИЕ
Внешний вид, пульс, АД длительно остаются нормальными. Лишь на поздней стадии, при снижении сердечного выброса, характерны бледность, снижение систолического и пульсового давлений. Пульс в этот период малого наполнения, пологий, что лучше заметно на сфигмограмме, где типична зазубренность восходящей части кривой.
При обследовании выявляют признаки гипертрофии левого желудочка в виде усиления и некоторого смещения верхушечного толчка. Значительное расширение сердца бывает заметно уже при развитии ХСН.
Аускультативная симптоматика - наиболее ранний признак, позволящий диагностировать аортальный стеноз.
Над аортой выслушивают грубый систолический шум с максимумом в середине систолы (на фонограмме шум имеет ромбовидную форму), проводящийся на обе общие сонные артерии, иногда - и в сторону верхушки сердца. Шум громче при задержке дыхания на выдохе. При развитии ХСН шум слабеет.
Важный диагностический признак выраженного стеноза - пальпируемое над аортой систолическое дрожание.
Возможно усиление I тона над аортой - тон выброса или тон открытия аортального клапана. Аортальный компонент II тона запаздывает (приближаясь к лёгочному компоненту или сливаясь с ним), ослаблен или отсутствует. Кальциноз клапанов способствует ослаблению тонов.
В целом о тяжести порока судят, главным образом, по выраженности жалоб и величине левого желудочка. Аускультативные данные и особенности АД имеют меньшее значение.
ИНСТРУМЕНТАЛЬНЫЕ МЕТОДЫ
Применяют следующие инструментальные исследования.
ЭКГ может длительно оставаться нормальной. Позднее обнаруживают признаки увеличения левого желудочка. Возможно постепенно нарастающее нарушение проводимости по левой ножке пучка Гиса. Изменения конечной части желудочкового комплекса могут быть связаны с венечной недостаточностью. При тяжёлом стенозе на поздних стадиях иногда определяют признаки увеличения левого предсердия, а у отдельных больных - мерцание предсердий. Развитие мерцания предсердий ещё до левожелудочковой недостаточности нехарактерно для данного порока и обычно указывает на одновременно имеющийся митральный порок.
ЭхоКГ определяет утолщение стенок левого желудочка, неполное раскрытие аортального клапана, наличие кальцинатов в створках. Размеры полостей долго остаются нормальными. Допплеровский режим даёт возможность оценить перепад давления и площадь клапанного отверстия.
Рентгенологическое исследование при длительно существующем стенозе, несмотря на выраженную концентрическую гипертрофию, показывает лишь умеренное увеличение контура левого желудочка. При тяжёлом стенозе заметны расширение восходящей аорты, кальцинаты в створках аортального клапана. На поздних стадиях выявляют признаки застоя в малом круге кровообращения, увеличение левого предсердия, затем увеличение и правых отделов сердца.
Специальные исследования (катетеризация левого сердца, ангиокардиография) полезны, главным образом, если обсуждается возможность оперативного лечения. Эти методы позволяют уточнить локализацию стеноза относительно клапана, точнее измерить перепад давления на уровне стеноза, оценить функцию левого желудочка и роль порока в формировании венечной недостаточности, наличие и выраженность других клапанных поражений. У больных со стенокардией и лиц старше 45 лет обычно необходима коронарография.
ОСЛОЖНЕНИЯ
К осложнениям относят левожелудочковую недостаточность, трудно поддающуюся лечению; нарушения венечного и мозгового кровообращения; инфекционный эндокардит; рецидивы острой ревматической лихорадки (если порок ревматической этиологии). Кальциноз клапана у пожилых больных может быстро прогрессировать, укорачивая период компенсации; иногда он служит причиной эмболии сосудов большого круга. Возможна внезапная смерть (по-видимому, аритмической природы) и до развития ХСН. Однако большинство нелечёных больных с изолированным аортальным стенозом погибают в возрасте старше 45 лет, в среднем через 2-4 года после появления признаков левожелудочковой недостаточности и через год после присоединения правожелудочковой недостаточности. Таким образом, возникновение сердечной недостаточности, как и значительное увеличение сердца, - прогностически неблагоприятные признаки.
ДИАГНОСТИКА
Диагноз должен быть поставлен рано, на бессимптомной стадии, на основании данных аускультации и ЭхоКГ. К ранним симптомам порока относят систолический шум на основании сердца с проведением на шею, клинические и инструментальные признаки гипертрофии левого желудочка. Все эти данные могут быть получены при амбулаторном обследовании. Обследование в стационаре необходимо при развитии осложнений или обсуждения вопроса о целесообразности оперативного лечения и при наличии трудностей в дифференциальной диагностике.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Ревматическую природу аортального стеноза устанавливают на основании анамнеза и сочетания с аортальной недостаточностью, с ревматическим поражением митрального клапана. При относительном стенозе устья аорты нет систолического дрожания грудной стенки, не обнаруживают кальцинаты, выявляют признаки аортальной недостаточности или какого-либо заболевания, сопровождающегося расширением восходящей аорты. Стеноз устья аорты следует отличать от обструктивной гипертрофической кардиомиопатии и редко встречающихся врождённых подклапанного и надклапанного аортальных стенозов, возникающих вследствие локальных фиброзных утолщений вблизи клапана.
При обструктивной гипертрофической кардиомиопатии шум громче по левому краю грудины и часто не проводится на общие сонные артерии, нет кальциноза клапана и расширения восходящей части аорты. Решающее значение для постановки диагноза имеет ЭхоКГ, показывающая значительное утолщение межжелудочковой перегородки по сравнению с задней стенкой левого желудочка.
Врождённый подклапанный аортальный стеноз не даёт усиленного тона выброса в аорту, кальциноз не обнаруживают. Уточняют диагноз при катетеризации левых отделов сердца, определяя уровень перепада давления.
Надклапанный стеноз аорты (редкая врождённая аномалия) иногда сочетается с задержкой умственного развития, характерным внешним видом лица больного, гипоплазией восходящей аорты, сужением крупных периферических артерий, а также ветвей лёгочной артерии, семейным распространением. В противоположность стенозу устья аорты аортальный компонент II тона усилен, шум лучше выявляется над сонными артериями, нет тона выброса и постстенотического расширения аорты. АД на правой и левой руках может быть разным. Окончательный диагноз ставится с использованием катетеризации левого сердца и ангиокардиографии.
Связь стенокардии с аортальным стенозом обычно становится ясной при обнаружении массивной гипертрофии левого желудочка и других признаков стеноза. У мужчин среднего возраста приходится прибегать к коронарографии, чтобы надёжно исключить одновременно имеющуюся ИБС. Следует иметь в виду, что нагрузочные тесты при наличии выраженного аортального стеноза противопоказаны в связи с опасностью провокации желудочковых аритмий и мерцания желудочков.
ЛЕЧЕНИЕ
ОБЩИЕ МЕРОПРИЯТИЯ
Больные подлежат наблюдению кардиоревматолога. Они могут длительно оставаться трудоспособными, если работа не связана с большим физическим напряжением. Большие нагрузки, например спортивные, должны быть исключены, даже если субъективно они хорошо переносятся (что не редкость). Важна профилактика инфекционного эндокардита, при ревматическом пороке - профилактика острой ревматической лихорадки.
МЕДИКАМЕНТОЗНАЯ ТЕРАПИЯ
Осложнения вынуждают прибегать к терапии ЛС. Развившаяся ХСН плохо поддаётся лечению и быстро становится рефрактерной. Сердечные гликозиды в общем противопоказаны. Ингибиторы АПФ малоэффективны. Мочегонные ЛС следует применять с большой осторожностью, поскольку они уменьшают преднагрузку и могут заметно снизить и без того сниженный сердечный выброс. Нитроглицерин и другие препараты, содержащие оксид азота, могут быть эффективны при стенокардии. В случае возникновения мерцания предсердий, обычно резко ухудшающего состояние больного, временный эффект может быть достигнут восстановлением синусового ритма.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ
Основное лечение - хирургическое (обычно протезирование клапана). На консультацию кардиохирурга следует направлять прежде всего молодых больных с выраженным аортальным стенозом, даже если он не даёт значительной симптоматики, и более старших лиц, у которых порок, будучи изолированным или резко преобладающим, ограничивает активность. У этих лиц при необходимости одновременно выполняют и аортокоронарное шунтирование. При наличии противопоказаний к операции, не связанных с состоянием сердца, иногда прибегают к баллонной вальвулопластике. После успешной операции, наряду с улучшением общего состояния и расширением функциональных возможностей, обычно отмечают и частичный регресс гипертрофии левого желудочка. Оперированные больные должны оставаться под наблюдением кардиолога.
8.5. АОРТАЛЬНАЯ НЕДОСТАТОЧНОСТЬ
Аортальная недостаточность - невозможность полного закрытия аортального клапана, обычно вследствие структурных изменений, разрушения или сморщивания створок.
ЭТИОЛОГИЯ
Аортальная недостаточность может быть вызвана следующими заболеваниями.
Острая ревматическая лихорадка - одна из наиболее частых причин данного порока. Ревматическая аортальная недостаточность часто сочетается со стенозом устья аорты и митральным пороком.
Другие причины, как правило, приводят к изолированной аортальной недостаточности, существенно чаще наблюдающейся у мужчин: инфекционный эндокардит, сифилитический и другие аортиты, ревматоидный артрит и другие ревматические заболевания, особенно анкилозирующий спондилоартрит.
Редко аортальная недостаточность может иметь врождённый характер [включая двустворчатый аортальный клапан, иногда в сочетании с дефектом межжелудочковой перегородки (ДМЖП), аневризму синуса аорты].
Тяжёлая АГ, атеросклероз аорты вследствие растяжения устья аорты иногда приводят к относительной аортальной недостаточности. По-видимому, неполноценность среднего слоя аорты играет существенную роль при развитии относительной аортальной недостаточности. Такова же природа относительной аортальной недостаточности при аневризме восходящей аорты, синдроме Марфана.
При инфекционном эндокардите, травме, расслаивающей аневризме аорты может развиться острая аортальная недостаточность, отличающаяся некоторыми патофизиологическими и клиническими особенностями.
ПАТОГЕНЕЗ
Неполное закрытие аортального клапана во время диастолы обусловливает возвращение части крови из аорты в левый желудочек, что приводит к диастолической перегрузке желудочка и дефициту периферического кровообращения. Объём регургитации примерно соответствует выраженности клапанного дефекта. Увеличению регургитации способствуют редкий ритм и повышение периферического сосудистого сопротивления. При выраженном пороке объём регургитации может достигать объёма полезного выброса. Систолический выброс из левого желудочка (полезный выброс и объём регургитации) увеличен. В результате происходит повышение систолического и пульсового АД и снижение диастолического (рис. 8-6).

Большие компенсаторные возможности левого желудочка, его гипертрофия позволяют в большинстве случаев многие годы поддерживать полезный выброс на нормальном уровне. Переносимость нагрузок вначале нормальная. При компенсированном пороке при физической нагрузке за счёт тахикардии с укорочением диастолы и некоторого снижения периферического сосудистого сопротивления объём регургитации даже уменьшается. Гипертрофия стенки левого желудочка выражена меньше, чем при аортальном стенозе. На поздних стадиях повышение конечного диастолического давления в левом желудочке (диастолическая дисфункция) может привести к перегрузке левого предсердия, а дилатация левого желудочка - к относительной митральной недостаточности ("митрализация" аортального порока). При исчерпании компенсаторных возможностей левого желудочка ухудшается переносимость нагрузок, развивается левожелудочковая недостаточность. Позднее присоединяется и правожелудочковая недостаточность.
Аортальная недостаточность неблагоприятно сказывается на венечном кровообращении. С одной стороны, увеличение работы сердца и гипертрофия левого желудочка увеличивают потребление кислорода. С другой стороны, повышение конечного диастолического давления в левом желудочке в результате диастолической регургитации затрудняет венечный кровоток во время диастолы.
Порок может прогрессировать вследствие активности основного заболевания (острой ревматической лихорадки, инфекционного эндокардита, аортита и др.), а также из-за постепенного растяжения устья аорты избыточным выбросом.
КЛИНИЧЕСКАЯ КАРТИНА
ЖАЛОБЫ
Характерно длительное (нередко десятилетиями) бессимптомное существование порока, когда больной в состоянии выполнять даже значительные физические нагрузки. Позднее появляются жалобы.
К ранним симптомам относят ощущение усиленных сокращений сердца в грудной клетке и ощущение пульсации сосудов (в голове, в конечностях, вдоль позвоночника), особенно после нагрузки и в положении лёжа на левом боку. При тяжёлой аортальной недостаточности возможны общая слабость, головокружения, склонность к тахикардии в покое.
Позже, при ослаблении левого желудочка, присоединяется одышка при нагрузке, ночная сердечная астма. ХСН, возникнув, плохо поддается лекарственной терапии и сравнительно быстро прогрессирует.
Возможны приступы стенокардии, даже у молодых лиц, возникающие при нагрузке или в покое, ночью, обычно трудно купируемые нитроглицерином.
ОБЪЕКТИВНОЕ ОБСЛЕДОВАНИЕ
Многие больные бледны, конечности тёплые. При осмотре иногда рано заметны симптомы, связанные с высоким пульсовым давлением: усиленная пульсация шейных и других периферических артерий, артериол ногтевого ложа (при прижатии кончика ногтя), пульсация зрачков, движения конечностей и головы соответственно каждой систоле. Гипертрофия левого желудочка проявляется усилением верхушечного толчка и смещением его влево и вниз. Верхушечный толчок может стать разлитым. В передней области шеи над грудиной и в эпигастрии пальпируется усиленная пульсация аорты.
Характерно увеличение систолического (иногда до 200 мм рт.ст.) и пульсового давления, а также снижение диастолического (иногда до 0 мм рт.ст.). На крупных артериях (плечевой, бедренной) можно выслушать (иногда для этого требуется более сильное прижатие стетоскопа) двойной шум. Пульс скорый и высокий. На сфигмограмме дикротическая вырезка, отражающая закрытие аортального клапана, частично или полностью сглажена. На поздних стадиях диастолическое АД может несколько увеличиться, что отражает значительное повышение конечного диастолического давления в слабеющем левом желудочке и частично связано с вазоконстрикцией, характерной для тяжёлой ХСН.
Аускультативная картина имеет следующие характерные особенности.
Обязательный аускультативный признак аортальной недостаточности - негромкий высокочастотный убывающий диастолический шум, начинающийся тотчас после II тона, занимающий начальную часть или всю диастолу, с максимумом в третьем межреберье слева около грудины или над аортальным клапаном. Этот шум, в силу высокой частотности, иногда плохо регистрируется на фонокардиограмме. Продолжительность шума пропорциональна выраженности регургитации, и его лучше выслушивать при задержке дыхания после полного выдоха, в положении пациента сидя с наклоном вперед или в положении лёжа на животе и на локтях, а также во время изометрической нагрузки.
У больных с тяжёлой аортальной недостаточностью часто выслушивают систолический шум над аортой, обычно вследствие увеличения систолического выброса и относительного стеноза устья аорты. У ревматических больных этот шум может быть связан и с органическим стенозом устья аорты. Систолический шум, независимо от его природы, обычно более громкий, чем диастолический.
Аортальный компонент II тона ослаблен. I тон иногда также ослаблен. При значительном расширении устья аорты возможен громкий тон изгнания в аорту, почти совпадающий с I тоном. Могут быть слышны III и редко IV тоны (если они не перекрываются диастолическим шумом).
Сравнительно редко над верхушкой выслушивают самостоятельный диастолический шум - протодиастолический или пресистолический (шум Флинта), связанный со смещением передней створки митрального клапана регургитирующей струёй и возникновением относительного митрального стеноза. Это явление не сопровождается тоном открытия митрального клапана и сколько-нибудь заметным увеличением левого предсердия. В подобных случаях необходима ЭхоКГ, чтобы исключить органический митральный стеноз.
ТЕЧЕНИЕ
Возможны повторные эпизоды острой ревматической лихорадки. После длительного малосимптомного периода развивается левожелудочковая недостаточность, в последующем обычно быстро прогрессирующая. Инфекционный эндокардит бывает причиной аортальной недостаточности и в то же время может осложнить аортальную недостаточность любой природы, на любой стадии. Нередко возникает недостаточность венечных артерий.
ИНСТРУМЕНТАЛЬНЫЕ МЕТОДЫ
Проводят следующие инструментальные исследования.
На ЭКГ обычно отмечают синусовый ритм и признаки гипертрофии левого желудочка. Изменения конечной части желудочкового комплекса могут быть частично связаны с венечной недостаточностью. Нередко постепенно формируется блокада левой ножки пучка Гиса.
При ЭхоКГ выявляют усиленное систолическое движение стенки левого желудочка и дрожание передней створки митрального клапана, вызванное струёй регургитации. Иногда обнаруживают отсутствие смыкания створок аортального клапана во время диастолы. Может быть заметна деформация створок. Признаки вегетаций на них указывают на инфекционный эндокардит, сравнительно часто осложняющий данный порок. Двухмерная ЭхоКГ позволяет лучше оценить увеличение левого желудочка и особенности его систолической функции. При ЭхоКГ в допплеровском режиме можно измерить выраженность регургитации (рис. 8-7).
Рентгенологическим методом обнаруживают увеличение левого желудочка, иногда значительное. "Талия" сердца подчеркнута. Лишь на поздней стадии, когда повышение давления в левом предсердии и относительная митральная недостаточность приводят к увеличению левого предсердия, "талия" становится сглаженной. В створках аортального клапана возможны кальцинаты. Заметна усиленная пульсация восходящей аорты, тень которой расширена. При развитии левожелудочковой недостаточности выявляют признаки застоя в лёгких. Если порок невелик, то рентгенограмма, как и ЭКГ, могут оставаться близкими к норме.
Специальные кардиологические исследования (зондирование полостей, ангиокардиография) позволяют точнее измерить объём регургитации, оценить влияние порока на гемодинамику, уточнить, имеются ли другие пороки. При помощи коронарографии оценивают состояние венечных артерий. Эти исследования иногда выполняют при подготовке к операции.

ДИАГНОСТИКА
Ранняя диагностика, как правило, не трудна. Она основана на особенностях периферического кровообращения, аускультативных признаках [протодиастолический шум в третьем межреберье слева (пусть даже короткий и слабый)] и данных ЭхоКГ.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Необходима дифференциальная диагностика со следующими заболеваниями.
Особенности периферического кровообращения, характерные для аортальной недостаточности, можно наблюдать при открытом артериальном протоке. В терапевтической практике этот порок встречают у подростков и молодых лиц. Аускультативно для него типичен непрерывный систоло-диастолический шум на основании сердца, т.е. выше, чем при аортальной недостаточности. Заметны косвенные признаки гипертензии малого круга. Иногда анамнез (шум, выслушиваемый с детства, частые пневмонии) позволяет уточнить диагноз.
Высокий скорый пульс сам по себе не специфичен для аортальной недостаточности. Его можно наблюдать при лихорадке, анемии, тиреотоксикозе.
Снижение диастолического АД, иногда до нуля, изредка бывает при выраженной вегетативной дистонии, особенно у подростков.
Во всех этих случаях ЭхоКГ позволяет уточнить структуру и функцию аортального клапана.
ЛЕЧЕНИЕ
ОБЩИЕ МЕРОПРИЯТИЯ
Многие больные аортальной недостаточностью способны выполнять большую физическую нагрузку и даже заниматься спортом, однако поскольку диагноз известен, чрезмерных нагрузок надо избегать, поскольку они ускоряют истощение резервов компенсации.
МЕДИКАМЕНТОЗНАЯ ТЕРАПИЯ
Для замедления прогрессирования порока определяющее значение имеет лечение основной болезни: острой ревматической лихорадки, инфекционного эндокардита, ревматоидного артрита и др. Дополнительное лекарственное лечение необходимо, главным образом, при возникновении осложнений. Таким больным, как правило, показана госпитализация. При лечении ХСН (если она не связана частично с рецидивом острой ревматической лихорадки) обычно удаётся добиться лишь ограниченного и временного эффекта. Ингибиторы АПФ, уменьшая постнагрузку, могут несколько уменьшить объём регургитации. Важно рациональное лечение диуретиками. Сердечные гликозиды, β- адреноблокаторы у этих больных надо применять с осторожностью, т.к. уменьшение ЧСС под их влиянием может заметно ухудшить периферическое кровообращение. Поэтому выгоднее сохранять у них умеренную тахикардию, около 80-90 в мин.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ
Для хирургического лечения (протезирование клапана) больше подходят больные с выраженной изолированной аортальной недостаточностью, вне обострения основного заболевания, с самыми начальными признаками декомпенсации. Как до, так и после операции важна профилактика инфекционного эндокардита.
8.6. ОСТРАЯ АОРТАЛЬНАЯ НЕДОСТАТОЧНОСТЬ
Этиология . Острая аортальная недостаточность бывает связана с инфекционным эндокардитом (перфорация створок), расслаивающей аневризмой аорты, травмой.
Клиническая картина . Левый желудочек обычно почти не увеличен, но объёмная перегрузка его особенно велика. Поэтому в клинической картине на фоне признаков основного заболевания часто преобладает острая левожелудочковая недостаточность (одышка, сердечная астма, отёк лёгких).
У больного отмечают тахикардию. Типичные для хронической аортальной недостаточности изменения АД и другие особенности периферического кровообращения обычно менее выражены. Аускультативная картина соответствует хронической аортальной недостаточности, часто обнаруживают протодиастолический ритм галопа. На ЭКГ обычно не бывает характерных изменений. ЭхоКГ в допплеровском режиме позволяет убедиться в аортальной регургитации и оценить её выраженность. Рентгенологическим методом выявляют усиление движений левого желудочка, имеющего нормальные или несколько увеличенные размеры. Расширение восходящей аорты отсутствует (изменения аорты могут быть связаны с расслаивающей аневризмой или травмой). Признаки венозного застоя в лёгких (иногда отёк лёгких) контрастируют с близкими к норме размерами левого желудочка.
Лечение . Больных ведут аналогично пациентам с острой митральной недостаточностью. В случае инфекционного эндокардита, если на фоне терапии диуретиками, ингибиторами АПФ, а также антибиотиками отмечают быстрый положительный эффект, то оперативное лечение возникшего порока откладывают до максимальной стабилизации гемодинамики и подавления инфекции. При отсутствии быстрого эффекта прибегают к неотложной операции - протезированию клапана. При расслаивающей аневризме и травме время возможного хирургического вмешательства, включающего протезирование аортального клапана, определяют в связи с основной болезнью.
Прогноз . Прогноз определяется основным заболеванием, объёмом регургитации и выраженностью левожелудочковой недостаточности.
8.7. ТРИКУСПИДАЛЬНЫЙ СТЕНОЗ
Трикуспидальный стеноз - сравнительно редко диагностируемый порок, обычно, как правило, сочетающийся с трикуспидальной недостаточностью, митральным стенозом, пороками других клапанов. Несколько чаще этот порок встречается у женщин.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Трикуспидальный стеноз вызывается следующими заболеваниями.
Обычно порок имеет ревматическое происхождение.
Очень редко трикуспидальный стеноз может быть следствием карциноидного синдрома, эндокардиального фиброэластоза.
Порок приводит к перегрузке правого предсердия и застою в большом круге кровообращения.
КЛИНИЧЕСКАЯ КАРТИНА
Характерны периферический цианоз, выраженный застой в большом круге кровообращения, особенно значительное набухание шейных вен, высокая волна A флебограммы (если сохранён синусовый ритм). Аускультативная картина сходна с картиной при митральном стенозе:
Диастолический шум с протодиастолическим и пресистолическим усилением;
Тон открытия трикуспидального клапана.
Аускультативные признаки более отчётливо выслушиваются над нижней частью грудины, при задержке дыхания на вдохе. Пальпируемое дрожание нехарактерно из-за низкого градиента давления. В отличие от митрального стеноза нет признаков гипертензии малого круга, венозного полнокровия лёгких и значительного увеличения правого желудочка.
На ЭКГ отмечают признаки перегрузки правого предсердия: высокий заострённый зубец P , особенно во II и III стандартных отведениях, часто мерцание предсердий. ЭхоКГ обнаруживает утолщение створок и позволяет оценить перепад давления на клапане. Рентгенологическим методом определяют увеличение правого предсердия и расширение верхней полой вены. Кальциноз клапана наблюдают редко. Если обсуждается оперативное лечение, то выраженность трикуспидального стеноза уточняют при помощи зондирования правых отделов сердца: градиент (перепад) давления на уровне клапана при трикуспидальном стенозе составляет 3-5 мм рт.ст., редко больше (в норме до 1 мм рт.ст.).
ДИАГНОСТИКА
При сочетании с выраженным митральным стенозом (как это часто бывает) и другими пороками трикуспидальный стеноз диагностируют с большим трудом. Увеличение правого предсердия - сравнительно специфичный признак, позволяющий заподозрить трикуспидальный стеноз даже при многоклапанных поражениях. Выраженный трикуспидальный стеноз препятствует венозному полнокровию лёгких, обусловленному одновременно имеющимся митральным стенозом.
ЛЕЧЕНИЕ
Обычно проводят лечение ХСН. В редких случаях прибегают к оперативному лечению - трикуспидальной комиссуротомии, или, чаще, вальвулопластике или протезированию клапана (поскольку стеноз обычно сочетается с недостаточностью). Решение об оперативном лечении в большой степени зависит от наличия и выраженности других клапанных поражений, состояния миокарда.
8.8. ТРИКУСПИДАЛЬНАЯ НЕДОСТАТОЧНОСТЬ
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Ниже перечислены причины трикуспидальной недостаточности.
Трикуспидальная недостаточность в большинстве случаев бывает относительной и связана со значительной дилатацией правого желудочка различного генеза (клапанные, врождённые пороки, хроническое лёгочное сердце, поздние стадии сердечной недостаточности при гипертонической болезни, атеросклеротическом кардиосклерозе, при дилатационной кардиомиопатии и других болезнях миокарда), обычно уже на фоне выраженной правожелудочковой или тотальной сердечной недостаточности.
Органическая трикуспидальная недостаточность может быть ревматической природы и обычно сочетается с трикуспидальным стенозом и другими клапанными пороками.
К другим причинам органической трикуспидальной недостаточности относят инфекционный эндокардит (например, у наркоманов, вводящих наркотик в вену), аномалия Эбштайна, карциноидный синдром, эндокардиальный фиброэластоз.
Трикуспидальная недостаточность сопровождается регургитацией крови из правого желудочка в правое предсердие во время систолы, что обусловливает перегрузку правых отделов сердца и уменьшение сердечного выброса (рис. 8-8). Дилатация предсердия способствует развитию мерцания предсердий.

КЛИНИЧЕСКАЯ КАРТИНА
Характерны значительная слабость, разлитой сердечный толчок, тяжёлая правожелудочковая недостаточность с систолической пульсацией печени и шейных вен (наиболее специфичный клинический признак). Пульсация шейных вен заметна глазом (не пальпаторно) и может быть подтверждена по флебограмме (увеличенная волна V). Выслушивают систолический шум с максимумом медиальнее верхушки, усиливающийся на вдохе. При сохранении синусового ритма (что нехарактерно) возможен пресистолический ритм галопа.
На ЭКГ отмечают признаки перегрузки правых отделов сердца и почти всегда мерцание предсердий; могут быть изменения, связанные с основным заболеванием. ЭхоКГ и рентгенологическим методом выявляют увеличение правых отделов сердца, усиление двигательной активности правого желудочка; могут быть признаки дополнительного расширения правого предсердия во время систолы желудочков. ЭхоКГ в допплеровском режиме позволяет рано визуализировать регургитацию.
ЛЕЧЕНИЕ
Лечение основного заболевания, ХСН и уменьшение лёгочной гипертензии могут привести к некоторому уменьшению размеров сердца и уменьшению выраженности относительной трикуспидальной недостаточности. В редких случаях используют хирургическое лечение - вальвулопластику или протезирование клапана в рамках лечения многоклапанного порока. В случаях оперативного лечения успех, как правило, ограничен.
ПРОГНОЗ
В большинстве случаев относительная трикуспидальная недостаточность возникает уже при значительных изменениях миокарда, поэтому прогноз в целом неблагоприятный. Если пороку предшествовала левожелудочковая недостаточность, то одышка, особенно тягостная для больного, немного уменьшается за счёт депонирования жидкости в периферических отеках, т.е. возникает некоторое субъективное улучшение, несмотря на дальнейшее ухудшение гемодинамики.
8.9. ПОРОКИ КЛАПАНА ЛЁГОЧНОЙ АРТЕРИИ
Стеноз устья лёгочной артерии почти всегда врождённый (см. главу 9 "Врождённые пороки сердца").
Недостаточность клапана бывает обычно относительной вследствие растяжения устья лёгочной артерии, вызванного выраженной гипертензией малого круга кровообращения любой природы. Редко порок связан с ревматическим поражением клапана, инфекционным эндокардитом.
Гемодинамические последствия недостаточности клапана (как относительной, так и органической) обычно невелики. Наиболее характерен высокочастотный мягкий убывающий диастолический шум во втором межреберье слева около грудины в сочетании с рентгенологическими и ЭхоКГ-признаками увеличения правого желудочка и расширения лёгочной артерии. Лёгочной гипертензии соответствует акцент II тона над лёгочной артерией. Возможна правожелудочковая недостаточность.
Лечение должно проводиться с целью купирования основного заболевания и снижения давления в лёгочной артерии. Выраженность сердечной недостаточности и прогноз в целом в большей степени зависят от выраженности лёгочной гипертензии, чем от объёма регургитации.
8.10. СЛОЖНЫЕ ПОРОКИ
Пороки с вовлечением различных клапанов, с сочетанием стеноза и недостаточности на уровне одного клапана находят довольно часто, и особенно они характерны для ревматического поражения сердца, хотя могут возникать после инфекционного эндокардита. Симптоматика складывается из признаков и синдромов поражения отдельных клапанов (гипертензия малого круга, венечная недостаточность, сердечная недостаточность и др.). ЭхоКГ позволяет судить о структуре и функции отдельных клапанов. В диагнозе следует перечислять имеющиеся поражения и, по возможности, выделить преобладающее, гемодинамически наиболее значимое, что важно при обсуждении хирургического лечения. Подходы к лечению аналогичны таковым при изолированных клапанных пороках. Сложные пороки, как правило, имеют худший прогноз, чем изолированные, и хирургическое лечение их технически сложнее.