Техника операции. Техника операции Операция на верхней брыжеечной артерии
Читайте также
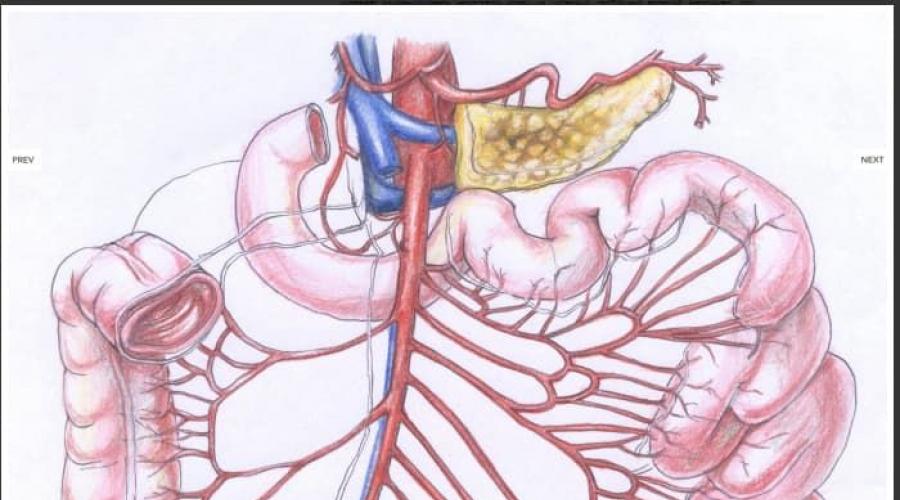
Описание
Внутренние органы, располагающиеся в брюшной полости, отвечают за пищеварение и обильно кровоснабжаются. Кровоток к ним обеспечивается крупными сосудами - ветвями аорты. Существует несколько крупных значимых артериальных стволов - непарные: чревный ствол, верхняя брыжеечная артерия (тонкий и часть толстого кишечника), нижняя брыжеечная артерия и парные - почечные артерии.
Нарушение кровотока по висцеральным артериям приводит к недостаточному поступлению крови к внутренним органам и, как следствие, к острому или хроническому нарушению их функции. Острое нарушение кровотока развивается при скоротечной закупорке сосуда тромбом либо фрагментами атеросклеротической бляшки. При этом орган, который питала артерия, не успевает компенсировать недостаток крови из соседних, свободных артерий. Например, при закупорке почечной артерии развивается инфаркт почки, при закупорке верхней брыжеечной артерии - омертвение участка тонкой кишки. При данных состояниях высока вероятность смертельного исхода, часто требуется неотложное оперативное лечение.
 При хронических нарушениях кровотока (при сужении артерии либо сдавлении ее извне соседними анатомическими структурами) поступление крови к органу сохранено, но значительно снижено. Орган испытывает постоянный недостаток в кислороде и питательных веществах, происходит нарушение его функций, что проявляется симптомами, характерными для многих других заболеваний внутренних органов (хронический гастрит, язвенная болезнь желудка и двенадцатиперстной кишки, хронический панкреатит, колит). Некоторые органы, такие как желудок, поджелудочная железа, печень кровоснабжаются очень хорошо, что позволяет компенсировать недостаток кровотока. Однако, с течением времени, развивается декомпенсация самого органа либо патологические изменения в соседних органах - так называемый «синдром обкрадывания кровотока», когда кровь из общего сосудистого бассейна поступает туда, где есть большая потребность в компонентах крови, вследствие чего другим органам «не достается» обычного объема крови, они испытывают недостаток в кислороде и питательных веществах.
При хронических нарушениях кровотока (при сужении артерии либо сдавлении ее извне соседними анатомическими структурами) поступление крови к органу сохранено, но значительно снижено. Орган испытывает постоянный недостаток в кислороде и питательных веществах, происходит нарушение его функций, что проявляется симптомами, характерными для многих других заболеваний внутренних органов (хронический гастрит, язвенная болезнь желудка и двенадцатиперстной кишки, хронический панкреатит, колит). Некоторые органы, такие как желудок, поджелудочная железа, печень кровоснабжаются очень хорошо, что позволяет компенсировать недостаток кровотока. Однако, с течением времени, развивается декомпенсация самого органа либо патологические изменения в соседних органах - так называемый «синдром обкрадывания кровотока», когда кровь из общего сосудистого бассейна поступает туда, где есть большая потребность в компонентах крови, вследствие чего другим органам «не достается» обычного объема крови, они испытывают недостаток в кислороде и питательных веществах.
Основные методы диагностики:
Выявить стеноз висцеральных артерий можно при помощи ультразвукового дуплексного сканирования сосудов брюшной полости, при прямой ангиографии и мультиспиральной компьютерной томографии-ангиографии.
Классификация форм заболевания:
1. Стеноз чревного ствола (снабжает кровью печень, селезенку, желудок, поджелудочную железу)
 Это состояние, при котором просвет чревного ствола сужается, может быть приобретенным - развивается при поражении сосуда атеросклерозом, либо врожденным - при сдавлении извне дугообразной связкой диафрагмы (значительно реже - при воспалительных заболеваниях, аневризмах аорты, врожденных аномалиях развития, сдавлении новообразованиями брюшной полости). Первая причина часто сочетается с поражением других артерий (коронарных - внутрисердечные артерии, сонных, артерий нижних конечностей), вторая причина - врожденное состояние, проявления которого развиваются в молодом возрасте. Основными органами, испытывающими недостаток кровоснабжения, являются желудок, печень и поджелудочная железа, однако за счет "синдрома обкрадывания" страдает и кишечник. Значимым сужением просвета артерии в настоящее время считается более 50% от первоначального диаметра. Симптомы заболевания - боли в животе, вздутие, нарушения стула в виде чередующихся поносов и запоров, тошнота, потеря веса объединяются в единый синдром - синдром "хронической абдоминальной ишемии" (хроническая ишемическая болезнь органов пищеварения, абдоминальная ишемическая болезнь).
Это состояние, при котором просвет чревного ствола сужается, может быть приобретенным - развивается при поражении сосуда атеросклерозом, либо врожденным - при сдавлении извне дугообразной связкой диафрагмы (значительно реже - при воспалительных заболеваниях, аневризмах аорты, врожденных аномалиях развития, сдавлении новообразованиями брюшной полости). Первая причина часто сочетается с поражением других артерий (коронарных - внутрисердечные артерии, сонных, артерий нижних конечностей), вторая причина - врожденное состояние, проявления которого развиваются в молодом возрасте. Основными органами, испытывающими недостаток кровоснабжения, являются желудок, печень и поджелудочная железа, однако за счет "синдрома обкрадывания" страдает и кишечник. Значимым сужением просвета артерии в настоящее время считается более 50% от первоначального диаметра. Симптомы заболевания - боли в животе, вздутие, нарушения стула в виде чередующихся поносов и запоров, тошнота, потеря веса объединяются в единый синдром - синдром "хронической абдоминальной ишемии" (хроническая ишемическая болезнь органов пищеварения, абдоминальная ишемическая болезнь).
Установить причину сужения сосуда можно при помощи:
- дуплексного сканирования сосудов брюшной полости,
- выполнения ангиографии либо мультиспиральной компьютерной томографии - ангиографии (МСКТ-ангиография).
При установке показаний и выборе метода оперативного лечения учитывается возраст пациента, выраженность жалоб, эффективность консервативного лечения (без операции), степень компенсации функции задействованных органов. Показания к оперативному лечению, согласно современным стандартам, должны устанавливать совместно гастроэнтеролог и сосудистый хирург.
Существуют следующие виды операций:
- Эндоваскулярная балонная ангиопластика со стентированием чревного ствола. Это вмешательство выполняется через прокол в бедренной, реже - в других артериях. При помощи специальных тонких инструментов суженный участок чревного ствола расширяется изнутри до восстановления нормального диаметра просвета и устанавливается стент - тонкий «каркас» из инертных сплавов, в дальнейшем препятствующий повторному сужению артерии. Применяется чаще всего при поражении чревного ствола атеросклерозом.
- Лапароскопическая декомпрессия чревного ствола. Операция выполняется малоинвазивно из отдельных проколов. Данный метод позволяет надсечь связку диафрагмы, «освободив» чревный ствол от ее давления. При этом артерия расправляется, со временем восстанавливая свой нормальный диаметр. Ранее подобные операции выполнялись на открытой брюшной полости, что иногда сопровождалось тяжелым послеоперационным периодом, характерным для открытых операций, поэтому их распространенность была ограниченной. Развитие лапароскопической хирургии позволило выполнять данные вмешательства с достижением хорошего послеоперационного и косметического результата.
- Шунтирующие операции при сужении / закупорке чревного ствола или его протезирование. Выполняются при далеко зашедших стадиях атеросклероза, когда установить стент либо извлечь атеросклеротическую бляшку из сосуда не представляется возможным. Суть операций заключается в формировании обходного кровотока помимо пораженного чревного ствола, либо его замена искусственным протезом. Данные вмешательства относятся к технически сложным, выполняются только на открытой брюшной полости и требуют высокой квалификации сосудистого хирурга.
2. Стеноз верхней брыжеечной артерии
Встречается значительно реже, чем стеноз чревного ствола. Наиболее частые причины заболевания- атеросклеротическое сужение просвета верхней брыжеечной артерии (на фоне системного атеросклероза) и врожденное нарушение структуры стенки артерии - фибромускулярной дисплазии. Верхняя брыжеечная артерия разветвляется на множество менее тонких сосудов, которые кровоснабжают тонкую кишку и часть толстой кишки. Заболевание зачастую протекает без каких-либо симптомов, и трудно поддается диагностике, пока не наступают серьезные осложнения - полная закупорка верхней брыжеечной артерии или ее ветвей. При данном состоянии пациенты попадают в хирургический стационар с признаками скоротечного омертвения лишенного кровоснабжения участка кишечника, отличить которое от других острых хирургических заболеваний живота иногда очень сложно. В данном случае требуется неотложная операция - резекция нежизнеспособного участка кишки.
Установить диагноз на ранних стадиях можно при помощи:
- ультразвуковой допплерографии брюшной аорты и ее ветвей (эффективность диагностики около 50%),
- магнитно-резонансной томографии (эффективность диагностики около 80%),
- ангиографии брюшной аорты и ее ветвей (позволяет установить наличие сужения сосуда в 90% случаев).
Лечение при раннем выявлении стеноза верхней брыжеечной артерии сходно с терапией системного атеросклероза, однако при значимых сужениях артерии возможно выполнение оперативного вмешательства - эндоваскулярной ангиопластики.
3. Стеноз почечной артерии
Сужение почечных артерий развивается вследствие атеросклеротического поражения, а также при более редком заболевании - фибромускулярной дисплазии. Нарушение поступления крови к одной или обеим почкам сопровождается общей негативной реакцией организма. Почка, испытывающая дефицит крови, получает ложную «информацию” об общем объеме крови, и начинает реагировать так, как если бы общее количество крови в организме снизилось. Усиливаются процессы синтеза гормонов, направленные на удержание воды в организме для поддержания постоянного объема жидкости в общем кровеносном русле. Данный механизм является патологическим, так как количество крови остается прежним, и, за счет продукции почечных гормонов, в кровеносное русло поступает дополнительный объем воды из клеток. Вследствие этого развивается стойкая почечная артериальная гипертензия - повышение артериального давления выше нормальных цифр, плохо поддающееся снижению лекарственными препаратами. Появляются отеки, нарушение работы сердца. Этот вид артериальной гипертензии обычно вовремя распознается лечащими врачами, и при ультразвуковом исследовании часто удается выявить поражение почечных артерий. Открытая операция для восстановления кровотока по почечной артерии - обходное шунтирование, протезирование (замена) пораженного участка в настоящее время выполняется все реже, на смену им приходят малоинвазивные эндоваскулярные методы - ангиопластика и стентирование.
Важно знать!
Подозрение на поражение висцеральных артерий может возникнуть при неэффективности лечения гастроэнтерологических заболеваний.
Левая ободочная артерия – делится на восходящую ветвь, кровоснабжающую верхнюю часть нисходящей ободочной кишки и анастомозирующую на уровне селезёночного изги- ба ободочной кишки с левой ветвью средней ободочной ар- терии с образованием рuолановой дуги, и нисходящую ветвь, кровоснабжающую нижнюю часть нисходящей обо- дочной кишки и анастомозирующую с первой сигмовидной артерией.
Сигмовидные артерии (2-4) анастомозируют друг с другом (анастомоза между последней сигмовидной и верхней пря- мокишечной артериями, как правило, не бывает).
Верхняя прямокишечная артерия кровоснабжает нижнюю часть сигмовидной и верхнюю часть прямой кишки. Раз- ветвление верхней прямокишечной и последней сиrмовидной артерий называют критической точкой Зудека, так как перевязка верхней прямокишечной артерии ниже этого разветвления при резекции прямой кишки может при- вести к ишемии и некрозу нижней части сигмовидной киш- ки из-за отсутствия анастомоза между последней сигмовид- ной и верхней прямокишечной артериями.
Венозное русло ободочной кишки формируется из вен, ко- торые сопровождают одноименные артерии и их разветвления.
Венозные сосуды сливаются, формируя истоки верхней иниж- ней брыжеечных вен. В области формирования верхнейпрямо- кишечнойвены ее притоки соединяются с притоками средних прямокишечных вен, образуя внутристеночные портокавальные анастомозы.
Лимфоотток осуществляется в лимфоузлы, расположен- ные по ходу сосудов: аппендикулярные, предслепокишечные, заслепокишечные, подвздошно-ободочные, правые /средние
/левые ободочные, околоободочные, сигмовидные, верхние прямокишечные, а также верхние и нижние брыжеечные. Кроме того, лимфа поступает вузлы, расположенные в клетчатке за- брюшинного пространства возле поджелудочной железы и вдоль аорты.
Иннервация
Источниками симпатической иннервации ободочной киш- ки являются верхнее и нижнее брыжеечные сплетения, брюш- ное аортальное, верхнее и нижнее подчревные сплетения. Пара- симпатическая иннервация обеспечиваетсяблуждающими ита- зовыми внутренностными нервами.
Операции на тонкой и толстой кишках
Особенности ушивания раны тонкой кишки
Колотую рану закрывают погружным кисетным или Z- образным швами (используется синтетический рассасы- вающийся материал: дексон, викрил, дарвин и др.).
Резаную рану небольшого размера (менее 1/3 окружности кишки) закрывают в поперечном направлении для обеспе- чения достаточного просвета кишки двухрядным швом (первый ряд – сквозной непрерывный вворачивающий шов Шмидена, второй – серозно-мышечные швы Ламбера) или чистым однорядным швом любого типа.
При повреждении более 1/3 длины окружности полого ор- гана выполняется резекция тонкой кишки.
Резекция тонкой кишки
Показания: обширные повреждения, гангрена кишки вследствие ущемления или тромбоза брыжеечных сосудов, опу- холи, перфоративные язвы.
Основные этапы операции
Мобилизация резецируемого участка – перевязка сосудов и пересечение брыжейки удаляемого сегмента. В зависимо- сти от способа мобилизации выделяют прямую и клино- видную резекции тонкой кишки.
Резекция кишки – наложение эластических и раздавли- вающих кишечных зажимов по линии предполагаемого разреза в косом направлении (для наложения энтероана- стомоза «конец в конец») и рассечение органа между ними, удаляя больше тканей на свободном (противобрыжеечном) крае кишки. (В настоящее время для уменьшения травма- тизации кишки зажимы не применяются, а используются швы-держалки ).
Основные правила резекции:
производится в пределах здоровых тканей – при трав- мах, гангрене от пораженного сегмента отступают 7-10 см в проксимальном и дистальном направлениях, а при раке линии пересечения отодвигаются на большее рас- стояние;
выполняется с учетом кровоснабжения – культи кишки должны хорошо кровоснабжаться;
рассечение проводится только по отделам кишки, по- крытым брюшиной со всех сторон (это правило отно- сится только к резекции толстой кишки, поскольку тон- кая кишка покрыта брюшиной со всех сторон).
Формирование межкишечного анастомоза, пальпаторная проверка анастомоза на проходимость, ушивание окна в брыжейке кишки .
В зависимости от способов соединения приводящего и от- водящего участков пищеварительного аппарата различают сле- дующие виды анастомозов:
Анастомоз конец в конец – конец приводящего участка соединяют с концом отводящего.
Техника выполнения :
формирование задней стенки анастомоза – наложение непрерывного обвивного шва на внутренние губы анастомоза;
формирование передней стенки – наложение той же нитью непрерывного вворачивающего шва (Шмиде- на) на наружные губы анастомоза;
погружение вворачивающего и обвивного швов в просвет анастомоза узловыми серозно-мышечными швами Ламбера.
Характеристика анастомоза :
физиологичен – не нарушается естественный пассаж пищи;
экономичен – не образуется слепых карманов, как при анастомозе «бок в бок»;
вызывает сужение – для профилактики резекцию про- водят по линиям, направленным под углом 45° к бры- жеечному краю кишки;
технически сложен – в анастомоз попадает брыжееч- ный край кишки, не покрытый брюшиной (pars nuda), где сложно обеспечить герметичность;
данным способом можно соединять только одинако- вые диаметры (тонкую кишку с тонкой).
Анастомоз бок в бок – соединяют боковые поверхности приводящего и отводящего участков кишки.
Техника выполнения:
ушивание проксимального и дистального концов тон- кой кишки, формируя культи;
изоперистальтическое сопоставление приводящего и отводящего отделов кишки и их соединение на про- тяжении 6-8 см рядом узловых серозно-мышечных швов Ламбера;
вскрытие просвета кишок, не доходя 1 см до конца линии серозно-мышечных швов;
сближение внутренних краев (губ) образовавшегося просвета и наложение на них обвивного непрерывно- го шва;
сшивание этой же нитью наружных краев отверстий непрерывным вворачивающим швом;
наложение на переднюю стенку анастомоза ряда се- розно-мышечных швов.
Характеристика анастомоза :
технически проще в выполнении – в анастомоз не по- падает pars nuda кишки;
можно соединять разные диаметры кишок (тонкую с толстой);
нефизиологичен и неэкономичен – образуются слепые карманы в области культей, где могут возникать за- стойные явления.
отсутствие сужения по линии швов;
Анастомоз конец в бок – конец приводящего участка со- единяют с боковой поверхностью отводящего (чаще ис- пользуется для соединения разных по диаметру отделов кишок, т.е. при формировании соустья между тонкой и толстой кишками).
Техника выполнения:
соединение отдельными серозно-мышечными швами Ламбера стенки тонкой кишки со стенкой толстой кишки, ближе к брыжеечному краю;
продольное вскрытие просвета толстой кишки;
наложение непрерывного обвивного шва на внутрен- ние губы анастомоза;
наложение той же нитью непрерывного вворачиваю- щего шва (Шмидена) на наружные губы анастомоза;
наложение серозно-мышечных швов Ламбера на на- ружную стенку анастомоза поверх вворачивающего шва.
Для лечения эмболии верхней брыжеечной артерии было предложено большое количество консервативных методов лечения. Результаты некоторых из них достаточно убедительные, например, после внутриартериального введения папаверина (препарат вводят через катетер для выполнения ангиографии). Имеются случаи самостоятельного разрешения симптомов эмболии брыжеечных артерий после проведения инфузионной терапии, восполнения объема циркулирующей жидкости и иногда после введения декстрана.
Хотя у пациентов с острой эмболией верхней брыжеечной артерии иногда и успешно применение консервативных методов лечения, все-таки лучшие результаты отмечаются при оперативном вмешательстве. После лапаротомии верхняя брыжеечная артерия обычно вскрывается в поперечном направлении у места ее отхождения от аорты позади поджелудочной железы. Выполняется эмболэктомия, и после восстановления кровотока по верхней брыжеечной артерии внимательно осматривают тонкую кишку для определения ее жизнеспособности. Для выявления необратимых ишемических изменений в стенке кишки предложено достаточно большое число различных тестов. Чаще всего выполняется обычный осмотр кишки, чего нередко бывает вполне достаточно. Окончательное заключение о состоянии стенки кишки выносят после того, как кишку отогревают в течение 30 мин либо опустив ее в брюшную полость, либо накрыв салфетками, смоченными теплым физиологическим раствором. При наличии признаков некроза выполняют резекцию кишки с наложением межкишечного анастомоза конец-в-конец при помощи сшивающего аппарата. После операции пациента направляют в отделение реанимации и интенсивной терапии. Обычно у пациентов, которым выполнена резекция кишки по поводу ее некроза вследствие острой эмболии верхней брыжеечной артерии, через 24 ч предпринимается повторная операция, так называемая «secondlook», для того, чтобы осмотреть анастомозированные края кишки и убедиться в их жизнеспособности. Некоторые хирурги во время первой операции предпочитают не накладывать межкишечных анастомоз, а ушивают оба конца кишки при помощи сшивающих аппаратов. Во время повторной операции при наличии жизнеспособной кишки накладывают межкишечный анастомоз.
Существует несколько причин достаточно высокой летальности после эмболэктомии из верхней брыжеечной артерии. У таких пациентов нередко имеются очень тяжелые сердечно-сосудистые заболевания, не позволяющие перенести большие оперативные вмешательства. Иногда диагноз эмболии верхней брыжеечной артерии выставляется с опозданием, что приводит к развитию обширного некроза кишки. Системные гнойно-септические осложнения и энтеральная недостаточность вследствие резекции большого участка кишки также усугубляют состояние пациентов и нередко приводят к смерти.
Боль в животе связанная с кишечной непроходимостью
- Показания к оперативному вмешательству при кишечной непроходимости
- Лечение эмболии верхней брыжеечной артерии
10114 0
Лечение острых нарушений мезентериального кровообращения в подавляющем большинстве случаев предполагает проведение экстренного хирургического вмешательства, которое должно быть предпринято, как только установлен диагноз или возникло обоснованное подозрение на это заболевание. Только активная хирургическая тактика даёт реальные шансы на спасение жизни больных. Консервативные методы лечения должны использоваться в сочетании с оперативными, дополняя, но ни в коем случае не заменяя их. Терапевтические и реанимационные мероприятия, проводимые в ситуациях, когда возможно развитие неокклюзионных нарушений мезентериального кровотока, эффективны лишь до появления клинической симптоматики со стороны органов брюшной полости и могут рассматриваться только в качестве профилактических мероприятий.
Оперативное вмешательство должно решать следующие задачи:
1) восстановление мезентериального кровотока
;
2) удаление нежизнеспособных участков кишечника
;
3) борьбу с перитонитом
.
Характер и объём хирургического вмешательства в каждом конкретном случае определяются рядом факторов: механизмом нарушения мезентериального кровообращения, стадией заболевания, локализацией и протяжённостью поражённых участков кишечника, общим состоянием больного, хирургическим оснащением и опытом хирурга. Все виды операций сводятся к трём подходам:
1) сосудистые вмешательства;
2) резекции кишечника;
3) комбинации этих способов.
Очевидно, что сосудистые операции наиболее целесообразны. Речь, как правило, идёт о вмешательстве на верхней брыжеечной артерии. Восстановление кровотока по мезентериальным артериям в течение первых 6 ч с момента окклюзии обычно приводит к предотвращению гангрены кишечника и восстановлению его функций. Однако и при поступлении больного в более поздние сроки, когда наступают необратимые изменения более или менее протяжённого участка кишечника, помимо его удаления может понадобиться операция на мезентериальных сосудах для восстановления кровотока в пока ещё жизнеспособных его отделах. Вот почему в большинстве случаев приходится сочетать сосудистые операции и резекционные вмешательства.
Основные этапы оперативного вмешательства включают:
- хирургический доступ;
- ревизию кишечника и оценку его жизнеспособности;
- ревизию магистральных мезентериальных сосудов;
- восстановление мезентериального кровотока;
- резекцию кишечника по показаниям;
- решение вопроса о сроках наложения анастомоза; санацию и дренирование брюшной полости.
Ревизия кишечника обязательно предшествует активным хирургическим действиям. От правильного определения характера, локализации, распространённости и выраженности поражения кишечника зависят последующие действия хирурга. Выявление тотальной гангрены тонкой кишки заставляет ограничиться пробной лапаротомией, поскольку трансплантация кишечника, одна из самых сложных операций в современной медицине, несмотря на достигнутый в последние годы прогресс, ещё не является уделом экстренной хирургии.
Оценка жизнеспособности кишечника основывается на известных клинических критериях: окраске кишечной стенки, определении перистальтики и пульсации артерий брыжейки. Такая оценка в случаях явного некроза достаточно проста. Определить жизнеспособность ишемизированной кишки значительно сложнее. Для нарушений мезентериального кровообращения характерна «мозаичность» ишемических расстройств: соседние участки кишки могут находиться в разных условиях кровообращения. Поэтому после сосудистого этапа оперативного вмешательства необходим повторный тщательный осмотр кишечника. В ряде случаев его целесообразно выполнить во время релапаротомии через сутки после первой операции.
Ревизия магистральных мезентериалъных сосудов - важнейший этап оперативного вмешательства. Ревизию артерий начинают с осмотра и пальпации сосудов вблизи кишки. В норме пульсация бывает хорошо заметна визуально. При нарушениях мезентериального кровотока пульсация по краю кишки исчезает или становится слабой. Обнаружить её также мешает развивающийся отёк брыжейки и стенки кишки. Пульсацию по брыжеечному краю удобно определять, обхватывая кишку большим, указательным и средним пальцами обеих рук.
Пульсацию ствола верхней брыжеечной артерии можно определить с помощью двух различных приёмов (рис. 50-2).
Рис. 50-2. Приёмы определения пульсации верхней брыжеечной артерии.
Первый заключается в следующем: под брыжейкой тонкой кишки большой палец правой руки, чувствуя пульсацию аорты, продвигают как можно выше к месту отхождения верхней брыжеечной артерии. Указательным пальцем при этом сверху обхватывают корень брыжейки тонкой кишки тотчас вправо от двенадцатиперстно-тощего изгиба.
Второй приём - правую руку подводят под первую петлю тощей кишки и её брыжейку (при этом большой палец располагается над кишкой) и слегка её натягивают вниз. Пальцами левой руки в брыжейке находят тяж, в котором и пальпируют верхнюю брыжеечную артерию. На протяжении её ствола при нежирной брыжейке можно иногда пропальпировать эмбол. Косвенными признаками тромбоза служат выраженный атеросклероз аорты и наличие бляшки в области устья артерии. Переместив тонкую кишку и её брыжейку вправо, можно определить пульсацию аорты и нижней брыжеечной артерии.
В сомнительных случаях (при отёке брыжейки, системной гипотензии, резком ожирении) целесообразно выделить стволы брыжеечных артерий и провести их ревизию. Это необходимо и для выполнения вмешательства на них, направленного на восстановление кровообращения в кишечнике.
Обнажение верхней брыжеечной артерии можно произвести из двух доступов: переднего и заднего (рис. 50-3).

Рис. 50-3. Обнажение верхней брыжеечной артерии: (1 - верхняя брыжеечная артерия; 2 - средняя ободочная артерия; 3 - подвздошно-ободочная артерия; 4 - аорта; 5 - нижняя полая вена; 6 - левая почечная вена; 7 - нижняя брыжеечная артерия): а - передний доступ; б - задний доступ.
Передний доступ более простой и его обычно применяют при эмболиях. Для этого в рану выводят поперечную ободочную кишку и натягивают её брыжейку. Брыжейку тонкой кишки расправляют, петли кишок отодвигают влево и книзу. Начальный отдел брыжейки тощей кишки также натягивают. Продольно рассекают задний листок париетальной брюшины от связки Трейтца по линии, соединяющей её с илеоцекальным углом. При жирной брыжейке или её отёке в качестве ориентира можно воспользоваться средней ободочной артерией, обнажая её по направлению к устью, продвигаясь постепенно к основному артериальному стволу. Крупные ветки верхней брыжеечной вены, лежащие над стволом артерии, мобилизуют, смещают, но ни в коем случае не пересекают. Ствол и ветви верхней брыжеечной артерии обнажают на протяжении 6-8 см. При переднем доступе обычно не обнажают первые 2-3 см ствола и её устье, покрытые довольно плотной фиброзной тканью. Обнажение верхней брыжеечной вены производят аналогичным способом.
При заднем доступе (слева по отношению к корню брыжейки тонкой кишки) петли кишечника перемещают вправо и вниз. Натягивают и рассекают связку Трейтца, мобилизуют двенадцатиперстно-тощекишечный изгиб. Далее париетальную брюшину рассекают над аортой таким образом, чтобы получился изогнутый вправо разрез. Рассечение тканей лучше производить снизу: обнажают аорту, затем левую почечную вену, которую мобилизуют и отводят книзу. Кверху от вены обнажают устье верхней брыжеечной артерии. Этот доступ целесообразно использовать при тромбозах, поскольку атеросклеротическая бляшка чаще располагается в области устья артерии. Для выполнения возможной сосудистой реконструкции необходимо выделить участок аорты выше и ниже устья.
В целях выделения нижней брыжеечной артерии продлевают продольный разрез брюшины книзу по ходу аорты. По её левому боковому контуру находят ствол артерии.
Восстановление мезентериального кровотока производят различными способами в зависимости от характера сосудистой окклюзии. Эмболэктомию из верхней брыжеечной артерии обычно выполняют из переднего доступа (рис. 50-4).

Рис. 50-4. Схема непрямой эмболэктомии из верхней брыжеечной артерии: а, б - этапы операции; 1 - средняя ободочная артерия.
Производят поперечную артериотомию на 5-7 мм выше устья средней ободочной артерии с тем, чтобы можно было провести её катетерную ревизию наряду с подвздошно-ободочной и хотя бы одной из интестинальных ветвей. Эмболэктомию выполняют с помощью баллонного катетера Фогарти. Артериотомию ушивают отдельными синтетическими швами на атравматической игле. Для предотвращения ангиоспазма производят новокаиновую блокаду корня брыжейки. Об эффективном восстановлении кровотока судят по появлению пульсации ствола и ветвей верхней брыжеечной артерии, восстановлению розовой окраски кишечника и перистальтики.
Сосудистые операции при артериальном тромбозе сложнее в техническом отношении, их приходится выполнять при неизвестном состоянии дистального мезентериального русла и они дают худшие результаты. В связи с преимущественной локализацией тромбоза в I сегменте ствола верхней брыжеечной артерии показан задний доступ к сосуду.
В зависимости от клинической ситуации выполняют тромбинтимэктомию
с последующим вшиванием аутовенозной или синтетической заплаты (рис. 50-5), обходное шунтирование, реимплантацию артерии в аорту, протезирование верхней брыжеечной артерии.

Рис. 50-5. Схема тромбинтимэктомии из верхней брыжеечной артерии.
С технической точки зрения наиболее проста тромбинтимэк- томия. Для предотвращения ретромбоза целесообразно выполнять продольный разрез артерии длиннее, чем участок удаляемой интимы, и обязательно подшивать дистальный край интимы П-образными швами.
Перспективны шунтирующие операции, когда ствол верхней брыжеечной артерии анастомозируют с селезёночной артерией, правой общей подвздошной артерией или аортой. Ретромбоз после этих вмешательств наступает реже. Протезирование верхней брыжеечной артерии показано при её тромбозе на значительном протяжении. Протез можно вшить после резекции артерии в первом сегменте, между аортой и дистальным концом артерии, а также подключить мезентериальное русло к правой общей подвздошной артерии.
Тромбэктомия из верхней брыжеечной вены направлена, главным образом, на предотвращение тромбоза воротной вены. Обнажают ствол верхней брыжеечной вены ниже брыжейки поперечной ободочной кишки, делают поперечную флеботомию и удаляют тромботические массы с помощью катетера Фогарти. При резком отёке брыжейки, когда затруднено обнажение ствола верхней брыжеечной вены, тромбэктомию можно выполнить через крупную интестинальную ветвь.
Резекция кишечника при нарушениях мезентериального кровообращения может применяться как самостоятельное вмешательство, так и в сочетании с сосудистыми операциями. В качестве самостоятельной операции резекция показана при тромбозе и эмболии дистальных ветвей верхней или нижней мезентериальных артерий, ограниченном по протяжению венозном тромбозе , декомпенсированных неокклюзионных нарушениях кровотока. В этих случаях протяжённость поражения кишечника, как правило, невелика, поэтому после резекции обычно не наступает расстройств пищеварения.
В то же время резекция кишечника при окклюзиях I сегмента верхней брыжеечной артерии в качестве самостоятельной операции бесперспективна, и она, если ещё не наступил тотальный некроз в соответствии с уровнем окклюзии, всегда должна сочетаться с сосудистой операцией.
Правила выполнения резекции кишечника различны в зависимости от того, производится ли она в качестве самостоятельной операции или совместно с вмешательством на сосудах. При окклюзии ветвей брыжеечных артерий, когда вмешательство на них не производится, следует отступить от видимых границ нежизнеспособного участка кишечника на 20-25 см в каждую сторону, учитывая опережающую динамику некротических изменений во внутренних слоях кишки. При пересечении брыжейки необходимо убедиться, что в соответствии с уровнем резекции в ней нет тромбированных сосудов, а пересекаемые сосуды хорошо кровоточат. Если резекцию производят вместе с сосудистой операцией, то после восстановления кровообращения удаляют только участки явно нежизнеспособного кишечника, граница резекции может проходить ближе к некротизированным тканям. В подобной ситуации особенно оправдана тактика отсроченного анастомоза во время релапаротомии.
Преобладание высоких окклюзии и поздние сроки оперативных вмешательств при острых нарушениях мезентериального кровообращения довольно часто обусловливают выполнение субтотальных резекций тонкой кишки. Ввиду широкого диапазона протяжённости тонкой кишки сама по себе длина удалённого отрезка не является в прогностическом отношении решающей. Гораздо важнее размеры оставшейся кишки. Критическая величина у большинства исходно относительно здоровых пациентов - около 1 м тонкой кишки.
Выполняя резекцию по поводу инфаркта, необходимо соблюдать некоторые технические правила. Наряду с кишкой, поражённой инфарктом, необходимо удалять изменённую брыжейку с тромбированными сосудами, поэтому её пересекают не по краю кишки, а значительно отступив от неё. При тромбозе ветвей верхней брыжеечной артерии или вены после рассечения листка брюшины в 5-6 см от края кишки сосуды выделяют, пересекают и лигируют. При обширных резекциях с пересечением ствола верхней брыжеечной артерии или вены производят клиновидную резекцию брыжейки. Ствол верхней брыжеечной артерии пересекают таким образом, чтобы не оставить большой «слепой» культи рядом с отходящей пульсирующей ветвью.
После резекции в пределах достоверно жизнеспособных тканей накладывают анастомоз «конец в конец» по одной из общепринятых методик. Если имеется значительное несоответствие концов резецированной кишки, формируют анастомоз «бок в бок».
Наложение отсроченного анастомоза часто становится наиболее целесообразным решением. Основаниями для подобной тактики служат сомнения в точном определении жизнеспособности кишечника и крайне тяжёлое состояние пациента во время хирургического вмешательства. В такой ситуации операцию завершают ушиванием культей резецированной кишки и активным назоинтестинальным дренированием приводящего отдела тонкой кишки. После стабилизации состояния больного на фоне проводимой интенсивной терапии (обычно через сутки) во время релапаротомии окончательно оценивают жизнеспособность кишечника в зоне резекции, если необходимо, выполняют ререзекцию и только после этого накладывают межкишечный анастомоз.
Когда обнаруживают признаки нежизнеспособности слепой и восходящей кишки, приходится наряду с резекцией тонкой кишки производить правостороннюю гемиколэктомию. В этом случае операцию завершают илеотрансверзостомией.
Некротические изменения, обнаруженные в левой половине толстой кишки, требуют выполнения резекции сигмовидной кишки (при тромбозе ветвей нижней брыжеечной артерии или неокклюзионном нарушении мезентериального кровотока) либо левосторонней гемиколэктомии (при окклюзии ствола нижней брыжеечной артерии). В связи с тяжёлым состоянием больных и высоким риском несостоятельности первичного толстокишечного анастомоза операцию, как правило, следует завершить наложением колостомы.
При обнаружении гангрены кишечника целесообразно применять следующий порядок оперативного вмешательства. Сначала производят резекцию явно некротизированных петель кишечника с клиновидным иссечением брыжейки, оставляя участки сомнительной жизнеспособности. В этом случае операция на мезентериальных артериях задерживается на 15-20 мин, однако задержка возмещается лучшими условиями для дальнейшего оперирования, так как раздутые нежизнеспособные кишечные петли затрудняют вмешательство на мезентериальных сосудах. Кроме того, подобный порядок операции предупреждает резкое нарастание эндотоксикоза после восстановления кровотока по сосудам брыжейки, возможную её флегмону и в определённой мере приостанавливает инфицирование брюшной полости и развитие гнойного перитонита. Культи резецированной кишки прошивают аппаратом типа УКЛ и укладывают в брюшную полость. Затем выполняют вмешательство на сосудах. После ликвидации артериальной окклюзии можно окончательно оценить жизнеспособность остающихся петель кишечника, решить вопрос о необходимости дополнительной резекции кишки и возможности наложения анастомоза.
Вмешательство на кишечнике целесообразно завершить назоинтестинальной интубацией, что необходимо для борьбы с послеоперационным парезом и эндотоксикозом. Санацию и дренирование брюшной полости выполняют так же, как и при других формах вторичного перитонита.
В послеоперационном периоде интенсивная терапия включает мероприятия, направленные на улучшение системного и тканевого кровообращения, что особенно важно для состояния микроциркуляторного русла кишки, поддержание адекватного газообмена и оксигенации, коррекцию метаболических нарушений, борьбу с токсемией и бактериемией. Необходимо учитывать, что резекция нежизнеспособного кишечника не устраняет тяжёлых системных расстройств, которые в ближайшем послеоперационном периоде могут даже усугубляться.
Низкая резистентность больных предрасполагает к развитию общехирургических осложнений (абдоминальный хирургический сепсис, пневмония, тромбоэмболия лёгочных артерий). Указанные осложнения могут быть предупреждены комплексной интенсивной терапией. В то же время любые консервативные мероприятия при рецидиве или прогрессировании сосудистой окклюзии будут бесполезными. Основные диагностические усилия в послеоперационном периоде должны быть направлены на выявление продолжающейся гангрены кишечника и перитонита.
У больных с продолжающейся гангреной кишки отмечают стойкий лейкоцитоз и выраженный палочкоядерный сдвиг с тенденцией к увеличению, повышается СОЭ. Развитие гипербилирубинемии и прогрессирующее накопление в крови азотистых шлаков - характерные признаки продолжающейся гангрены кишечника, которые свидетельствуют о глубоком токсическом поражении паренхимы печени и почек. Мочеотделение прогрессивно снижается вплоть до анурии, несмотря на большое количество вводимой жидкости и значительные дозы диуретиков. Исследование мочи обнаруживает развитие токсического нефроза, проявляющегося в стойкой и нарастающей протеинурии, цилиндрурии и микрогематурии. Обоснованные подозрения на продолжающуюся гангрену кишки служат показаниями к выполнению экстренной релапаротомии.
Ранняя целенаправленная (программируемая) релапаротомия выполняется в целях контроля состояния брюшной полости либо для наложения отсроченного анастомоза. Необходимость в повторной ревизии брюшной полости возникает в тех случаях, когда после реваскуляризации признаки сомнительной жизнеспособности кишки (отёк, цианоз кишки, ослабленная перистальтика и пульсация артерий по брыжеечному краю) сохраняются на протяжении всего кишечника (особенно тонкой кишки) или на остающейся небольшой его части после обширной резекции.
Признаки сомнительной жизнеспособности исчезают обычно в течение 12-24 ч или же развивается очевидная гангрена кишки, причём в операбельных случаях во время программируемой релапаротомии ограниченные участки поражённой кишки удаётся удалить, не дожидаясь развития распространённого перитонита и интоксикации. Время проведения релапаротомии - от 24 до 48 ч после первоначальной операции. Повторное вмешательство в известной мере утяжеляет состояние больного. Вместе с тем это эффективный путь спасения значительной части больных с нарушениями мезентериального кровотока.
B.C. Савельев, В.В. Андрияшкин
Эмболия верхней брыжеечной артерии проявляется острым началом интенсивных болей в животе, обычно локализующихся в околопупочной области, но иногда - в правом нижнем квадранте живота. Интенсивность болей часто не соответствует данным, получаемым при объективном обследовании таких пациентов. Живот при пальпации остается мягким, или имеется лишь незначительная болезненность и напряжение мышц передней брюшной стенки. Нередко выслушивается перистальтика кишки. У пациентов с эмболией верхней брыжеечной артерии часто возникает тошнота, рвота и нередко - диарея. В ранних стадиях заболевания при исследовании кала выявляется положительная реакция на скрытую кровь, хотя большого количества крови в кале, как правило, не бывает.
При тщательном сборе анамнеза заболевания можно предположить причину развития эмболии. В классическом варианте у таких пациентов всегда имеются признаки заболеваний сердечно-сосудистой системы, чаще всего фибрилляция предсердий, недавно перенесенный инфаркт миокарда или ревматические поражения клапанов сердца. При тщательном сборе анамнеза нередко выясняется, что у пациентов раньше имелись эпизоды эмболии, как в виде инсультов, так и в виде эмболии периферических артерий. При ангиографии могут быть установлены следующие варианты локализации эмболов:
Устье (5,2%)
– нарушается кровоснабжение всей тонкой кишки и правой половины ободочной
I сегмент (64,5%) – эмбол локализуется до места отхождения a.colica media
– так же как и при локализации эмбола в устье верхней брыжеечной артерии нарушается кровоснабжение всей тонкой кишки и правой половины ободочной
II сегмент (27,6%) – эмбол локализуется на участке между точками отхождения a.colica media и a.ileocolica
– нарушается кровоснабжение подвздошной кишки и восходящей ободочной кишки до печеночного изгиба
III сегмент (7,9%) – эмбол локализуется на участке ниже отхождения a.ileocolica
– нарушается кровоснабжение подвздошной кишки
Сочетание эмболии I сегмента с окклюзией нижней брыжеечной артерии
– нарушается кровоснабжение всей тонкой и толстой кишки
Лечение. Для лечения эмболии верхней брыжеечной артерии было предложено большое количество консервативных методов лечения. Хотя у пациентов с острой эмболией верхней брыжеечной артерии иногда и успешно применение консервативных методов лечения, все-таки лучшие результаты отмечаются при оперативном вмешательстве. После лапаротомии верхняя брыжеечная артерия обычно вскрывается в поперечном направлении у места ее отхождения от аорты позади поджелудочной железы. Выполняется эмболэктомия, и после восстановления кровотока по верхней брыжеечной артерии внимательно осматривают тонкую кишку для определения ее жизнеспособности. Для выявления необратимых ишемических изменений в стенке кишки предложено достаточно большое число различных тестов. Чаще всего выполняется обычный осмотр кишки, чего нередко бывает вполне достаточно. Окончательное заключение о состоянии стенки кишки выносят после того, как кишку отогревают в течение 30 мин либо опустив ее в брюшную полость, либо накрыв салфетками, смоченными теплым физиологическим раствором. При наличии признаков некроза выполняют резекцию кишки с наложением межкишечного анастомоза конец-в-конец при помощи сшивающего аппарата. После операции пациента направляют в отделение реанимации и интенсивной терапии. Иногда у пациентов, которым выполнена резекция кишки по поводу ее некроза вследствие острой эмболии верхней брыжеечной артерии, через 24 ч предпринимается повторная операция, так называемая, для того, чтобы осмотреть анастомозированные края кишки и убедиться в их жизнеспособности. Некоторые хирурги во время первой операции предпочитают не накладывать межкишечных анастомоз, а ушивают оба конца кишки при помощи сшивающих аппаратов. Во время повторной операции при наличии жизнеспособной кишки накладывают межкишечный анастомоз.
Существует несколько причин достаточно высокой летальности после эмболэктомии из верхней брыжеечной артерии. У таких пациентов нередко имеются очень тяжелые сердечно-сосудистые заболевания, не позволяющие перенести большие оперативные вмешательства. Иногда диагноз эмболии верхней брыжеечной артерии выставляется с опозданием, что приводит к развитию обширного некроза кишки. Системные гнойно-септические осложнения и энтеральная недостаточность вследствие резекции большого участка кишки также усугубляют состояние пациентов и нередко приводят к смерти.