От чего атеросклероз сосудов. Атеросклероз — что это такое, причины, признаки, симптомы, осложнения, лечение и профилактика
Читайте также
Атеросклероз
– это распространенное прогрессирующее заболевание, поражающее крупные и средние артерии в результате накопления в них холестерина, приводящее к нарушению кровообращения.
В экономически развитых странах атеросклероз является самой частой причиной заболеваемости и общей смертности.
Причины атеросклероза
В возникновении и формировании атеросклероза играют роль:
- нарушения липидного (жирового) обмена;
- наследственный генетический фактор;
- состояние сосудистой стенки.
Холестерин относится к липидам (жирам) и выполняет множество важных функций в организме человека. Он является строительным материалом для стенок клеток организма, входит в состав гормонов, витаминов, без которых невозможно нормальное существование человека. До 70% холестерина в организме синтезируется в печени, остальная часть поступает с пищей. В организме холестерин находится не в свободном состоянии, а входит в состав липопротеинов (комплексные соединения белка и жиров) которые переносят его по кровотоку из печени в ткани, а при избытке холестерина – из тканей обратно в печень, где лишний холестерин утилизируется. В случае нарушения этого процесса и развивается атеросклероз.
Главная роль в развитии атеросклероза принадлежит липопротеинам низкой плотности (ЛПНП), которые осуществляют транспорт холестерина из печени в клетки, его должно быть строго необходимое количество, по превышению его уровня определяют риск возникновения атеросклероза.
Обратный транспорт холестерина из тканей в печень обеспечивают липопротеины высокой плотности (ЛПВП) – это антиатерогенный класс липопротеинов. Он очищает поверхность клеток от избытка холестерина. Повышение уровня холестерина ЛПНП и понижение уровня холестерина ЛПВП увеличивает риск возникновения и развития атеросклероза.
Начальные изменения в стенке артерий большого и среднего калибра возникают в молодом возрасте и эволюционируют до фиброаденоматозных бляшек, которые часто развиваются после 40 лет. Атеросклеротическое поражение сосудов имеет место уже у лиц до 20 лет в 17% случаев, до 39 лет в 60% случаев, а в 50 лет и старше в 85% случаев.
В середину артериальной стенки проникают холестерин, фибрин и другие вещества, которые в дальнейшем образуют атеросклеротическую бляшку. Под действием избытка холестерина бляшка увеличивается, и возникают препятствия для нормального тока крови через сосуды в месте сужения. Уменьшается приток крови, развивается воспалительный процесс, образуются и могут оторваться тромбы, с опасностью закупоривания жизненно важных сосудов, прекращения доставки крови в органы.
В развитии и прогрессировании атеросклероза играют роль факторы:
- модифицируемые (которые можно устранить или откорректировать)
- не модифицируемые (изменить их нельзя).
К модифицируемым факторам относят:
1.Образ жизни:
- гиподинамия,
- злоупотребление жирной, богатой холестерином пищей,
- особенности личности и поведения – стрессовый тип характера,
- злоупотребление алкоголем,
- курение.
2. Артериальная гипертензия, артериальное давление 140/90мм.рт.ст. и выше.
3. Сахарный диабет, уровень глюкозы в крови натощак более 6ммоль/л.
4. Гиперхолестеринемия (повышение уровня холестерина в крови).
5. Абдоминальное ожирение (объем талии у мужчин более102см и более 88см у женщин).
К не модифицируемым факторам относят:
1. Возраст: мужчины старше 45 чет и женщины старше 55 лет или с ранней менопаузой.
2. Мужской пол (мужчины раньше женщин на 10 лет заболевают атеросклерозом).
3. Наличие в семейном анамнезе случаев раннего атеросклероза. Семейные гиперхолестеринемии, имеющие генетическую основу. Инфаркт миокарда, инсульт, внезапная смерть у ближайших родственников в возрасте до 55 лет мужчины и 65 лет женщины.
Неблагоприятные влияние факторов риска приводят к нарушению целостности эндотелия (внутренний слой сосудов), который теряет свою барьерную функцию, на фоне нарушения липидного обмена ведут к развитию атеросклероза.
Симптомы атеросклероза.
Отложение холестерина в стенке артерий сопровождается компенсаторным ее выбуханием наружу, благодаря этому длительное время явные симптомы атеросклероза отсутствуют. Но с течением времени происходит трансформация атеросклеротической бляшки от стабильной до нестабильной под воздействием системных факторов: физическая нагрузка, эмоциональный стресс, артериальная гипертензия, нарушение сердечного ритма. Они приводят к возникновению трещин или разрыву бляшки. На поверхности нестабильной атеросклеротической бляшки образуются тромбы – формируется атеротромбоз, ведущий к прогрессирующему сужению сосудов. Происходит нарушение кровообращения в органах и тканях, появляются клинические симптомы, заметные для пациента.
В зависимости от локализации в сосудистой системе, атеросклероз является основой таких заболеваний:
1. Ишемическая болезнь сердца (стенокардия, инфаркт миокарда, внезапная сердечная смерть, аритмии, сердечная недостаточность).
2. Цереброваскулярные заболевания (транзиторная ишемическая атака, ишемический инсульт).
3. Атеросклероз артерий нижних конечностей (перемежающая хромота, гангрена стоп и голеней).
4. Атеросклероз аорты.
5. Атеросклероз почечных артерий.
6. Атеросклероз мезентериальных артерий (инфаркт кишечника).
Атеросклеротический процесс ведет к поражению нескольких сосудистых бассейнов. При перенесенном инсульте вероятность развития инфаркта миокарда у таких пациентов выше в 3 раза, а поражение периферических артерий увеличивает риск развития инфаркта миокарда в 4 раза, инсульта – в 3 раза.
Атеросклероз коронарных артерий имеет множество симптомов, в зависимости от выраженности атеросклероза, проявляясь стенокардией или острой коронарной недостаточностью, характеризуясь развитием инфаркта миокарда, сердечной недостаточностью. Все формы ишемической болезни сердца протекают на фоне атеросклероза. На кардиальные проявления атеросклероза приходится примерно половина всех атеросклеротических поражений.
Атеросклероз аорты часто проявляется после 60 лет. При атеросклерозе грудного отдела аорты появляются интенсивные жгучие боли за грудиной, отдающие в шею, спину, верхнюю часть живота. При физической нагрузке и на фоне стресса боль усиливается. В отличие от стенокардии боль продолжается сутками, периодически усиливаясь и ослабевая. Могут появиться нарушения глотания, охриплость голоса, головокружения, обморочные состояния. Для атеросклероза брюшного отдела аорты характерны боли в животе, вздутие живота, запоры. При атеросклеротическом поражении бифуркации аорты (место разделения аорты на ветви) развивается синдром Лериша с такими проявлениями как: перемежающаяся хромота, похолодание нижних конечностей, импотенция, язвы пальцев стоп. Грозным осложнением атеросклероза аорты является аневризма (расслоение) и разрыв аорты.
Атеросклероз мезентериальных сосудов проявляется резкими, жгучими, режущими болями в животе во время приема пищи, продолжающаяся 2-3 часа, вздутием живота, нарушением стула.
Для атеросклероза почечных артерий характерно стойкое повышение артериального давления, изменениями в анализе мочи.
Атеросклероз периферических артерий проявляется слабостью и повышенной утомляемостью мышц ног, ощущением зябкости в конечностях, перемежающейся хромотой (боль в конечностях появляется во время ходьбы, вынуждает больного остановиться).
Обследование при атеросклерозе.
Первичную диагностику атеросклероза проводит терапевт, семейный врач во время ежегодного диспансерного осмотра. Измеряет артериальное давление, определяет индекс массы тела, выявляет факторы риска (гипертоническая болезнь, сахарный диабет, ожирение).
1. Определение уровня липидов, после 30 лет:
- общий холестерин (норма менее 5,0 ммоль/л);
- холестерин ЛПНП (норма ниже 3,0 ммоль/л);
- холестерин ЛПВП (норма выше 1,0 ммоль/л (у мужчин) и выше 1,2 ммоль/л (у женщин);
- триглицериды плазмы крови (норма ниже 1,2 ммоль/л);
- соотношение общего холестерина/холестерина ЛПВП (индекс атерогенности – фактор развития кардиоваскулярных осложнений). Низкий риск от 2,0 до 2,9, средний риск – от 3,0до 4,9, высокий риск – более 5.
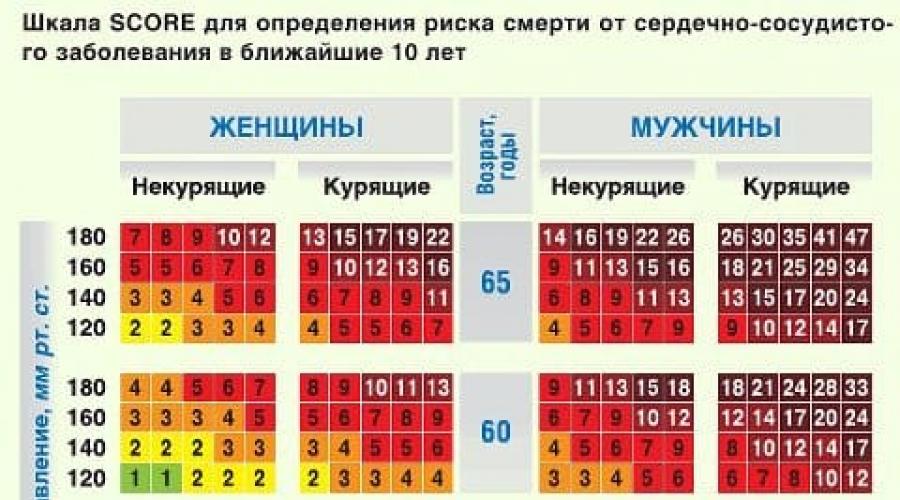
2. Определение группы риска у пациентов без клинических проявлений атеросклероза. Определить индивидуальную степень риска для пациентов позволяет шкала SCORE (системная оценка коронарного риска), с помощью которой можно оценить вероятность фатальных сердечно - сосудистых событий (инфаркт миокарда, инсульт) в течение 10 лет. Низкий риск - <4%, умеренный риск - 4–5%, высокий риск - 5–8% и очень высокий риск - >8%.

При подозрении на атеросклеротические изменения показана консультация специалистов:
- кардиолога (при ишемической болезни сердца);
- окулиста (атеросклероз сосудов глазного дна);
- невролога (церебральный атеросклероз);
- нефролога (атеросклероз почечных артерий);
- сосудистого хирурга (атеросклероз сосудов нижних конечностей, аорты).
Для уточнения степени атеросклеротического поражения могут быть назначены дополнительные инструментальные методы исследования:
1. Электрокардиография, с нагрузочными тестами, ультразвуковое исследование сердца, аорты.
2. Ангиография, коронарография, внутрисосудистое ультразвуковое исследование. Это инвазивные методы исследования. Выявляют атеросклеротические бляшки, позволяют оценить суммарное атеросклеротическое поражение. Применяют у пациентов с клиническими проявлениями атеросклероза (ишемической болезнью сердца).
3. Дуплексное и триплексное сканирование. Исследование кровотока с ультразвуковой визуализацией сосудов: сонных артерий, брюшного отдела аорты и ее ветвей, артерий нижних и верхних конечностей. Выявляет атеросклеротические бляшки в артериях, оценивает состояние кровотока в сосудах.
4. Магнитно-резонансная томография. Визуализация стенки артерий и атеросклеротических бляшек.
Лечение атеросклероза.
1. Без клинических проявлений атеросклероза пациенту с умеренным риском (до 5% по шкале SCORE) и уровнем общего холестерина выше 5 ммоль/л рекомендована модификация образа жизни. Она включает в себя: отказ от курения, употребления алкоголя, антиатеросклеротическая диета, повышение физической активности. При достижении целевого уровня холестерина (общий холестерин до 5 ммоль/л, холестерина ЛПНП ниже 3 ммоль/л) повторный осмотр следует проводить не реже 1 раза в 5 лет.
Начало лечения пациента с высоким риском (выше 5% по шкале SCORE) и уровнем общего холестерина выше 5 ммоль/л также следует начать с рекомендаций по изменению образа жизни на 3 месяца и провести повторное обследование по окончании этого периода. При достижении пациентом целевых уровней общего холестерина до 5 ммоль/л и холестерина ЛПНП ниже 3 ммоль/л в дальнейшем проводят ежегодный контроль уровня липидов. Если риск остается высоким (выше 5% по шкале SCORE), назначают медикаментозную терапию.
2. Пациентам имеющие признаки атеросклеротического поражения любой локализации рекомендована модификация образа жизни и медикаментозная терапия.

Рекомендации по соблюдению диеты даются всем пациентам с учетом уровня холестерина и других факторов риска: ожирения, артериальной гипертензии, сахарного диабета. Пищевой рацион должен быть разнообразным, в соответствии с культурными традициями пациента. Калорийность суточного рациона должна быть достаточной для достижения и поддержания нормального веса.
Потребление общего жира не должно превышать 30% калорийности пищевого рациона.
Рекомендуется ограничить потребление животных жиров (масло, сливки, мясо, сало), заменяя их растительными жирами. Ежедневное потребление свежих овощей и фруктов должно составлять не менее 400г в сутки.
Рекомендуется потребление нежирного мяса и птицы без кожи, кисломолочные продукты, нежирный творог, хлеб зерновой, с отрубями, продуктов, обогащенных ω3-ненасыщенными жирными кислотами (морская и океаническая рыба – лосось, скумбрия, тунец и др.). Ограничение потребления поваренной соли до 6г в сутки, что соответствует 1 чайной ложке. Соблюдение диеты позволяет снизить уровень холестерина до 10%.
Нормализация показателей массы тела.
Избыточная масса тела и ожирение, особенно абдоминальное (объем талии у мужчин более102см и более 88см у женщин), повышают риск развития кардиоваскулярных заболеваний. Для снижения веса подбирается индивидуальная диета с учетом возраста и сопутствующих заболеваний.
Физические нагрузки при атеросклерозе.
Увеличение физической активности дает положительный эффект для больных атеросклерозом.
Пациентам без клинических проявлений атеросклероза показаны физические нагрузки в течение 40 мин, ежедневно. Интенсивность нагрузок должна составлять 60% максимальной частоты сердечных сокращений (рассчитывается = 220 – возраст).
Больным сердечно - сосудистыми заболеваниями необходим постоянный режим динамических физических нагрузок с учетом результатов нагрузочных тестов. Полезны ходьба, плавание, танцы - умеренной интенсивности 60-90минут в неделю. Недопустимы изометрические (силовые) нагрузки.
Прекращение курения.
Курение (активное и пассивное), в результате резкого снижения ЛПВП (антиатерогенного класса липопротеидов), патологического воздействия на сосудистую систему, нарушения реологических свойств крови - увеличивает на 20% риск заболеваемости и смертности от кардиоваскулярных осложнений. У курильщиков риск развития ишемического инсульта в 2 раза выше, чем у некурящих.
Употребление алкоголя.
Безопасное для здоровья потребление алкоголя – не более 20-30 мл чистого этанола в сутки для мужчин и не более 20 мл в сутки – для женщин, только для практически здоровых лиц, снижает смертность от кардиоваскулярных осложнений. Употребление алкоголя (12-24г в сутки чистого этанола) снижает риск развития кардиоваскулярных осложнений (инфаркта и инсульта) на 20%, а употребление 5 порций алкоголя (60г в сутки) повышает риск кардиоваскулярных осложнений на 65%.
Наркотики.
Употребление наркотиков, таких как кокаин, амфетамин, героин, вызывают резкие изменения артериального давления, воспалительные изменения в сосудистой системе, приводят к нарушению реологических свойств крови. Повышают риск развития инсульта в 6,5 раз у лиц до 35 лет, а старше 35 лет – в 11,2 раза.
Медикаментозное лечение атеросклероза.
Медикаментозная терапия при атеросклерозе предусматривает применение 4 групп гиполипидемических (снижающих уровень липидов) препаратов: секвестранты желчных кислот, никотиновая кислота, фибраты, статины. Эти средства оказывают стабилизирующее действие на атеросклеротическую бляшку, улучшают функцию эндотелия (внутренней оболочки сосудов), тормозят развитие атеросклероза, отличаясь при этом выраженностью влияния на различные показатели липидного обмена.
Только лечащий врач порекомендует необходимый препарат и его дозировку. Наиболее часто применяют статины. Лечение статинами способствует существенному снижению смертности и предотвращает сердечно – сосудистые осложнения. Необходимую дозу статинов подбирают индивидуально для каждого пациента. Препарат принимают один раз в день – вечером перед сном.
Вспомогательное значение имеют препараты на основе рыбьего жира, эссенциальные фосфолипиды. Их применяют только в комплексе со статинами.
При угрозе развития осложнений атеросклероза показано оперативное лечение, которое восстанавливает проходимость артерий (реваскуляризация). При ишемической болезни сердца для предотвращения развития инфаркта проводят стентирование или шунтирование коронарных артерий. При церебральном атеросклерозе, для предупреждения развития инсульта проводят стентирование сонных артерий. Для предотвращения развития гангрены нижних конечностей осуществляют протезирование магистральных артерий. Необходимость и объем оперативного вмешательства устанавливает хирург (кардиохирург, сосудистый хирург).

Хирургическое лечение атеросклероза не дает полного излечения. Устраняется осложнение, а не причина, его вызвавшая (атеросклероз). Поэтому после операции изменение образа жизни, питания и консервативное лечение обязательны.
Профилактика атеросклероза.
Первичная профилактика атеросклероза предполагает:
1. Контроль и достижение целевого уровня холестерина (общий холестерин до 5 ммоль/л, холестерина ЛПНП ниже 3 ммоль/л).
2. Отказ от курения, употребления алкоголя, приема наркотиков.
3. Адекватный уровень физических нагрузок.
4. Нормализация массы тела.
5. Ограничение эмоциональных перегрузок.
6. Нормальные показатели глюкозы крови.
7. Артериальное давление ниже 140/90 мм рт ст.
8. Соблюдение принципов антиатеросклеротической диеты.
К мерам вторичной профилактики, направленной на предупреждение осложнений уже развившегося заболевания, кроме мер первичной профилактики относится также прием гипохолестеринемических препаратов (статинов), антиагрегантов (ацетилсалициловой кислоты).
Консультация врача по теме атеросклероз:
Вопрос: Целесообразно принимать статины людям пожилого и старческого возраста (70-80 лет)?
Ответ: Терапия атеросклероза статинами у пожилых лиц не только приводит к снижению риска возникновения инсульта и инфаркта, но также уменьшает общую смертность.
Вопрос: Как долго следует принимать статины?
Ответ: Для существенного улучшения прогноза жизни и снижения риска кардиоваскулярных осложнений необходимо применять статины ежедневно в течение не менее 3-5 лет без необоснованного снижения дозы и самовольного преждевременного прекращения лечения.
Врач терапевт Востренкова И.Н
) – это заболевание артерий. Характерная особенность состоит в отложении холестерина внутри сосудов.
Как результат такой засоряемости, стенки становятся более толстыми, просвет и эластичность уменьшаются и сосуды закупориваются.
Вследствие деформации увеличивается нагрузка на сердце, поскольку ему требуется больше усилий, чтобы прокачать кровь по телу. Результат заболевания – ишемическая болезнь сердца, некрозы, гипертония, инсульт.
Неизменяемые причины атеросклероза сосудов
Неизменяемые причины атеросклероза – это те, на которые никак не оказывается медицинское воздействие. К ним можно отнести такие:
- Возраст. Если человек достиг определённого возраста, шансы на развитие этой болезни становятся слишком велики. Все, кто перешагнул определённый рубеж возраста , наблюдают изменения в сосудах. Риск развития атеросклероза повышается в возрасте от 45 до 50 лет.
- Пол. У мужчин есть больше шансов получить такой недуг, чем у женщин. Но, когда человеку уже за 50 лет, процент болезни по отношению к мужчинам и женщинам становится одинаковым. Это связано с наступлением менопаузы у женщин и исчезновением защитной роли эстрогенов у мужчин.
- Генетическая предрасположенность. В особой группе риска люди, у которых родственники страдают от атеросклероза в любой форме.
Изменяемые причины возникновения?
 Модифицируемые причины возникновения атеросклероза – это те, на которые можно повлиять медикаментозно или изменив образ жизни. К изменяемым факторам можно отнести такие:
Модифицируемые причины возникновения атеросклероза – это те, на которые можно повлиять медикаментозно или изменив образ жизни. К изменяемым факторам можно отнести такие:
- Курение, употребление алкоголя в большом количестве.
- Неполноценное питание, гипертония.
- Ожирение, сахарный диабет.
- Дислипидемия, гиподинамия.
- Инфекции.
Представленные факторы оказывают следующее влияние на кровеносные сосуды:
- Курение и алкоголь оказывают негативное влияние. Эти факторы повышают риск развития болезни в несколько раз. Если питание будет неправильным, а в рационе будет большое количество жирной пищи, это может привести к развитию атеросклероза.
- Гипертония артерий – главный союзник болезни. При высоком давлении артериальные стенки повреждаются ещё больше. Опасное давление – более 140/90 мм.
- Ожирение может быть причиной атеросклероза. В зоне риска женщины, у которых талия больше 88 см и мужчины с талией больше 102 см.
- Сахарный диабет способен повысить риск развития заболевания в 4-7 раз. Он сопровождается нарушением обмена веществ в человеческом организме.
- Дислипидемия – это болезнь, связанная с нарушением обмена жиров в организме человека. При повышенном уровне холестерина такая болезнь играет главную роль, так как приводит к проблемам с сердцем.
- Малоподвижный образ жизни или гиподинамия приведут к нарушению обмена веществ и повышению риска развития сахарного диабета и склероза.
- Инфекции. Исследования, проведённые относительно недавно, показали, что главная причина развития атеросклероза – хламидийная инфекция и цитомегаловирус. У многих больных наблюдается высокий уровень антител.
Нюансы развития и его последствия
Случаются и такие ситуации, когда заболевание обнаруживают только на вскрытии, так как при жизни у человека не было жалоб на проявление такой болезни. Бывают и обратные случаи – когда просвет артерии сужается при незначительном проявлении болезни.
Также иногда заболевание может поражать все сосуды. Проявления недуга зависят от поражённого сосуда. Если поражены коронарные сосуды , у человека в скором времени может проявиться сердечная недостаточность или ишемическая болезнь сердца.
Хирургическое лечение может потребоваться в том случае, если атеросклероз начал стремительно распространяться. Такой метод будет самым эффективным. Единственный недостаток состоит в долгой реабилитации.
Атеросклероз является патологическим нарушением, сопровождаемым образованием холестериновых отложений на внутренней поверхности стенок артериальных сосудов кровеносной системы. В процессе прогрессирования происходит разрастание соединительной ткани и формирование атеросклеротических бляшек.
В результат патологического процесса происходит перекрытие просвета сосудов, что приводит к нарушениям кровоснабжения тканей и органов. Результатом такого нарушения является появление голодания клеток как кислородного, так и голодания вследствие недостатка питательных веществ.
Этот недуг, в соответствии с имеющейся медицинской статистикой, является одним из наиболее распространенных болезней. По показателям летальности и развития инвалидности, эта болезнь является лидером среди других недугов.
В современном мире недуг перестал быть недугом поражающим организм пожилых людей, болезнь стала поражать даже организмы людей молодого и среднего поколения.
Классификация атеросклероза по этиологии
Выделяют различные виды атеросклероза, классифицируют заболевание в зависимости от этиологии и области локализации патологического процесса.
Разделение на типы атеросклероза в зависимости от происхождения предложена ВОЗ и поддержана отечественными специалистами в области кардиологии, сосудистыми хирургами и флебологами.
Помимо этого классифицируется болезнь на несколько типов в зависимости от причин возникновения, течения и стадий развития.
В зависимости от этиологии патологию делят на несколько разновидностей гемодинамическая, метаболическая, смешанная.
Гемодинамическая форма развивается вследствие повышения артериального давления. Максимальный риск появления отложений холестерина возникает при этой форме нарушения в местах разветвления артериальных сосудов. В местах разветвлений происходит повреждение защитного поверхностного слоя эндотелия под влиянием повышенного гемодинамического давления.
Под воздействием разрушающих факторов оболочка сосудов приобретает повышенную проницаемость для липопротеинов низкой и очень низкой плотности.
Повышение проницаемости интимы приводит к тому, что в дальнейшем в этой области начинает откладываться холестерин и формирование бляшки.
Помимо этого причинами развития такой формы атеросклероза являются:
- развитие тромбоза;
- варикозная болезнь;
- тромбофлебит.
Дополнительно фактором, провоцирующим развитие болезни, является частое возникновение спазмов гладкомышечной мускулатуры сосудов.
Метаболическая форма патологии носит название алиментарной. Эта разновидность возникает в результате появления сбоев в углеводном и жировом метаболизме. Такая патология развивается при несбалансированном питании или при недостатке минеральных компонентов в потребляемой пище. К этой форме недуга относится атеросклероз спровоцированный возникновением аутоиммунных нарушений, таких как повышенная активность клеток щитовидной железы, сахарный диабет или снижение продуцирования половых гормонов.
Смешанная форма заболевания появляется в случае воздействия на организм гемодинамических и метаболических факторов.
Формирование тромбов в просветах сосудов ведет к появлению сбоев в кровообращении, которые в свою очередь вызывают сбои в процессах метаболизма. В организме больного развивается гиперлипидемия.
Нарушения углеводного и жирового обменов ведут к повышению свертываемости крови, что провоцирует формирование тромбов в сосудах.
В процессе прогрессирования патологии наблюдается формирование на стенках сосудов отложений жиров в форме полосок и пятен.
На этом этапе прогрессирования заболевание легко поддается лечению в случае его своевременного выявления и назначения адекватного лечения.
Классификация атеросклероза в зависимости от локализации
Уровень сахара
В зависимости от локализации патологического процесса исследователи выделяют несколько разновидностей заболевания.
Каждая из форм недуга имеет свои специфические симптомы обусловленные развитием сопутствующих осложнений.
От области локализации зависит степень развития сопутствующих осложнений.
Любое из атеросклеротических проявлений является осложнением патологии, по этой причине нарушение тяжело диагностируется на самых ранних этапах своего развития.
В зависимости от области локализации патпроцесса выделяют следующие виды атеросклероза:
- коронарный – повреждения выявляются на стенках сосудистой системы, питающей сердечную мышцу;
- церебральный — возникают повреждения интимы стенок сосудов головного мозга;
- облитерирующий – повреждения локализуются в артериальных сосудах, питающих ткани нижних конечностей;
- атеросклероз почечных артерий;
- атеросклероз брахиоцефальных артерий;
- мультифокальная форма заболевания.
Каждая разновидность болезни имеет свою специфическую симптоматику прогноз и течение.
Развитие той или иной формы болезни происходит под влиянием определенных причин – факторов риска. В зависимости от преобладания того или иного фактора развивается определенная форма заболевания.
Особенности наиболее распространенных атеросклеротических изменений
 Развитие атеросклеротических изменений в сосудах сердца характеризуется длительным латентным периодом. От появления первых жировых пятен на поверхности интимы сосудов до формирования полноценных холестериновых бляшек может пройти не один год.
Развитие атеросклеротических изменений в сосудах сердца характеризуется длительным латентным периодом. От появления первых жировых пятен на поверхности интимы сосудов до формирования полноценных холестериновых бляшек может пройти не один год.
Чаще всего характерная симптоматика проявляется в тот момент, когда формирующиеся холестериновые отложения ощутимо нарушают процесс кровоснабжения миокарда. В этот период наблюдается развитие такого осложнения как ишемия сердца.
Эта разновидность заболевания сопровождается появлением приступов стенокардии и аритмии, помимо этого возникает отек нижних конечностей.
Дальнейшее прогрессирование недуга приводит к недостаточности функции левого желудочка, наблюдается рост массы тела. Наиболее опасным осложнением этой формы болезни является инфаркт миокарда.
Церебральная форма недуга характеризуется наличием трех стадий в своем развитии:
- Первая — начальная, характеризуется появлением нарушений имеющих функциональный характер.
- Вторая – характеризуется тем, что к функциональным присоединяются морфологические нарушения, а проявления патпроцесса становятся более стойкими.
- Третья – последняя проявляется наличием частых ишемических атак, которые приводят к некрозу участков мозга и утрате человеком некоторых функций.
Основными признаками являются эмоциональная нестабильность, снижение функций памяти и снижение интеллектуальных способностей. При дальнейшем прогрессировании развиваются парезы и параличи.
Характеризуется формированием холестериновых отложений на внутренней поверхности артерий снабжающих кровью ткани нижних конечностей.
Основным провоцирующим фактором является сахарный диабет и варикоз. При этом типе болезни отложения ЛПНП и ЛПОНП происходят в тазобедренной артерии.
Прогрессирование недуга провоцирует появление таких симптомов как онемение и озноб в конечностях, а в дальнейшем присоединяется перемежающая хромота.
Облитерирующий атеросклероз приводит к изменению естественного цвета стоп и прекращению роста волос на пораженной конечности. Последняя стадия характеризуется появлением некроза тканей. Что приводит к гангрене.
При формировании холестериновых отложений в аорте возможно появление аневризмы, которая в случае ее разрыва приводит к летальному исходу.
Мультифокальный атеросклероз представляет собой генерализированное поражение артериальных сосудов. Это заболевание отличается тем, что оно захватывает практически все сосуды, транспортирующие артериальную кровь в организме.
Эта разновидность не имеет явной симптоматики, что делает ее одной из наиболее опасных и трудно диагностируемых.
С течением времени на поздних стадиях появляются признаки поражения коронарных, церебральных артерий и сосудистой систем ног.
Классификация в зависимости от степени развития бляшек
Советский специалист в области кардиологии А. Л. Мясников предложил классификацию патологии в зависимости от тех процессов, которые происходят в сосудах.
Классификация атеросклеротических бляшек лежит в основе деления недуга на типы и стадии предложенной Мясниковым.
Существует несколько видов атеросклеротических бляшек формирующихся на стенках сосудистой системы организма человека.
В формировании бляшек выделяют три стадии.
На первой стадии происходит формирование холестериновых уплотнений в артериях. Эта стадия характеризуется медленным прогрессированием. Характерная симптоматика на этом этапе болезни отсутствует, а выявление недуга является очень затрудненным.
На второй стадии наблюдается медленное увеличение площади и объема жирового уплотнения. Разрастающееся уплотнение приводит к частичному перекрытию просвета, что провоцирует появление характерных признаков. Этот этап формирования холестеринового отложения диагностируется при помощи проведения аппаратной диагностики.
На третьей стадии формирования холестериновые отложения приобретают объемные размеры и сохраняют мягкую структуру. На этой стадии возрастает риск отрыва бляшки от эндотелия или возникновения закупорки сосуда. Что провоцирует развитие инфаркта. Инсульта и других нарушений в работе сердечно-сосудистой системы.
Последняя стадия формирования бляшки отличается появление всего спектра характерных для недуга симптомов.
По своей структуре и плотности выделяют 3 вида бляшек.
Низкой стабильности. Холестериновое скопление образует однородную структуру, не отличающуюся от кровяного потока. Эта форма бляшки является наиболее неблагоприятной. Она отличается быстрым ростом, а ее рост сопровождают признаки коронарной недостаточности. Чаще всего такие бляшки выявляются только на поздних стадиях болезни.
Бляшки средней стабильности. Эти формирования имеют рыхлую структуру и покрыты фиброзной оболочкой, имеющей высокую склонность к разрыву. При разрастании этого образования происходит формирование тромба, имеющего высокую вероятность отрыва и транспортировки по кровеносной системе. Бляшки этого типа легко диагностируются и поддаются лечению.
Бляшки высокой стабильности состоят из коллагеновых волокон, обладает высокой эластичностью. Это образование отличается медленным ростом с одновременным кальцинированием. Такая структура затрудняет в процессе диагностики проведение оценки стеноза просвета.
Помимо этого отложения делят на гомогенные и гетерогенные. В зависимости от типа бляшки зависит выбор метода проведения терапии.
Краткая информация об атеросклерозе предоставлена в видео в этой статье.
Содержание
Развитие атеросклероза сосудов приходится на взрослый возраст, а проявление заболевания происходит в крупных артериях и сосудах. Химический состав крови нарушается, а присутствие повышенной концентрации липидов замедляет ток биологической жидкости, снижает проницаемость сосудистых стенок. Прогрессирующий атеросклероз артерий является хроническим диагнозом, поэтому задача пациента – продлить период ремиссии.
Что такое атеросклероз сосудов
Это хроническое заболевание относится к категории сердечно-сосудистых патологий, склонно к периодическим рецидивам в ослабленном организме. Поскольку в стенках сосудов нарушается белково-липидный обмен, врачи заговаривают о таких неприятных понятиях, как «вредный холестерин» и «атеросклеротические бляшки». Указанная болезнь чаще развивается в организме женщин, однако мужчины под воздействием провоцирующих факторов тоже попадают в группу риска. Чаще это атеросклероз дуги аорты, который ведет к развитию неизлечимой ишемии сердца.
Симптомы
Клинические признаки характерного недуга проявляются не сразу, первое время атеросклероз является бессимптомным диагнозом. Дальнейшая симптоматика зависит от отдела сердечно-сосудистой системы, который получает недостаточное количество обогащенной кислородом крови с ценными питательными веществами. Важно определить кровоснабжаемый орган – очаг патологии. Как результат – нарушенная деятельность миокарда, головного мозга, другие осложнения, не всегда связанные с жизнеспособностью человека.
Атеросклероз сосудов сердца
Если возникает характерный недуг, общее самочувствие пациентки постепенно ухудшается, а признаки атеросклероза приковывают к постели, заставляют в очередной раз оформлять больничный лист. Обратить внимание рекомендуется на следующие симптомы заболевания, которые можно временно устранить преимущественно медикаментозными, альтернативными методами:
- острая боль грудной клетки, локализующаяся в области миокарда;
- повышенное давление на грудину;
- признаки стенокардии;
- болезненность при выполнении глубокого вдоха;
- почечная недостаточность;
- риск развития инфаркта;
- снижение и скачки артериального давления;
- патологическое учащение пульса.
Сосудов нижних конечностей
Одинаково в патологический процесс вовлечены верхние и нижние конечности на фоне аномального сужения просвета сосудистых стенок крупных и средних артерий. Такие внутренние отделы удалены от миокарда, однако выраженность симптомов негативно сказывается на общем состоянии пациента, ограничивает его подвижность. Признаки облитерирующего атеросклероза нижних конечностей следующие:
- боль в ногах при длительных прогулках;
- онемение нижних конечностей;
- разность температуры тела и ног, ощутимая при пальпации;
- длительно заживление открытых ран;
- повышенная отечность нижних конечностей;
- нарушение пульса артерий ног;
- ограниченная подвижность.
Сосудов головного мозга
В патологический процесс вовлечены крупные артерии, в структуре которых наблюдается присутствие атеросклеротических бляшек. В результате нарушенного тока крови сбивается привычное происхождение нервных импульсов в кору головного мозга, прогрессирует кислородное голодание, учащается число болезненных приступов мигрени, головокружения и спутанности сознания. В современной кардиологии симптомы такого опасного заболевания следующие:
- частое головокружение и тошнота;
- круги перед глазами;
- дискомфорт в душном помещении;
- снижение памяти, физических и умственных способностей;
- нарушение фазы сна;
- эмоциональная нестабильность;
- нарушенные обменных процессов;
- признаки нарушения психики.
Причины
Перед тем как лечить атеросклероз, необходимо изучить этиологию патологического процесса. Все начинается с формирования тромбов, сужающих просвет сосудов, в результате чего образуются атеросклеротические бляшки, перекрывающие сосуды. Причиной патологии становится скопление жиров, изменение химического состава крови. Основные причины таких патогенных механизмов и факторы риска представлены ниже:
- присутствие вредных привычек;
- одна из стадий ожирения;
- сахарный диабет;
- дислипидемия;
- неправильное питание;
- гиподинамия;
- генетический фактор;
- энергетическое перенапряжение;
- артериальная гипертония;
- возрастные изменения организма;
- малоподвижный образ жизни;
- перенесенные инфекционные заболевания с осложнениями;
- интоксикации и инфекции;
- патологии эндокринной системы;
- длительное воздействие стрессов.

Стадии
Определив, что может вызывать атеросклероз, необходима индивидуальная консультация кардиолога. Прежде чем проводить клинические обследования и лабораторные исследования, показано изучить существующие стадии характерного недуга, высокую вероятность и степень выраженности острого приступа. В современной кардиологии выделяют следующие стадии атеросклероза:
- Первая стадия. Снижение скорости системного кровотока, рост жирового пятна, отсутствие болезненных симптомов.
- Вторая стадия. Липосклероз сопровождается разрастанием и распространением жировой ткани, высокая вероятность тромба и нарушения системного кровообращения.
- Третья стадия. Атерокальциноз сопровождается уплотнением атеросклеротических бляшек, отложением кальция, деформацией сосудов и сужением просвета с риском закупорки.
Диагностика
В современной кардиологии определить коронарный атеросклероз путем сбора данных анамнеза невозможно, помимо осмотра пациента и изучения его истории болезни показано обязательно сдать анализы, посетить ряд узкопрофильных специалистов, пройти комплексное обследование. Специфика и особенности диагностики предусматривает следующие направления:
- биохимический анализ крови;
- дуплексное сканирование брахиоцефальных артерий и конечностей;
- рентгеноконтрастная ангиография;
- ЭКГ, стресс-ЭКГ, ЭхоКГ;
- УЗИ, КТ и МРТ;
- ультразвуковая допплерография сосудов головного мозга;
- рентгенография.
Лечение
При проявлении характерного недуга требуется своевременно начать лечение атеросклероза. Интенсивная терапия может обеспечиваться за счет консервативных методов и физиотерапевтических процедур. Основная цель – определить патогенный фактор и устранить его из жизни клинического больного, нормализовать системный кровоток, понизить уровень вредного холестерина при помощи предписанных медицинских препаратов. Разрешается проводить народное лечение, однако все нюансы требуется дополнительно обсудить с лечащим врачом. При отсутствии эффекта рекомендована операция.

Медикаментозное
Первым делом требуется контролировать свое повседневное питание, исключить жирные и жареные блюда, ограничить потребление соли, специй, жиров животного происхождения, фастфуда. Питание должно быть сбалансированным, содержать достаточное количество растительной клетчатки. Это поможет контролировать вес, пролечить ожирение и убрать живот, избежать очередного приступа. Что касается приема медицинских препаратов, их определяет знающий кардиолог строго по медицинским показаниям. Это такие фармакологические группы:
- Никотиновая кислота и препараты с ее содержанием для обеспечения антиатерогенных свойств, устранения вредного холестерина и триглицеридов;
- Секвестранты желчных кислот для снижения концентрации липидов в клетках. Это препараты Колестирамин, Колестипол, Колесевелам.
- Бета-блокаторы для устранения неприятных симптомов, снижения степени выраженности болевого приступа. Это Карведилол, Метопролол,Беталок.
- Диуретики с мочегонным эффектом для качественной чистки крови от холестерина. Это Гипотиазид, Диакарб, Индапамид.
- Блокаторы кальциевых каналов, представленные такими медицинскими препаратами, как Анипамил, Финоптин, Галлопамил.
- Фибраты для синтеза собственных жиров. Это Клофибрат, Безафибрат, Фенофибрат, Безафибрат, Гемфиброзил.
- Статины для ускорения расщепления и выведения жиров. Это Симвастатин, Аторвастатин, Розувастатин.
Хирургическое
Если консервативные методы оказались на практике неэффективные, пациенту назначают проведение операции для устранения всех проявлений атеросклероза, обеспечение качественной чистки сосудов и длительного периода ремиссии. Поскольку такое заболевание составляет угрозу жизни пациента, врач предлагает одно из представленных ниже хирургических вмешательств в условиях стационара:
- Тромболитическая терапия. Патогенный сгусток растворяется, при этом системный кровоток нормализуется, сосуды чистятся.
- Ангиопластика. Сосудистый просвет расширяется за счет нагнетания кислорода при помощи специального медицинского баллона.
- Шунтирование. Создание нового кровотока при помощи сосудов в обход потенциального участка поражения.
- Эндартерэктомия. Качественная чистка сосудистых стенок специальными инструментами, отмечается устойчивая положительная динамика.
После проведения операции ощущения у пациента не самые приятные, поэтому требуется длительный период реабилитации. Чтобы приводить общее состояние в норму, больному требуется пройти медикаментозный курс, исключить воздействие патогенных факторов, отказаться от вредных привычек и нормализовать повседневный режим питания. Способствовать этому будет растительная клетчатка, витамины, белки, исключение из суточного рациона сахара и вредных липидов. При атеросклерозе можно задействовать методы альтернативной медицины, и тогда патогенные факторы легко устранимые.

Народные средства
От атеросклероза врачи рекомендуют использовать отвар шиповника, который обладает устойчивым мочегонным эффектом. Лекарство продуктивно чистит засоренные сосуды, выводит вредный холестерин, липиды, токсичные вещества. Для приготовления целебного отвара 1 ст. л. сухой травы запарить 1 ст. кипятка, настоять и процедить, принимать внутрь после еды дважды за сутки – утром и вечером. Другие народные рецепты от атеросклероза представлены ниже, полезны для проблемных сосудов:
- Корни девясила измельчить, готовую смесь в объеме до 1. ч. залить 300 мл воды, добавить душицу, пастушью сумку, ежевику. Закипятить, проварить 5-7 минут. Принимать готовый состав в течение дня равными порциями.
- 50 г японской софоры залить 500 г водки, настоять в темном месте 30 дней. Принимать внутрь по 1 ч. л. трижды за сутки, желательно перед приемом пищи, запивать достаточным количеством жидкости.
- 50 г гвоздики поместить в стеклянную емкость, залить 500 мл водки, настаивать состав на протяжении 2-3 недель. Принимать по 1 ч. л. настоя трижды в сутки, при этом удостовериться, что хронические болезни желудка отсутствуют.
Сок лука с медом от атеросклероза
Это эффективное средство против атеросклероза, которое можно приготовить в домашней обстановке. Требуется 300 г отжатого на терку чеснока (репчатого лука) соединить с соком трех лимонов. Перемешать, поместить в стеклянную емкость, настоять в холодильнике на протяжении ночи. По 1 ч. л. состава разбавлять в стакане теплой воды, принимать перорально.
Осложнения
Если болезнь атеросклероз протекает в осложненной форме, не исключены осложнения даже после длительного лечения. Особенно опасны последствия проведенной операции, поэтому требуется тщательно подготовиться к хирургическому вмешательству, пройти диагностику и сдать все необходимые анализы. Среди потенциальных осложнений атеросклероза требуется выделить следующие опасные патологии:
- сердечная недостаточность;
- острая закупорка сосудов;
- инфаркт внутренних органов;
- скоропостижный летальный исход;
- разрыв аневризмы артерии.

Профилактика
Чтобы избежать атеросклероза, для продуктивной чистки сосудов требуется задействовать методы альтернативной медицины в целях надежной профилактики. Кроме того, показано изменить привычный образ жизни, придерживаться основных правил правильного питания, заниматься спортом и совершать пешие прогулки на свежем воздухе. При склонности к атеросклерозу не лишними будет поливитаминный комплекс для укрепления сосудистых стенок, положено пить достаточное количество воды для нормализации водного обмена организма.
ОбсудитьЧто такое атеросклероз сосудов - причины и симптомы, диагностика и лечение
Это системное поражение артерий крупного и среднего калибра, сопровождающееся накоплением липидов, разрастанием фиброзных волокон, дисфункцией эндотелия сосудистой стенки и приводящее к местным и общим расстройствам гемодинамики. Атеросклероз может являться патоморфологической основой ИБС, ишемического инсульта, облитерирующего поражения нижних конечностей, хронической окклюзии мезентериальных сосудов и др. Диагностический алгоритм включает определение уровня липидов крови, выполнение УЗИ сердца и сосудов, ангиографических исследований. При атеросклерозе проводится медикаментозная терапия, диетотерапия, при необходимости - реваскуляризирующие хирургические вмешательства.
Общие сведения
Атеросклероз – поражение артерий, сопровождающееся холестериновыми отложениями во внутренних оболочках сосудов, сужением их просвета и нарушением питания кровоснабжаемого органа. Атеросклероз сосудов сердца проявляется главным образом приступами стенокардии. Ведет к развитию ишемической болезни сердца (ИБС), инфаркта миокарда, кардиосклероза, аневризмы сосудов. Атеросклероз может привести к инвалидизации и преждевременной смерти.
При атеросклерозе происходит поражение артерий среднего и крупного калибра, эластического (крупные артерии, аорта) и мышечно-эластического (смешанного: сонные, артерии головного мозга и сердца) типов. Поэтому атеросклероз является наиболее частой причиной инфаркта миокарда , ИБС , мозгового инсульта , нарушений кровообращения нижних конечностей, брюшной аорты, мезентериальных и почечных артерий.
В последние годы заболеваемость атеросклерозом приобрела угрожающие масштабы, опередив по риску развития потери работоспособности, инвалидизации и смертности такие причины как травмы, инфекционные и онкологические заболевания. С наибольшей частотой атеросклероз поражает мужчин старше 45-50 лет (в 3-4 раза чаще, чем женщин), но встречается у пациентов более молодого возраста.

Причины атеросклероза
Факторы, влияющие на развитие атеросклероза, разделяются на три группы: неустранимые, устранимые и потенциально устранимые. К неустранимым факторам относятся те, которые нельзя исключить с помощью волевого или медицинского воздействия. В их число входят:
- Возраст. С возрастом риск развития атеросклероза возрастает. Атеросклеротические изменения сосудов в той или иной мере наблюдаются у всех людей после 40-50 лет.
- Пол. У мужчин развитие атеросклероза происходит на десять лет раньше и превышает показатель заболеваемости атеросклерозом среди женщин в 4 раза. После 50-55 лет уровень заболеваемости атеросклерозом среди женщин и мужчин выравнивается. Это объясняется снижением продукции эстрогенов и их защитной функции у женщин в период менопаузы .
- Отягощенная семейная наследственность. Нередко атеросклероз развивается у пациентов, чьи родственники страдают этой болезнью. Доказано, что наследственность по атеросклерозу способствует раннему (до 50 лет) развитию заболевания, в то время как после 50 лет генетические факторы не оказывают ведущей роли в его развитии.
Устранимыми факторами атеросклероза считаются те, которые могут быть исключены самим человеком посредством изменения привычного образа жизни. К ним относятся:
- Курение. Его влияние на развитие атеросклероза объясняется отрицательным воздействием никотина и смол на сосуды. Многолетнее курение в несколько раз увеличивает риск гиперлипидемии, артериальной гипертензии , ИБС.
- Несбалансированное питание. Употребление в пищу большого количества жиров животного происхождения ускоряет развитие атеросклеротических изменений сосудов.
- Гиподинамия . Ведение малоподвижного образа жизни способствует нарушению жирового обмена и развитию ожирения , сахарного диабета , атеросклероза сосудов.
К потенциально и частично устранимым факторам риска относят те хронические нарушения и заболевания, которые возможно скорректировать посредством назначенного лечения. Они включают:
- Артериальную гипертонию . На фоне повышенного артериального давления создаются условия для повышенного пропитывания сосудистой стенки жирами, что способствует формированию атеросклеротической бляшки. С другой стороны, снижение эластичности артерий при атеросклерозе способствует поддержанию повышенного кровяного давления.
- Дислипидемию . Нарушение жирового обмена в организме, проявляющееся повышенным содержанием холестерина, триглицеридов и липопротеидов, играет ведущую роль в развитии атеросклероза.
- Ожирение и сахарный диабет. Повышают вероятность атеросклероза в 5-7 раз. Это объясняется нарушением жирового обмена, лежащего в основе данных заболеваний и являющегося пусковым механизмом атеросклеротического поражения сосудов.
- Инфекции и интоксикации. Инфекционные и токсические агенты оказывают повреждающее воздействие на сосудистые стенки, способствуя их атеросклеротическим изменениям.
Есть мнения, что в развитии атеросклероза играют роль инфекционные агенты (вирус простого герпеса , цитомегаловирус , хламидийная инфекция и др.), наследственные заболевания, сопровождающиеся повышением уровня холестерина, мутации клеток сосудистых стенок и т. д.
Знание факторов, способствующих развитию атеросклероза, особенно важно для его профилактики, т. к. влияние устранимых и потенциально устранимых обстоятельств можно ослабить или совсем исключить. Устранение неблагоприятных факторов позволяет существенно замедлить и облегчить развитие атеросклероза.
Патогенез
При атеросклерозе происходит системное поражение артерий в результате нарушений липидного и белкового обмена в стенках сосудов. Нарушения обмена характеризуются изменением соотношения между холестерином, фосфолипидами и протеинами, а также избыточным образованием β-липопротеидов. Считается, что в своем развитии атеросклероз проходит несколько стадий:
- I cтадия – липидного (или жирового) пятна. Для отложения жиров в сосудистой стенке существенную роль играют микроповреждения стенок артерий и локальное замедление кровотока. Наиболее подвержены атеросклерозированию участки разветвлений сосудов. Сосудистая стенка разрыхляется и отекает. Ферменты артериальной стенки стремятся растворить липиды и защитить ее целостность. Когда защитные механизмы истощаются, на этих участках образуются сложные комплексы соединений, состоящие из липидов (преимущественно холестерина), белков и происходит их отложение в интиме (внутренней оболочке) артерий. Продолжительность стадии липидного пятна различна. Такие жировые пятна видимы только под микроскопом, их можно обнаружить даже у грудных детей.
- II стадия – липосклероза. Характеризуется разрастанием в участках жировых отложений молодой соединительной ткани. Постепенно идет формирование атеросклеротической (или атероматозной) бляшки, состоящей из жиров и соединительнотканных волокон. На данном этапе атеросклеротические бляшки еще жидкие и могут быть подвергнуты растворению. С другой стороны, они представляют опасность, т. к. их рыхлая поверхность может разрываться, а фрагменты бляшек – закупоривать просвет артерий. Стенка сосуда в месте прикрепления атероматозной бляшки теряет свою эластичность, трескается и изъязвляется, приводя к образованию тромбов, также являющихся источником потенциальной опасности.
- III стадия – атерокальциноза. Дальнейшее формирование бляшки связано с ее уплотнением и отложением в ней солей кальция. Атеросклеротическая бляшка может вести себя стабильно или постепенно расти, деформируя и сужая просвет артерии, вызывая прогрессирующее хроническое нарушение кровоснабжения питаемого пораженной артерией органа. При этом высока вероятность острой закупорки (окклюзии) просвета сосуда тромбом или фрагментами распавшейся атеросклеротической бляшки с развитием участка инфаркта (некроза) или гангрены в кровоснабжаемой артерией конечности или органе.
Симптомы атеросклероза
При атеросклерозе чаще страдают грудной и брюшной отделы аорты, коронарные, мезентериальные, почечные сосуды, а также артерии нижних конечностей и головного мозга. В развитии атеросклероза различают доклинический (бессимптомный) и клинический периоды. В бессимптомном периоде в крови обнаруживается повышенное содержание β-липопротеидов или холестерина при отсутствии симптомов заболевания. Клинически атеросклероз начинает себя проявлять, когда происходит сужение артериального просвета на 50% и более. В течении клинического периода выделяют три стадии: ишемическую, тромбонекротическую и фиброзную.
- В стадии ишемии развивается недостаточность кровоснабжения того или иного органа (например, ишемия миокарда вследствие атеросклероза коронарных сосудов проявляется стенокардией).
- В тромбонекротической стадии присоединяется тромбоз измененных артерий - атеротромбоз (так, течение атеросклероза коронарных сосудов может осложниться инфарктом миокарда).
- На стадии фиброзных изменений происходит разрастание соединительной ткани в плохо кровоснабжаемых органах (так, атеросклероз коронарных артерий приводит к развитию атеросклеротического кардиосклероза).
Клинические симптомы атеросклероза зависят от вида пораженных артерий. Проявлением атеросклероза коронарных сосудов служат стенокардия, инфаркт миокарда и кардиосклероз, последовательно отражающие стадии недостаточности кровообращения сердца.
Течение атеросклероза аорты длительное и долгое время бессимптомное, даже в тяжелых формах. Клинически атеросклероз грудной аорты проявляется аорталгией – давящими или жгучими болями за грудиной, иррадиирующими в руки, спину, шею, верх живота. В отличие от болей при стенокардии аорталгия может длиться по несколько часов и дней, периодически ослабевая или усиливаясь. Снижение эластичности стенок аорты вызывает усиление работы сердца, приводя к гипертрофии миокарда левого желудочка.
Осложнения атеросклероза
Осложнениями атеросклероза служат хроническая или острая сосудистая недостаточность кровоснабжаемого органа. Развитие хронической сосудистой недостаточности связано с постепенным сужением (стенозом) просвета артерии атеросклеротическими изменениями – стенозирующим атеросклерозом. Хроническая недостаточность кровоснабжения органа или его части ведет к ишемии, гипоксии, дистрофическим и атрофическим изменениям, разрастанию соединительной ткани и развитию мелкоочагового склероза.
К возникновению острой сосудистой недостаточности приводит острая закупорка сосудов тромбом или эмболом, что проявляется клиникой острой ишемии и инфаркта органов. В ряде случаев может происходить разрыв аневризмы артерии с летальным исходом.
Диагностика атеросклероза
Первоначальные данные за атеросклероз устанавливаются путем выяснения жалоб пациента и факторов риска. Рекомендована консультация кардиолога . При общем осмотре выявляются признаки атеросклеротического поражения сосудов внутренних органов: отеки, трофические нарушения, снижение веса, множественные жировики на теле и др. Аускультация сосудов сердца, аорты выявляет систолические шумы. За атеросклероз свидетельствуют изменение пульсации артерий, повышение АД и т. д.
Данные лабораторных исследований указывают на повышенный уровень холестерина крови, липопротеидов низкой плотности, триглицеридов. Рентгенологически на аортографии выявляются признаки атеросклероза аорты: ее удлинение, уплотнение, кальциноз, расширение в брюшном или грудном отделах, наличие аневризм. Состояние коронарных артерий определяют путем проведения коронарографии .
Нарушения кровотока по другим артериям определяется проведением ангиографии – контрастной рентгенографии сосудов. При атеросклерозе артерий нижних конечностей по данным ангиографии регистрируется их облитерация. С помощью УЗДГ сосудов почек выявляется атеросклероз почечных артерий и соответственные нарушения функции почек.
Методы ультразвуковой диагностики артерий сердца, нижних конечностей, аорты, сонных артерий регистрируют снижение магистрального кровотока по ним, наличие атероматозных бляшек и тромбов в просветах сосудов. Снижение кровотока может быть диагностировано при помощи реовазографии нижних конечностей .
Лечение атеросклероза
При лечении атеросклероза придерживаются следующих принципов:
- ограничение поступающего в организм холестерина и уменьшение его синтеза клетками тканей;
- усиление выведения холестерина и его метаболитов из организма;
- использование заместительной терапии эстрогенами у женщин в менопаузу;
- воздействие на инфекционных возбудителей.
Ограничение поступающего с пищей холестерина производится назначением диеты, исключающей холестеринсодержащие продукты.
Для медикаментозного лечения атеросклероза используют следующие группы препаратов:
- Никотиновая кислота и ее производные – эффективно снижают содержание триглицеридов и холестерина в крови, повышают содержание липопротеидов высокой плотности, обладающих антиатерогенными свойствами. Назначение препаратов никотиновой кислоты противопоказано пациентам, страдающим заболеваниями печени.
- Фибраты (клофибрат) - снижают синтез в организме собственных жиров. Также могут вызывать нарушения в работе печени и развитие желчнокаменной болезни.
- Секвестранты желчных кислот (холестирамин, колестипол) – связывают и выводят желчные кислоты из кишечника, понижая тем самым количество жиров и холестерина в клетках. При их применении могут отмечаться запоры и метеоризм.
- Препараты группы статинов (ловастатин, симвастатин, правастатин) – наиболее эффективны для снижения холестерина, т. к. уменьшают его производство в самом организме. Применяют статины на ночь, т. к. ночью синтез холестерина усиливается. Могут приводить к нарушениям в работе печени.
Проведение хирургического лечения при атеросклерозе показано в случаях высокой угрозы или развития окклюзии артерии бляшкой или тромбом. На артериях проводятся как открытые операции (эндартеректомия), так и эндоваскулярные - с дилатацией артерии при помощи баллонных катетеров и установкой стента в месте сужения артерии, препятствующего закупорке сосуда.
При выраженном атеросклерозе сосудов сердца, угрожающем развитием инфаркта миокарда, проводят операцию аортокоронарного шунтирования .
Прогноз и профилактика атеросклероза
Во многом прогноз атеросклероза определяется поведением и образом жизни самого пациента. Устранение возможных факторов риска и активная медикаментозная терапия позволяют задержать развитие атеросклероза и добиться улучшения в состоянии пациента. При развитии острых расстройств кровообращения с образованием очагов некроза в органах прогноз ухудшается.
С целью предупреждение атеросклероза необходим отказ от курения, исключение стрессового фактора, переход на нежирную и бедную холестерином пищу, систематическая физическая активность соразмерно возможностям и возрасту, нормализация веса. Целесообразно включение в рацион продуктов, содержащих клетчатку, растительных жиров (льняного и оливкового масел), растворяющих холестериновые отложения. Прогрессирование атеросклероза можно замедлить приемом холестеринснижающих лекарственных препаратов.