Патология хрусталика: Учебное пособие для студентов медицинских вузов. Врожденные катаракты Изменения формы, размеров и другие аномалии хрусталика
Читайте также
КАТАРАКТЫ.
Хрусталик является одной из оптических сред глаза и играет важную роль в приспособлении глаза к видению предметов на разном расстоянии (аккомодация).
Он состоит из смеси белков, минеральных солей, аминокислот, витаминов, воды и изолирован от других сред плотной капсулой хрусталика, удерживающей его в определенном положении за радужкой.
Изменение прозрачности (помутнение) хрусталика или его смещение в глазу ведут к понижению зрения. Помутнение хрусталика называется катарактой.
Диагностика.
Для исследования прозрачности и положения хрусталика используются следующие методы:
- метод бокового (фокального) смещения,
- исследование глаза в проходящем свете,
- биомикроскопия - исследование на щелевой лампе.
Виды Катаракт.
Патология хрусталика может быть
- врожденной,
- приобретенной
Врожденные изменения хрусталика - это его аномалии:
- маленький хрусталик-микрофакия,
- большой хрусталик - макрофакия,
- дефект хрусталика - колобома,
- изменение его сферичности - лентиконус, лентиглобус,
- дислокации хрусталика (подвывих, вывих)
- его помутнения (катаракты).
Приобретенные изменения хрусталика могут быть в виде:
- подвывиха,
- вывиха (чаще всего после травм глаза),
- помутнений (катаракт).
Врожденные Катаракты.
Эти катаракты могут быть:
- внутриутробными,
- наследственными.
Причины.
Внутриутробные катаракты возникают при действии на организм беременной женщины патологических факторов (вирусные и обменные заболевания, рентгеновские лучи и др.), особенно в первой половине беременности.
Врожденные катаракты могут быть:
- одно- или
- двусторонними.
В зависимости от того, в каких отделах хрусталика, локализуется помутнение, врожденная катаракта может быть:
- полярной (помутнение у одного из полюсов хрусталика),
- зонулярной (помутнения вокруг ядра, хрусталика),
- тотальной (помутнение всех слоев хрусталика) и др.
Нередко врожденные катаракты сочетаются с другими аномалиями развития глаза. Вследствие того что катаракта задерживает свет и к сетчатке поступает мало световых лучей, возникает недоразвитие сетчатки, снижение зрения, которое в свою очередь может привести к таким осложнениям, как косоглазие, нистагм и др.
Поэтому врожденные катаракты, существенно снижающие зрение, подлежат оперативному удалению - экстракции, которая проводится под наркозом к исходу первого, реже - второго года жизни ребенка.
Лечение.
- До операции детям с целью предупреждения недоразвития сетчатки назначается постоянное закапывание в глаз с катарактой мидриатиков. При расширении зрачка на сетчатку попадает свет, что ослабляет развитие амблиопии.
- Мидриатики чередуют, назначая поочередно 0,1% раствор атропина сульфата, 0,1% раствор скополамина гидробромида, 0,5% раствор гоматропина гидробромида.
Приобретенные Катаракты.
Причины.
Эти заболевания могут возникнуть у больных диабетом, тетанией, с воспалениями сосудистого тракта глаза - после травм глаза,
действия лучистой энергии, интоксикаций.
Общим признаком всех приобретенных катаракт является прогрессирующий характер процесса.
Подвывих и вывих хрусталика .
Подвывих и вывих хрусталика - это смещение его внутри глаза.
Причины.
Возникают после травм, а также у лиц с семейно-наследственным поражением всей костномышечной системы, которое выражается в удлинении пальцев рук и ног, конечностей, слабости суставов, тяжелых эндокринных нарушениях. Заболевание это носит название арахнодактилии (синдром Морфана).
При травме вывих и подвывих чаще односторонние,
при синдроме Марфана - двусторонние.
У больных резко снижено зрение.
Клиника.
При осмотре глаза видна неравномерность передней камеры, дрожание радужки при движении глаза (иридодонез).
В проходящем свете виден край хрусталика.
Нередко смещенный хрусталик мутнеет, он может вызвать также патологию внутриглазного давления.
Лечение
вывиха и подвывиха хрусталика хирургическое.
Старческая Катаракта.
Наиболее распространенной приобретенной катарактой является старческая катаракта.
Она возникает у лиц старше 50 лет, обычно в виде корковой катаракты, которая развивается по стадиям.
Начинающаяся катаракта.
Заболевание может развиваться незаметно. Больные могут жаловаться на пелену перед глазами, мушки, двоение светящихся предметов (луна, лампочка и др.). При осмотре глаза, особенно при расширенном зрачке, на черном фоне зрачка видны спицеобразные серого цвета помутнения. Верхушки спиц направлены к центру, а основания - к периферии.
Интенсивность помутнения в разных участках хрусталика неодинакова. Эта стадия заболевания длится по-разному - от месяцев до десятилетий.
Незрелая (набухающая) катаракта.
Эта стадия развития старческой катаракты уже ощущается больными, которые жалуются на резкое снижение зрения. При осмотре глаза видно, что хрусталик, расположенный в области зрачка, имеет серо-белый цвет с перламутровым оттенком. Самые поверхностные слои хрусталиковой коры еще сохраняют прозрачность, поэтому при боковом освещении можно видеть полулунную тень, падающую от радужки на мутные, слои хрусталика. Набухание хрусталика сопровождается его увеличением, что приводит к уменьшению глубины передней камеры глаза. Стадия незрелой катаракты может также длиться неопределенно долго и постепенно переходит в следующую стадию.
Зрелая ката ракта.
Это полное диффузное помутнение всего хрусталика. Предметов больной не видит, различает только направление источника света (светоощущение с правильной проекцией). Хрусталик уплотняется. Передняя камера углубляется. В области зрачка видно диффузное серое помутнение хрусталика. Если хрусталик не" удалить, то эта стадия в течение долгий лет переходит в следующую стадию.
Перезрелая катаракта.
Плотное корковое вещество хрусталика постепенно разжижается и превращается в молокообразную массу, в которой плавает ядре хрусталика, меняя свое положение при движениях головы. Хрусталик уменьшается, передняя камера углубляется, появляется дрожание радужки (иридодонез). Может появиться зрение.
Иногда катаракта зреет не от коры, а от центра - ядро хрусталика, в котором быстро накапливается пигмент, меняющий цвет ядра. Такая катаракта называется ядерной (бурой) и быстро приводит к снижению зрения.
При ряде патологических процессов в глазу (увеит, дистрофии, глаукома ) развивается осложненная катаракта в виде помутнения под задней капсулой хрусталика, более выраженного у его заднего полюса в форме чаши. Это задняя чашевидная катаракта.
В процессе созревания, особенно в стадии перезрело катаракты, могут появиться осложнения в виде повышения внутриглазного давления, разрыва капсулы хрусталике с развитием хрусталикового (факогенетического) иридоциклита, вывихом ядра хрусталика. Поэтому больные катарактами нуждаются в наблюдении и специально» уходе.
Лечение старческой катаракты.
- На первом этапе проводят консервативную терапию.
Применяются Каталин, Квинакс, Офтан Катахром, Таурин, Тауфон, комбинированный препарат Вита-Йодурол, Хрусталин, Вицеин, Витафакол . Они назначаются в инсталляциях по 1-2 капли 2-4 раза в день в течение длительного времени. - Принимая во внимание, что катаракта развивается у лиц пожилого и старческого возраста, когда нарушаются метаболические процессы, ослабляется ферментативная деятельность, назначают Витамины комплекса В, С , внутрь.
- При созревании катаракты необходимо своевременно направить больного на оперативное ее
удаление
(экстракцию),
которое нужно проводить в стадии зрелой катаракты, экстракцию нельзя откладывать, так как в стадии перезрелой катаракты увеличивается возможность осложнений.
Если катаракта созревает на одном глазу, то операция показана только в стадии зрелой катаракты. При двусторонних катарактах нужно следить за зрительными функциями. При снижении зрения на оба глаза необходимо руководствоваться степенью трудоспособности человека. Операция может быть произведена и в незрелой стадии катаракты.
Подготовка больного к экстракции катаракты.
Подготовка больного к экстракции катаракты играет важную роль, поскольку от общего состояния больного зависят как местные, так и общие осложнения во время операции и послеоперационном периоде. В процессе наблюдения за больным, задолго до направления на операцию, нужно тщательно провести лечение гипертонической болезни, бронхитов, болезней мочевыводящей системы, сердца.
Перед операцией больного должны осмотреть терапевт, стоматолог, уролог, эндокринолог и невропатолог. Исследуются анализы крови и мочи, показатели ЭКГ, артериального давления и др. Операцию следует производить в условиях наилучшей компенсации сопутствующих заболеваний.
Операция по удалению мутного хрусталика - экстракция катаракты.
Операции, проводимые под операционным микроскопом с использованием специального инструментария, называются микрохирургическими операциями.
В настоящее время производится двумя способами:
- интракапсулярным, когда хрусталик извлекают в капсуле;
- экстракапсулярным, когда извлекают только ядро и хрусталиковые массы, капсула хрусталика остается в глазу.
Интракапсулярно хрусталик в капсуле удаляют капсульным пинцетом, эризифаком-присоской или криофаком (метод примораживания хрусталика к охлажденному металлическому стержню - криоэкстракция катаракты ).
Экстракапсулярно удаление хрусталика производится методом ультразвуковой фа коэмульсификации или гидромониторной факофрагментации.
Состояние глаза без хрусталика называется афакией.
При афакии передняя камера глубокая. Радужка, потеряв опору, начинает дрожать.
Зрение больных улучшается при приставлении к глазу собирательной (плюсовой) линзы в 10-15 дптр. Вместо очков могут применяться контактные линзы.
Производят замену мутного хрусталика искусственной метилметакрилатовой линзой
(ИОЛ), которую вводят внутрь глаза.
Иногда после удаления мутного хрусталика развивается помутнение оставшейся капсулы, оставшихся частиц клеток хрусталика. Эта так называемая вторичная катаракта так же удаляется хирургическим путем.
Уход за больными после операции.
Больным после удаления катаракты назначается строгий постельный режим на 1 -2 дня в зависимости от характера и результатов операции.
После операции больные должны лежать на ровном (без складок, бугров) постели, покрытой чистым бельем. Следует помнить о том, что голова не должна находить рядом с отопительной системой и быть обращенной лицом к солнцу, так как у больного может наблюдать светобоязнь здорового глаза и нарушиться покой oneрированного.
В послеоперационной палате должны быть такие предметы ухода, как судно, мочеприемник, таз или лоток для рвотных масс.
Необходимо следить, чтобы у больного сохранялось то положение головы на подушке, которое рекомендовал врач. Появление кашля после операции, жалоба на боли в глазу, тошноты, рвоты должны фиксированы медицинской сестрой, которая немедленно должна сообщить об этом дежурному врачу, так как в этих случаях необходим индивидуальный подход к каждому больному в зависимости от характера его операции и состояния глаза.
Также нужно следить за стулом больных и в случае отсутствия его с разрешения врача делать очистительные клизмы. Дважды в день у больных проверяют температуру тела.
Стандартные размеры и форму, занимает в полости глаза правильное положение и полностью прозрачен. Таблица 1 Общая классификация патологии хрусталика (Сомов Е.Е., 2005) Разграничительные признаки По По клиническим формам происхождению По генезу По клиническим проявлениям Врожденные 1. Наследственные 1. Аномалии формы, формы 2. Обусловленные величины и/или положения: воздействием - микрофакия терратогенных факторов - сферофакия - лентиконус - лентиглобус - ленсэктопия - колобома 2. Помутнения вещества и/или капсулы хрусталика (катаракты_ Приобретенные 1. Первичные 1. Помутнения вещества формы (предрасполагающая и/или капсулы хрусталика наследственность) (катаракты) 2. Вторичные 2. Вторичные аномалии (следствие травм положения хрусталика хрусталика, заболеваний внутренних оболочек глаза, системных заболеваний организма 21 Любые изменения в этом статусе приводят к возникновению той или иной патологии, которая может быть как врожденной, так и приобретенной. 3.1 АНОМАЛИИ РАЗВИТИЯ ХРУСТАЛИКА. Врожденные патологические состояния могут быть наследственными или возникать вследствие влияния на зародыш неблагоприятных факторов внешней и внутренней среды. В зависимости от времени воздействия тератогенного фактора врожденные заболевания делятся на эмбриопатии (до 8 недель беременности) и фетопатии (после 8 недель). Это ведет к патологии формирования, размера, расположения и прозрачности хрусталика. Среди аномалий формирования хрусталика выделяют врожденную афакию и бифакию. 3.1.1 Врожденная афакия- редкая патология, существующая в 2 формах. 1) первичная врожденная афакия характаризуется отсутствием хрусталика, поскольку он не развивается вообще. Ей сопутствует аплазия переднего отдела глаза. 2) вторичная врожденная афакия- состояние, при котором хрусталик развивается до определенной степени, а затем резорбируется. Это обусловлено внутриутробной инфекцией или спонтанным разрывом капсулы хрусталика. При этом в области зрачка обнаруживаются остатки капсулы и соединительнотканные образования. 3.1.2 Бифакия- двойной хрусталик. Его происхождение связано с задержкой обратного развития капсуло-пуппилярных сосудов. К аномалиям размера относят микрофакию (малые размеры хрусталика) и сферофакию (шаровидная форма хрусталтка). Микрофакия в изолированном виде встречается крайне редко. Часто диагностируют врожденную глаукому, развивающуюся из-за недоразвитие структур переднего сегмента глаза, подвывих или вывих хрусталика, его помутнение. Причина микрофакии- задержка развития хрусталика на 5-6 месяце внутриутробного развития, то есть 22 в тот момент, когда хрусталик небольшого размера и сферической формы. По этой причине микрофакия сочетается со сферофакией. При вывихе такого хрусталика в переднюю камеру происходит блокада зрачкового отверстия, что приводит к развитию глаукомы. Под аномалиями формы хрусталика понимают передний и задний лентиконус (лентиглобус), внутренний лентиконус, колобома хрусталика. 3.1.3 Лентиконус (лентиглобус) характеризуется конусовидным (шаровидным) выпячиванием передней или задней поверхности хрусталика. Передний лентиконус (лентиглобус) встречается у мужчин и обычно является единственной аномалией. Нередко поражение двустороннее. Причина заболевания неизвестна. Происхождение связывают с нарушением отшнуровки хрусталикого пузырька от наружной эктодермы или недоразвитием аппарата ресничного пояска. При микроскопическом исследовании определяют истонченную переднюю капсулу, уменьшение числа эпителиальных клеток, выбухание передних слоев коры, под передней капсулой выявляется гомогенная масса. Задний лентиконус (лентиглобус) чаще встречается женщин в виде единственной аномалии глаза. Поражение обычно одностороннее. (рис. 6) Этиология заболевания неизвестна, хотя предполагают, что аномалия возникает в результате разрыва задней капсулы под действием тракции сращенного с хрусталиком стекловидного тела или эмбрионального сосуда. Микроскопически выявляют истончение задней капсулы, кора выбухает кзади, в области аномалии видны клетки, напоминающие пигментированный или беспигментный цилиарный эпителий. 3.1.4 Внутренний лентиконус- исключительно редкая аномалия, характеризующаяся наличием нормальной кривизны поверхности хрусталика, но изменением кривизны его ядро (выпячивание кзади). При этом измененные волокна мутные. 23 Рисунок 6. Задний лентиконус 3.1.5 Колобома хрусталика - выемка на нижнем или нижнее-внутреннем крае хрусталика, обусловленная аномалией развития отростков ресничного тела и отсутствием нитей ресничного пояска. В результате происходит деформация экватора, симулирующая колобому. Порок может сочетаться с микрофтальмией, колобомой радужки, врожденными кистами ресничного тела, хориоретинальной колобомой. Подобное сочетание указывает на нарушение развития эктодермальных производных глаза на 4 месяце эмбрионального развития. 3.1.6 Врожденная эктопия хрусталика - аномалия расположения хрусталика. Различают три ее типа: 1) изолированная эктопия, при которой аппарат ресничного пояска отсутствует либо слабо выражен с противоположной смещению стороны. Хрусталик при этом более сферичный, с тенденцией к прогрессированию этого состояния. 2) эктопия хрусталика в сочетании с эктопией зрачка в противоположную сторону или другими аномалиями развития структур глазного яблока. 3) системные заболевания, сочетающиеся с эктопией хрусталика (синдром Марфана, синдром Марчезани, полидактилия, карликовость, гомоцистеинурия, галактоземия). 24 3.1.7 Врожденная катаракта Однако подавляющее большинство врожденной патологии (60%) составляют помутнения хрусталика (врожденные катаракты). Они могут быть наследственными, передающиеся по аутосомно-доминантному, реже- аутосомно-рециссивному типу, или возникнуть как следствие внутриутробной инфекции. Врожденные катаракты нередко комбинируются с такими пороками развития глаза, как микрофтальм, аниридия (отсутствие радужной оболочки), гипоплазии, колобомы (дефект) радужки и собственно сосудистой оболочки. сетчатки, зрительного нерва, зрачковая мембрана, атрофия зрительного нерва, и другими пороками развития (расщелины верхней губы и неба). Этиологическая структура врожденных катаракт: 1. Наследственная патология (25-33%) - Детерминированные нарушения углеводного обмена (галатоземия, сахарный диабет); - Нарушение кальциевого обмена (развивается тетаническая зонулярная катаракта); - Хромосомные аберрации (болезнь Дауна, синдром Шерешевсткого – Тернера- Бонневи-Ульриха, синдром маринеску-Съегрена, синдром Аксенфельдта и др.) - Детерминированные изменения соединительной ткани и аномалии костной системы (врожденная хондродистрофия, синдромы Марфана, Вейля- Марчезани, Конради, Апера и др.) - Детерминированные поражения кожи (синдромы Ротмунда, блок- Сульцбергера, Шеффера и т.д.) 2. Патология, обусловленная воздействием тератогенных факторов на хрусталик эмбриона или плода во внутриутробном периоде (до 75%): - Вирусная краснуха в первые три месяца берменности женщины (фетальный синдром Грегга) 25 - Интоксикация организма беременной женщины (алкоголь, эфир, некоторые противозачаточные и абортивные средства); - Воздействие ионизирующего излучения; - Гиповитаминоз (дефицит витамина А, Е, фолиевой и пантеноновой кислот); - Резус-несовместимость матери и плода и т.д. По виду и локализации катаракты бывают полярные, ядерные, зонулярные, диффузные, венечные, пленчатые, полиморфные, чашеобразные, розеточные, капсулярные, субкапсулярные. Исследование с помощью щелевой лампы показывает, что нет почти ни одного хрусталика, который был бы совершенно свободен от помутнений. Но большинство их настолько незначительны, что не оказывают влияния на остроту зрения. У маленьких детей можно обнаружить полярные катаракты, передние или задние. Они почти всегда двусторонние. Лишь при помутнениях более 2-3 мм могут быть жалобы на плохое зрение днем. Обычно полярные катаракты не требуют лечения. Наиболее распространенной среди врожденных помутнений является слоистая или зонулярная катаракта. Обнаруживается сразу после рождения или развивается в первые годы жизни ребенка. Характеризуется помутнением одного либо нескольких слоев хрусталика, лежащих между ядром и периферическими слоями. Ее можно рассмотреть в условиях хорошего мидриаза, и тогда даже при боковом освещении она видна, как серый диск с четким краем или зубчатым с расположенными на нем отростками. Диск окружен черным ободком прозрачных периферических слоев хрусталика. 26 Рисунок 7. Виды врожденных катаракт 1-передняя и задняя полярные; 2- передняя пирамидальная; 3- веретенообразная; 4- слоистая периферическая; 5- зонулярная; 6-задняя чашеобразная; 7- ядерная; 8- корковая; 9- тотальная (полная); 10- полурассосавшаяся. Слоистая катаракта обычно двусторонняя, хотя может быть и односторонней. Зрение снижено значительно, степень снижения зависит от интенсивности помутнения. Большинство исследователей считает, что развитие слоистой катаракты связано с недостатком витамина Д и гипокальциемией, обусловленной врожденной или приобретенной недостаточностью функции паращитовидных желез, так как у таких больных обнаруживают тетанию. Рисунок 8. Полярная врожденная катаракта 27 Врожденная диффузная катаракта почти всегда двусторонняя, характеризуется значительным помутнением и низкой остротой зрения. Встречаются венечные (коронарные) катаракты, при которых помутнения расположены по периферии, поэтому зрение не страдает. Иногда возникшие в ходе эмбриогенеза помутнения подвергаются внутриутробному рассасыванию, тогда ребенок рождается с остатками мутных масс хрусталика, то есть с пленчатой катарактой. Среди наследственной патологии, сопровождающейся аномалиями развития хрусталика, нужно выделить следующие наиболее часто встречающиеся состояния. Рисунок 9. Ядерная врожденная катаракта 3.1.8 Синдром Марфана- наследственное заболевание, обусловленное нарушением метаболизма соединительной ткани. Предается по аутосомно- доминантному типу. Характеризуется сочетанием изменений глаз с поражением сердечно-сосудистой, костно-мышечной и других систем с расстройствами деятельности желез внутренней секреции, а также психики. Поражение сердечно-сосудистой системы заключается в пороках сердца, аневризмах аорты, тромбозах вен. Изменениями костно-мышечной системы являются арахнодактилия, долихоцефалия, ломкость костей, частые вывихи из- 28 за слабости связочного аппарата. Наблюдается непременно высокий рост, тонкие непропорционально длинные конечности, сколиоз, кифоз, воронкообразная грудь, крыловидные лопатки, недоразвитие подкожно- жировой клетчатки, половых органов. Поражение глаз является одним из ранних признаков заболевания, предшествующим общим клиническим проявлениям. Диагностируются сферофакия, гипоплазия радужки, керотоконус, катаракта, эктопия хрусталика, вплоть до вывиха, деструкция стекловидного тела, дегенерация и отслойка сетчатки, миопия, глаукома, косоглазие нистагм. 3.1.9 Синдром Маркезани наследуется по доминантному или аутосомно- рецессивному типу. По многим признакам противоположен синдрому Марфана. Характерными проявлениями считают маленький рост, укороченные туловище, шея, конечности, брахицефалия, ограничение подвижности суставов, расстройства сердечно-сосудистой системы. Со стороны органа зрения наблюдаются эктопия хрусталика, сферофакия, микрофакия, высокая миопия, отслойка сетчатки, вторичная глаукома. 3.1.10 Галактоземия- наследственное нарушение метаболизма галактозы из-за отсутствия фермента галактозо-1-фосфат-уридинтрансферазы. Основными симптомами, возникающими в первые дни после рождения, являются потеря аппетита, рвота, диарея, желтуха, гепатоспленомегалия, цирроз печени, истощение. Двусторонняя катаракта - ранний признак галактоземии. Сначала она ядерная или слоистая, но затем быстро прогрессирует, превращаясь в полную. При своевременном назначении диеты без молочных продуктов в начальном периоде развития катаракты хрусталик может просветляться. После 6 месяцев жизни образование катаракты и развитие других проявлений болезни предотвратить не удается. Большую проблему составляют аномалии и заболевания глаз, возникающие в результате внутриутробных инфекций. Особое значение принадлежит вирусам, так как большинство из них способно проникать через 29 плацентарный барьер. Поражение органа зрения, в том числе катаракты, возникают при целом ряде внутриутробных инфекций - краснухе, ветряной оспе, герпесе, гриппе, цитомегаловирусной инфекции, токсоплазмозе. При этом инфекционное заболевание матери часто протекают бессимптомно или в стертой форме, вследствие чего проходят незамеченными, затрудняя этиологическую диагностику врожденной патологии. 3.2 ПРИОБРЕТЕННЫЕ ПАТОЛОГИЧЕСКИЕ ИЗМЕНЕНИЯ ХРУСТАЛИКА К этой группе патологии относятся возрастные, осложненные, вторичные катаракты, последствия травм глаза (травматическая катаракта, подвывих, вывих), афакия. Заболевания хрусталика в структуре глазной патологии, ведущей к инвалидности, составляют по данным разных авторов от 13,4 % до 18 % и, наряду с глаукомой и заболеваниями сетчатки, являются одними из основных причин слепоты и слабовидения. В патологии хрусталика главное место занимают его помутнения - катаракта. Эпидемиологию приобретенной катаракты некоторые исследователи связывают с расовой принадлежностью, характером питания, загрязнением окружающей среды, составом питьевой воды, географическими особенностями, наследственными факторами и др. Встречаются эндокринные, лучевые, миопические и другие осложненные, травматические, токсические катаракты. Тем не менее, около 85 % случаев заболевания катарактой относят на счет старческой. В настоящее время, в структуре населения возрастает количество пожилых людей. Как следствие неуклонно возрастает заболеваемость возрастной катарактой. 3.2.1 КАТАРАКТОГЕНЕЗ. Для разработки эффективных методов профилактики и лечения катаракты учеными всего мира широко проводятся исследования для выяснения 30
1-02-2014, 14:29
Описание
Хрусталик является одной из важнейших оптически деятельных структур и составных частей аккомодационного аппарата глаза. Его нормальное функционирование возможно только при сохранении прозрачности, правильном расположении и строении. Помутнение или дисклокация хрусталика ведет к понижению зрения и нарушению акта аккомодации. Поэтому ранняя диагностика и лечение патологии хрусталика составляют важный раздел, особенно в детской офтальмологии.
К врожденным патологическим состояниям хрусталика относятся аномалии его развития (микрофакия, сферофакия, передний и задний лентиконус, или лентиглобус, колобома) и расположения (подвывих или вывих), а также врожденные помутнения (катаракты, остатки сосудистой сумки, межзрачковой мембраны). Чрезвычайно редко встречается афакия - врожденное отсутствие хрусталика. Кроме того, патология хрусталика может быть и приобретенной. Это дислокация и помутнение, вызванные самыми разнообразными причинами общего и местного характера, в том числе и возрастными изменениями (старческие катаракты).
АНОМАЛИИ РАЗВИТИЯ ХРУСТАЛИКА
Микрофакия (маленький хрусталик)
Изменения в переднем отделе глаза вследствие микрофакии проявляются некоторым углублением и неравномерностью передней камеры, небольшим иридодонезом (дрожание радужки), выявляемом при движении глазного яблока, а также более или менее выраженным снижением зрения из-за аметропии и ослаблением аккомодационной способности. Даже в случае незначительного расширения зрачка при наличии микрофакии в проходящем свете и при боковом освещении видны контуры маленького хрусталика и ресничные связки. Пальпаторно и тонометрически может быть установлено повышение офтальмотонуса.
Лечение только хирургическое, если острота зрения с коррекцией с помощью очков ниже0,2 . Операция заключается в удалении хрусталика с последующим назначением соответствующих очков или контактных линз или введением интраокулярной линзы (ИОЛ). Замещение удаленного хрусталика ИОЛ лучше производить в пубертатном (старшем школьном, подростковом) возрасте.
Макрофакия (большой хрусталик)
Данная аномалия проявляется мелкой передней камерой, снижением остроты зрения и ослаблением аккомодации. Может повышаться внутриглазное давление. Уточненный диагноз макрофакии ставят на основе биомикроскопических и эхоофтальмографических исследований. Макрофакия может рассматриваться и как лентиглобус.
Лечение то же, что и при микрофакии.
Лентиконус может быть как передним, так и задним.
При этом конусовидная часть хрусталика имеет различный радиус кривизны и высоту. Передний лентиконус можно заподозрить по уменьшенным размерам и неравномерности передней камеры, снижению зрения и ухудшению аккомодации. Обнаружить задний лентиконус можно только при скиаскопии, биомикроскопии и эхоофтальмографии. Натолкнуть на мысль о наличии заднего лентиконуса может только низкая острота зрения. При наличии лентиконуса чаще бывает смешанный неправильный хрусталиковый астигматизм, который практически не поддается коррекции с помощью очков.
Лечение то же, что при микро- и макрофакии.
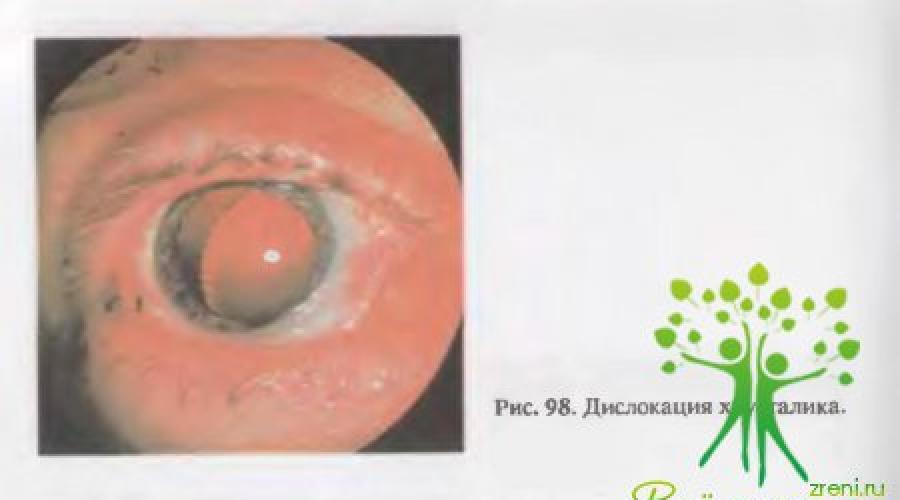
Дислокация хрусталика
может проявляться подвывихом (рис. 98), вывихом в переднюю камеру или в стекловидное тело. В зависимости от вида и степени дислокации хрусталика изменения в переднем отделе глаза могут быть различными. В различной степени снижается острота зрения и нарушается аккомодация. Изменяются (углубляются или уменьшаются) передняя камера, размеры и ригидность зрачка, отмечается иридодонез. Нередко возникает симптоматическая (вторичная) гипертензия (повышение внутриглазного давления), переходящая во вторичную глаукому. Причины гипертензии разнообразны и зависят от характера дислокация (раздражение ресничного тела, блокада радужно-роговичного угла).

Чаще всего дислокация хрусталика бывает при синдромах Марфана и Маркезани. Процесс двусторонний.
Лечение только оперативное и состоит преимущественно в удалении подвывихнутого или вывихнутого хрусталика. Вопрос о показаниях и времени операции решают в зависимости от состояния внутриглазного давления и остроты зрения. Затянувшаяся гипертензия даже при наличии сравнительно хорошего зрения является показанием к операции. Выбор метода операции зависит как от характера дислокации, так и от состояния зрения.
В заключение необходимо подчеркнуть, что аномалии развития и расположения хрусталика почти всегда сопровождаются снижением остроты зрения, а нередко и появлением косоглазия. Диагностика аномалий затруднительна и возможна в основном как «находка» в процессе исследования клинической рефракции. Поэтому педиатры должны всегда направлять детей к офтальмологу для проверки клинической рефракции у всех детей к году жизни.
КАТАРАКТЫ
Все катаракты, т. е. помутнения хрусталика, сопровождаются понижением остроты зрения вплоть до светоощущения. Низкое зрение, как правило, ведет к развитию нистагма и косоглазия, а также к амблиопии. Катаракты подразделяют на врожденные и приобретенные. Врожденные катаракты могут быть различного происхожения: одни из них являются наследственными (семейными), другие являются следствием внутриутробной патологии. Так, причиной появления врожденных катаракт могут быть гипокальциемия и гипотиреоз беременных женщин.
Причиной врожденных катаракт могут быть также тяжелая форма сахарного диабета, токсоплазмоз, вирусные инфекции (краснуха) у беременных. Природа врожденной катаракты в каждом отдельном случае может быть определена путем проведения тщательного семейного анамнеза и изучения течения беременности.
Кроме того, следует различать катаракты стационарные (за некоторыми исключениями - врожденные) и прогрессирующие (почти все приобретенные). Известное значение имеет деление катаракт по их локализации и массивности помутнения. Так, среди врожденных катаракт чаще встречаются полярные, зонулярные (слоистое), ядерные, пленчатые, корковые, диффузные (полные, тотальные) и др., а среди приобретенных - начальные, незрелые, почти зрелые, перезрелые или же частичные, неполные, полные.
Косвенным признаком интенсивности помутнения хрусталика является величина (степень) понижения остроты зрения у каждого ребенка или взрослого с катарактой. Немаловажную роль играет также патологическое состояние глаз (воспаление, травма и др.) и организма в целом (сахарный диабет, токсоплазмоз и др.) у лиц, имеющих катаракту.
В целях полной характеристики катаракт у детей, четкой формулировки диагноза, правильного выбора лечения и послеоперационного прогнозирования целесообразно пользоваться клинической классификацией (табл. 16) катаракт.


Врожденные катаракты
Средняя частота врожденных катаракт 5 на 100 000 детей. Наиболее доступна и проста характеристика врожденных катаракт по их локализации и интенсивности помутнения.
Полярная катаракта
(рис. 99) характеризуется наличием соответственно центру области зрачка сероватого или беловатого пятнышка около 2 мм в диаметре. Эти катаракты могут располагаться на переднем или заднем полюсах капсулы хрусталика. Невооруженным глазом видны в основном передние полярные катаракты. Задние полярные катаракты выявляются в проходящем свете или, лучше всего, при биомикроскопии. Полярные катаракты почти всегда двусторонние.

Если полярные катаракты не занимают большую часть зрачка и расположены несколько эксцентрично кнаружи (наиболее выраженная оптическая зона находится несколькокнизу и кнутри), то острота зрения снижена не сильно, а если соответствуют всей величине зрачка, то острота зрения снижается значительно. В тех случаях, когда зрение снижено, осуществляют расширение зрачка мидриатическими средствами, а если при этом зрение не повышается, то прибегают к операции.
Полная (диффузная, тотальная) катаракта
характеризуется помутнением всего хрусталика, что определяется в условиях расширенного зрачка (рис. 100). Она нередко двусторонняя. Зрение снижается вплоть до светоощущения с правильной проекцией.

Лечение оперативное в первые месяцы жизни до года.
Пленчатая катаракта
отличается тем, что при ней имеется, как правило, диффузное помутнение всего хрусталика. Между передней и задней капсулой почти нет хрусталиковых масс, и хрусталик не имеет сферичности. Это проявляется тем, что передняя камера глаза у детей с пленчатой катарактой глубже, чем, например, при полной катаракте, имеется также иридодонез. Уточнение диагностики этих катаракт возможно с помощью биомикроскопии и эхобиометрии (один хрусталиковый эхо-пик вместо двух). Предметное зрение при пленчатых катарактах отсутствует и определяется лишь светоощущение с правильной проекцией.
Лечение операционное в раннем возрасте (первое полугодие жизни).
Зонулярная (слоистая) катаракта
(рис. 101) чаще выявляется с первых дней рождения, но может развиться и в течение первого года жизни. Диагностировать такую катаракту можно только после расширения зрачка. Она выявляется как серое округлое пятно (диск) в центре с четким краем и расположенными на этом краю, перпедикулярно к нему, отростками - «наездниками», имеются зоны просветления (вид колец). В проходящем свете катаракта имеет неравномерный темно-серый цвет на розовом фоне периферической части зрачка. При офтальмоскопии видны отдельные участки глазного дна. Обычно зонулярная катаракта двусторонняя. Острота зрения бывает значительно снижена, но улучшается при расширении зрачка.

Лечение , как правило, оперативное. Показанием к операции служит величина остроты зрения (менее 0,2 ).
Ядерная катаракта
несколько напоминает полярную и зонулярную катаракты. Однако после расширения зрачка и особенно при биомикроскопии обнаруживается, что помутнение хрусталика расположено не поверхностно (как при полярной) и не в виде пластов (как при зонулярной), а соответствует так называемому эмбриональному ядру хрусталика. Остальные части хрусталика прозрачны и в проходящем свете за зоной помутнения виден яркий красный рефлекс с глазного дна. При офтальмоскопии видно состояние глазного дна. Острота зрения значительно снижена, повышается при расширении зрачка.
Лечение оперативное при остроте зрения ниже 0,2 .
Корковая катаракта
обнаруживается преимущественно случайно, когда требуется расширение зрачка, при этом видны помутнения в экваториальной зоне хрусталика. На всем остальном протяжении хрусталик прозрачен, глазное дно видно хорошо. Острота зрения высокая.
Лечение обычно не проводят.
Полиморфная катаракта
(рис. 102), как явствует из названия, характеризуется атипизмом, многообразными помутнениями в различных отделах хрусталика; помутнения чередуются с прозрачными участками, через которые просматривается глазное дно. В зависимости от интенсивности и величины помутнения в разной степени снижается острота зрения.

Лечение таких катаракт чаще оперативное.
С тем чтобы выявить и оценить массивность катаракты, каждый врач обязательно должен внимательно осмотреть область зрачка и определить остроту зрения. При невозможности это сделать (из-за малого возраста ребенка) надо помнить, что косвенным признаком низкого зрения является именно массивность помутнения (закрыта область зрачка). В зависимости от остроты зрения лучшего глаза с коррекцией, а также величины и интенсивности помутнения хрусталика решают вопрос о целесообразности, сроках и методах лечения катаракт.
Чрезвычайно важное значение в оценке тяжести катаракт имеют не только состояние хрусталика, но и осложнения, которые он вызвал. Среди них наиболее часто встречаются нистагм и косоглазие. Кроме того, вследствие катаракт (особенно пленчатых и полных) возможны недоразвитие сетчатки из-за недостаточного поступления в глаз света, а также так называемая обскурационная амблиопия, обусловленная бездеятельностью глаза. Эти нарушения функций зрительного анализатора требуют после устранения катаракт специального, подчас длительного и не всегда эффективного лечения. Поэтому ранняя диагностика и соответствующее лечение катаракт у детей (мидриаз в сочетании с фигурным засветом) очень важны для профилактики или уменьшения перечисленных осложнений. Уже с первых дней или недель жизни новорожденным следует 1-2 раза в неделю в течение до 5-6 мес жизни (до операции) закапывать различные мидриатические средства.
Не менее важен и учет сопуствующих патологических изменений местного характера или в виде общего тяжелого страдания (сахарный диабет, тетания и др.). Лечение катаракт у таких детей менее эффективно в сравнении с лечением простых и осложненных катаракт.
Для выбора методов и сроков лечения , а также определения прогноза и реабилитации необходимо сформулировать диагноз строго в соответствии с классификацией: например, катаракта двусторонняя врожденная, семейно-наследствен- ная, зонулярная, II степени, осложненная косоглазием, с сопутствующей аниридией или катаракта правого глаза, врожденная, внутриутробная, полная, III степени, простая. Конечно, для семейного врача допустим диагноз: «Катаракта правого глаза, частичная с косоглазием».
В первом случае нужно лечить и катаракту, и косоглазие, и аниридию, т. е. прогноз сомнителен. Во втором случае необходимо лишь удаление мутного хрусталика. Хороший исход не вызывает сомнений.
Последовательные катаракты
Помутнения хрусталика, возникающие на фоне общих заболеваний (сахарный диабет, тетания, коллагенозы и др.), в результате различных заболеваний глаза (близорукость, глаукома, увеиты, отслойка сетчатки, пигментная дегенерация сетчатки), отравлений (ртуть, нитраты, маточные рожки), белкового голодания, ионизирующих излучений, травм и др. Ряд авторов называют эти катаракты осложненными (компликатными).
У детей наиболее часто последовательные катаракты встречаются вследствие травм, увеитов, сахарного диабета и тетании.
У взрослых последовательные (осложненные) катаракты чаще возникают под влиянием высокой близорукости, первичной глаукомы и кожных заболеваний (дерматогенные катаракты) и др.
Диабетическая катаракта
встречается у 1-4% детей, больных сахарным диабетом.
Развитие катаракты у детей и подростков, страдающих сахарным диабетом, почти всегда свидетельствует о тяжелом течении болезни. Однако такой параллелизм не является характерным для пожилых людей, больных сахарным диабетом. Обычно диабетическая катаракта бывает двусторонней, быстро прогрессирующей. Помутнения располагаются в виде отдельных серых глыбок и видны под эпителием передней капсулы, а нередко и под эпителием задней капсулы.
Предкатарактальное состояние хрусталика
и у детей, и у взрослых характеризуется, как правило, изменением клинической рефракции. Хрусталик бывает еще прозрачен, а больные уже хуже видят вдаль. Это состояние быстро (недели) усугубляется. Появляется так называемая транзиторная близорукость, которая может быстро исчезать под влиянием инсулинотерапии. Если лечение не компенсирует диабетический процесс, то транзиторная близорукость, возникающая, по мнению исследователей, вследствие набухания хрусталика из-за повышенной проницаемости капсулы для водянистой влаги, может смениться появлением помутнений в хрусталике.
Лечение медикаментозное и хирургическое. Подобно тому, как исчезает под влиянием рационального лечения транзиторная близорукость, могут нередко рассасываться в результате активной противодиабетической терапии и диабетические катаракты. При отсутствии эффекта от медикаментозного лечения возможна экстракция катаракты.
Гипопаратиреоидная (тетаническая) катаракта
возникает в раннем детстве в связи с тетанией и спазмофилией. Помутнения, как правило, захватывают поверхностные слои хрусталика. Если заболевание заканчивается быстро, то в последующем эти помутневшие слои хрусталика оттесняются внутрь новообразованными прозрачными массами, создавая картину слоистой катаракты с прозрачным ядром, слоем мутных волокон и прозрачной корой хрусталика.
Лечение таких катаракт состоит в рано начатой терапии тетании (внутривенные инъекции 10% раствора хлорида кальция, прием препаратов щитовидной железы), что может задержать развитие или прогрессирование гипопаратиреоидной катаракты, а также способствует рассасыванию сравнительно свежих помутнений хрусталика. При неэффективности медикаментозного лечения и низкой остроте зрения показана операция.
Семипалатинский государственный медицинский университет
Павлодарский филиал
Цикл: Хирургические болезни.
Предмет: Офтальмология.
Реферат на тему: Патология хрусталика
Павлодар, 2010г.
Строение хрусталика
Функции хрусталика
Аномалии развития хрусталика
Патология хрусталика
Катаракта
Врожденная катаракта
Приобретенная катаракта
Лечение катаракты.
Использованная литература
Строение хрусталика
Хрусталик является частью свето-проводящей и светопреломляющей системы глаза. Это -- прозрачная, двояковыпуклая биологическая линза, обеспечивающая динамичность оптики глаза благодаря механизму аккомодации.
В процессе эмбрионального развития хрусталик формируется на 3--4-й неделе жизни зародыша из эктодермы, покрывающей стенку глазного бокала. Эктодерма втягивается в полость глазного бокала, и из нее формируется зачаток хрусталика в виде пузырька. Из удлиняющихся эпителиальных клеток внутри пузырька образуются хрусталиковые волокна.
Хрусталик имеет форму двояковыпуклой линзы. Передняя и задняя сферичные поверхности хрусталика имеют разный радиус кривизны (рис. 12.1). Передняя поверхность более плоская. Радиус ее кривизны (R = 10 мм) больше, чем радиус кривизны задней поверхности (R = 6 мм). Центры передней и задней поверхностей хрусталика называют соответственно передним и задним полюсами, а соединяющую их линию -- осью хрусталика, длина которой составляет 3,5--4,5 мм. Линия перехода передней поверхности в заднюю -- это экватор. Диаметр хрусталика 9--10 мм.
Хрусталик покрыт тонкой бесструктурной прозрачной капсулой. Часть капсулы, выстилающая переднюю поверхность хрусталика, имеет название "передняя капсула" ("передняя сумка") хрусталика. Ее толщина 11--18 мкм. Изнутри передняя капсула покрыта однослойным эпителием, а задняя его не имеет, она почти в 2 раза тоньше передней. Эпителий передней капсулы играет важную роль в метаболизме хрусталика, характеризуется высокой активностью окислительных ферментов по сравнению с центральным отделом линзы. Эпителиальные клетки активно размножаются. У экватора они удлиняются, формируя зону роста хрусталика. Вытягивающиеся клетки превращаются в хрусталиковые волокна. Молодые лентовидные клетки оттесняют старые волокна к центру. Этот процесс непрерывно протекает на протяжении всей жизни. Центрально расположенные волокна теряют ядра, обезвоживаются и сокращаются. Плотно наслаиваясь друг на друга, они формируют ядро хрусталика (nucleus Ientis). Размер и плотность ядра с годами увеличиваются. Это не отражается на степени прозрачности хрусталика, однако вследствие снижения общей эластичности постепенно уменьшается объем аккомодации (см. раздел "Аккомодация"). К 40--45 годам жизни уже имеется достаточно плотное ядро. Такой механизм роста хрусталика обеспечивает стабильность его наружных размеров. Замкнутая капсула хрусталика не позволяет погибшим клеткам слущиваться наружу. Как и все эпителиальные образования, хрусталик в течение всей жизни растет, но размер его не увеличивается.
Молодые волокна, постоянно образующиеся на периферии хрусталика, формируют вокруг ядра эластичное вещество -- кору хрусталика (cortex Ientis). Волокна коры окружены специфическим веществом, имеющим одинаковый с ними коэффициент преломления света. Оно обеспечивает их подвижность при сокращении и расслаблении, когда хрусталик меняет форму и оптическую силу в процессе аккомодации.
Хрусталик имеет слоистую структуру -- напоминает луковицу. Все волокна, отходящие в одной плоскости от зоны роста по окружности экватора, сходятся в центре и образуют трехконечную звезду, которая видна при биомикроскопии, особенно при появлении помутнений.
Из описания строения хрусталика видно, что он является эпителиальным образованием: в нем нет ни нервов, ни кровеносных и лимфатических сосудов.
Артерия стекловидного тела (a. hyaloidea), которая в раннем эмбриональном периоде участвует в формировании хрусталика, впоследствии редуцируется. К 7--8-му месяцу рассасывается капсула сосудистого сплетения вокруг хрусталика.
Хрусталик со всех сторон окружен внутриглазной жидкостью. Питательные вещества поступают через капсулу путем диффузии и активного транспорта. Энергетические потребности бессосудистого эпителиального образования в 10--20 раз ниже, чем потребности других органов и тканей. Они удовлетворяются посредством анаэробного гликолиза.
По сравнению с другими структурами глаза хрусталик содержит наибольшее количество белков (35-- 40 %). Это -- растворимые а- и р-кристаллины и нерастворимый альбуминоид. Белки хрусталика органоспецифичные. При иммунизации к этому белку может возникнуть анафилактическая реакция. В хрусталике есть углеводы и их производные, восстановители глютатиона, цистеи-на, аскорбиновой кислоты и др. В отличие от других тканей в хрусталике мало воды (до 60--65 %), причем с возрастом ее количество уменьшается. Содержание белка, воды, витаминов и электролитов в хрусталике значительно отличается от тех пропорций, которые выявляются во внутриглазной жидкости, стекловидном теле и плазме крови. Хрусталик плавает в воде, но, несмотря на это, является дегидрированным образованием, что объясняется особенностями водно-электролитного транспорта. В линзе высокий уровень ионов калия и низкий уровень ионов натрия: концентрация ионов калия в 25 раз выше, чем в водянистой влаге глаза и стекловидном теле, а концентрация аминокислот в 20 раз выше.
Капсула хрусталика обладает свойством избирательной проницаемости, поэтому химический состав прозрачного хрусталика поддерживается на определенном уровне. Изменение состава внутриглазной жидкости отражается на состоянии прозрачности хрусталика.
У взрослого человека хрусталик имеет легкий желтоватый оттенок, интенсивность которого с возрастом может усиливаться. Это не отражается на остроте зрения, однако может повлиять на восприятие синего и фиолетового цвета.
Хрусталик располагается в полости глаза во фронтальной плоскости между радужкой и стекловидным телом, разделяя глазное яблоко на передний и задний отделы. Спереди хрусталик служит опорой для зрачковой части радужки. Его задняя поверхность располагается в углублении стекловидного тела, от которого хрусталик отделяет узкая капиллярная щель, расширяющаяся при скоплении в ней экссудата.
Хрусталик сохраняет свое положение в глазу при помощи волокон круговой поддерживающей связки ресничного тела (цинновой связки). Тонкие (толщиной 20--22 мкм) паутинные нити отходят радиальными пучками от эпителия цилиарных отростков, частично перекрещиваются и вплетаются в капсулу хрусталика на передней и задней поверхностях, обеспечивая воздействие на капсулу хрусталика при работе мышечного аппарата ресничного (цилиарного) тела.
Функции хрусталика
Хрусталик выполняет в глазу ряд очень важных функций. Прежде всего он является средой, через которую световые лучи беспрепятственно проходят к сетчатке. Это -- функция светопроведения. Она обеспечивается основным свойством хрусталика -- его прозрачностью.
Главная функция хрусталика -- светопреломление. По степени преломления световых лучей он занимает второе место после роговицы. Оптическая сила этой живой биологической линзы в пределах 19,0 дптр.
Взаимодействуя с цилиарным телом, хрусталик обеспечивает функцию аккомодации. Он способен плавно изменять оптическую силу. Саморегулирующийся механизм фокусировки изображения возможен благодаря эластичности хрусталика. Этим обеспечивается динамичность рефракции.
Хрусталик делит глазное яблоко на два неравнозначных отдела -- меньший передний и больший задний. Это -- перегородка или разделительный барьер между ними. Барьер защищает нежные структуры переднего отдела глаза от давления большой массы стекловидного тела. В том случае, когда глаз лишается хрусталика, стекловидное тело перемещается кпереди. Изменяются анатомические взаимоотношения, а вслед за ними и функции. Затрудняются условия гидродинамики глаза за счет сужения (сдавления) угла передней камеры глаза и блокады области зрачка. Возникают условия к развитию вторичной глаукомы. При удалении хрусталика вместе с капсулой возникают изменения и в заднем отделе глаза вследствие вакуумного эффекта. Стекловидное тело, получившее некоторую свободу перемещения, отходит от заднего полюса и ударяется о стенки глаза при движениях глазного яблока. В этом причина возникновения тяжелой патологии сетчатки, такой как отек, отслойка, кровоизлияния, разрывы.
Хрусталик является преградой для проникновения микробов из передней камеры в полость стекловидного тела -- защитный барьер.
Аномалии развития хрусталика
Пороки развития хрусталика могут иметь разные проявления. Любые изменения формы, размеров и локализации хрусталика вызывают выраженные нарушения его функции.
Врожденная афакия -- отсутствие хрусталика -- встречается редко и, как правило, сочетается с другими пороками развития глаза.
Микрофакия -- маленький хрусталик. Обычно эта патология сочетается с изменением формы хрусталика -- сферофакией (шаровидный хрусталик) или нарушением гидродинамики глаза. Клинически это проявляется высокой близорукостью с неполной коррекцией зрения. Маленький круглый хрусталик, подвешенный на длинных слабых нитях круговой связки, имеет значительно большую, чем в норме, подвижность. Он может вставиться в просвет зрачка и вызвать зрачковый блок с резким повышением внутриглазного давления и болевым синдромом. Чтобы освободить хрусталик, нужно медикаментозным путем расширить зрачок.
Микрофакия в сочетании с подвывихом хрусталика является одним из проявлений синдрома Марфана, наследственного порока развития всей соединительной ткани. Эктопия хрусталика, изменение его формы вызваны гипоплазией поддерживающих его связок. С возрастом отрыв цинновой связки увеличивается. В этом месте стекловидное тело выпячивается в виде грыжи. Экватор хрусталика становится видимым в области зрачка. Возможен и полный вывих хрусталика. Помимо глазной патологии, для синдрома Марфана характерны поражение опорно-двигательного аппарата и внутренних органов (рис. 12.2).
Нельзя не обратить внимания на особенности внешнего вида больного: высокий рост, непропорционально длинные конечности, тонкие, длинные пальцы рук (арахнодактилия), слабо развитые мышцы и подкожная жировая клетчатка, искривление позвоночника. Длинные и тонкие ребра образуют грудную клетку необычной формы. Помимо этого, выявляют пороки развития сердечно-сосудистой системы, вегетативно-сосудистые расстройства, дисфункцию коркового вещества надпочечников, нарушение суточного ритма выведения глюкокортикоидов с мочой.
Микросферофакия с подвывихом или полным вывихом хрусталика отмечается и при синдроме Марчезани -- системном наследственном поражении мезенхимальной ткани. Больные с этим синдромом в отличие от больных с синдромом Марфана имеют совершенно иной внешний вид: низкий рост, короткие руки, которыми им трудно обхватить собственную голову, короткие и толстые пальцы (брахидактилия), гипертрофированные мышцы, асимметричный сдавленный череп.
Колобома хрусталика -- дефект ткани линзы по средней линии в нижнем отделе. Данная патология наблюдается крайне редко и обычно сочетается с колобомой радужки, цилиарного тела и хориоидеи. Такие дефекты образуются вследствие неполного закрытия зародышевой щели при формировании вторичного глазного бокала.
Лентиконус -- конусовидное выпячивание одной из поверхностей хрусталика. Другая разновидность патологии поверхности линзы -- лентиглобус: передняя или задняя поверхность хрусталика имеет шаровидную форму. Каждая из этих аномалий развития обычно отмечается на одном глазу, может сочетаться с помутнениями в хрусталике. Клинически лентиконус и лентиглобус проявляются усилением рефракции глаза, т. е. развитием миопии высокой степени и труднокорригируемого астигматизма.
При аномалиях развития хрусталика, не сопровождающихся глаукомой или катарактой, специального лечения не требуется. В тех случаях, когда вследствие врожденной патологии хрусталика возникает некор-ригируемая очками аномалия рефракции, измененный хрусталик удаляют и заменяют его искусственным.
Патология хрусталика
Особенности строения и функций хрусталика, отсутствие нервов, кровеносных и лимфатических сосудов определяют своеобразие его патологии. В хрусталике не бывает воспалительных и опухолевых процессов. Основные проявления патологии хрусталика -- нарушение его прозрачности и потеря правильного места расположения в глазу.
Катаракта
Любое помутнение хрусталика и его капсулы называется катарактой.
В зависимости от количества и локализации помутнений в хрусталике различают полярные (передние и задние), веретенообразные, зонулярные (слоистые), ядерные, кортикальные и полные катаракты (рис. 12.3). Характерный рисунок расположения помутнений в хрусталике может быть свидетельством врожденной или приобретенной катаракты.
хрусталик глаз катаракта
Врожденная катаракта
Врожденные помутнения хрусталика возникают при воздействии токсичных веществ на эмбрион или плод в период формирования хрусталика. Чаще всего это вирусные заболевания матери в период беременности, такие как грипп, корь, краснуха, а также токсоплазмоз. Большое значение имеют эндокринные расстройства у женщины во время беременности и недостаточность функции паращитовидных желез, приводящая к гипокальциемии и нарушению развития плода.
Врожденные катаракты могут быть наследственными с доминантным типом передачи. В таких случаях заболевание чаще всего бывает двусторонним, нередко сочетается с пороками развития глаза или других органов.
При осмотре хрусталика можно выявить определенные признаки, характеризующие врожденные катаракты, чаще всего полярные или слоистые помутнения, которые имеют либо ровные округлые очертания, либо симметричный рисунок, иногда это может быть подобие снежинки или картины звездного неба.
Небольшие врожденные помутнения в периферических отделах хрусталика и на задней капсуле можно обнаружить и в здоровых глазах. Это следы прикрепления сосудистых петель эмбриональной артерии стекловидного тела. Такие помутнения не прогрессируют и не мешают зрению.
Передняя полярная катаракта -- это помутнение хрусталика в виде круглого пятна белого или серого цвета, которое располагается под капсулой у переднего полюса. Оно образуется в результате нарушения процесса эмбрионального развития эпителия.
Задняя полярная катаракта по форме и цвету очень похожа на переднюю полярную катаракту, но располагается у заднего полюса хрусталика под капсулой. Участок помутнения может быть сращен с капсулой. Задняя полярная катаракта представляет собой остаток редуцированной эмбриональной артерии стекловидного тела.
В одном глазу могут отмечаться помутнения и у переднего, и у заднего полюса. В таком случае говорят о переднезадней полярной катаракте. Для врожденных полярных катаракт характерны правильные округлые очертания. Размеры таких катаракт небольшие (1--2 мм). Иногда полярные катаракты имеют тонкий лучистый венчик. В проходящем свете полярная катаракта видна как черное пятно на розовом фоне.
Веретенообразная катаракта занимает самый центр хрусталика. Помутнение располагается строго по переднезадней оси в виде тонкой серой ленты, по форме напоминающей веретено. Оно состоит из трех звеньев, трех утолщений. Это цепочка соединенных между собой точечных помутнений под передней и задней капсулами хрусталика, а также в области его ядра.
Полярные и веретенообразные катаракты обычно не прогрессируют. Пациенты с раннего детства приспосабливаются смотреть через прозрачные участки хрусталика, нередко имеют полное или достаточно высокое зрение. При данной патологии лечение не требуется.
Слоистая (зонулярная) катаракта встречается чаще других врожденных катаракт. Помутнения располагаются строго в одном или нескольких слоях вокруг ядра хрусталика. Прозрачные и мутные слои чередуются. Обычно первый мутный слой располагается на границе эмбрионального и "взрослого" ядер. Это хорошо видно на световом срезе при биомикроскопии. В проходяшем свете такая катаракта видна как темный диск с ровными краями на фоне розового рефлекса. При широком зрачке в ряде случаев определяются еще и лотные помутнения в виде коротких спиц, которые расположены в более поверхностных слоях по отношению к мутному диску и имеют радиальное направление. Они как будто сидят верхом на экваторе мутного диска, поэтому их называют "наездниками". Только в 5 % случаев слоистые катаракты бывают односторонними.
Двустороннее поражение хрусталиков, четкие границы прозрачных и мутных слоев вокруг ядра, симметричное расположение периферических спицеобразных помутнений с относительной упорядоченностью рисунка свидетельствуют о врожденной патологии. Слоистые катаракты могут развиться и в постнатальном периоде у детей с врожденной или приобретенной недостаточностью функции паращитовидных желез. У детей с симптомами тетании обычно выявляют слоистую катаракту.
Степень снижения зрения определяется плотностью помутнений в центре хрусталика. Решение вопроса о хирургическом лечении зависит главным образом от остроты зрения.
Тотальная катаракта встречается редко и всегда бывает двусторонней. Все вещество хрусталика превращается в мутную мягкую массу вследствие грубого нарушения эмбрионального развития хрусталика. Такие катаракты постепенно рассасываются, оставляя после себя сращенные друг с другом сморщенные мутные капсулы. Полное рассасывание вещества хрусталика может произойти еще до рождения ребенка. Тотальные катаракты приводят к значительному снижению зрения. При таких катарактах требуется хирургическое лечение в первые месяцы жизни, так как слепота на оба глаза в раннем возрасте является угрозой развития глубокой, необратимой амблиопии -- атрофии зрительного анализатора вследствие его бездействия.
Приобретенная катаракта
Катаракта -- наиболее часто наблюдающееся заболевание глаз. Эта патология возникает главным образом у пожилых людей, хотя катаракты могут развиваться в любом возрасте вследствие разных причин. Помутнение хрусталика -- это типовая ответная реакция его бессосудистого вещества на воздействие любого неблагоприятного фактора, а также изменение состава внутриглазной жидкости, окружающей хрусталик.
При микроскопическом исследовании мутного хрусталика выявляют набухание и распад волокон, которые теряют связь с капсулой и сокращаются, между ними образуются вакуоли и щели, заполненные белковой жидкостью. Клетки эпителия набухают, теряют правильные очертания, нарушается их способность воспринимать красители. Ядра клеток уплотняются, интенсивно окрашиваются. Капсула хрусталика изменяется незначительно, что при выполнении операции позволяет сохранить капсульный мешок и использовать его для фиксации искусственного хрусталика.
В зависимости от этиологического фактора выделяют несколько видов катаракт. Для простоты изложения материала разделим их на две группы: возрастные и осложненные. Возрастные катаракты можно рассматривать как проявление процессов возрастной инволюции. Осложненные катаракты возникают при воздействии неблагоприятных факторов внутренней или внешней среды. Определенную роль в развитии катаракты играют иммунные факторы.
Возрастная катаракта. Раньше ее называли старческой. Известно, что возрастные изменения в разных органах и тканях протекают не у всех одинаково. Возрастную (старческую) катаракту можно обнаружить не только у стариков, но также у пожилых людей и даже людей активного зрелого возраста. Обычно она бывает двусторонней, однако помутнения не всегда появляются одновременно в обоих глазах.
В зависимости от локализации помутнений различают корковую и ядерную катаракты. Корковая катаракта встречается почти в 10 раз чаще, чем ядерная. Рассмотрим сначала развитие корковой формы.
В процессе развития любая катаракта проходит четыре стадии созревания: начальная, незрелая, зрелая и перезрелая.
Ранними признаками начальной корковой катаракты могут служить вакуоли, расположенные субкапсулярно, и водяные щели, образующиеся в корковом слое хрусталика. В световом срезе щелевой лампы они видны как оптические пустоты. При появлении участков помутнения эти щели заполняются продуктами распада волокон и сливаются с общим фоном помутнений. Обычно первые очаги помутнения возникают на периферических участках коры хрусталика и пациенты не замечают развивающейся катаракты до тех пор, пока не возникнут помутнения в центре, вызывающие снижение зрения.
Изменения постепенно нарастают как в переднем, так и в заднем корковых слоях. Прозрачные и мутнеющие части хрусталика неодинаково преломляют свет, в связи с этим больные могут предъявлять жалобы на диплопию или полиопию: вместо одного предмета они видят 2--3 или больше. Возможны и другие жалобы. В начальной стадии развития катаракты при наличии ограниченных мелких помутнений в центре коры хрусталика пациентов беспокоит появление летающих мушек, которые перемешаются в ту сторону, куда смотрит больной. Длительность течения начальной катаракты может быть разной -- от 1--2 до 10 лет и более.
Стадия незрелой катаракты характеризуется обводнением вещества хрусталика, прогрессированием помутнений, постепенным снижением остроты зрения. Биомикроскопическая картина представлена помутнениями хрусталика разной интенсивности, перемежающимися с прозрачными участками. При обычном наружном осмотре зрачок еще может быть черным или едва сероватым за счет того, что поверхностные субкапсулярные слои еще прозрачные. При боковом освещении образуется полулунная "тень" от радужки с той стороны, откуда падает свет (рис. 12.4, а).
Набухание хрусталика может привести к тяжелому осложнению -- факогенной глаукоме, которую называют также факоморфической. В связи с увеличением объема хрусталика суживается угол передней камеры глаза, затрудняется отток внутриглазной жидкости, повышается внутриглазное давление. В этом случае необходимо удалить набухший хрусталик на фоне гипотензивной терапии. Операция обеспечивает нормализацию внутриглазного давления и восстановление остроты зрения.
Зрелая катаракта характеризуется полным помутнением и небольшим уплотнением вещества хрусталика. При биомикроскопии ядро и задние кортикальные слои не просматриваются. При наружном осмотре зрачок ярко-серого или молочно-белого цвета. Хрусталик кажется вставленным в просвет зрачка. "Тень" от радужки отсутствует (рис. 12.4, б).
При полном помутнении коры хрусталика утрачивается предметное зрение, но сохраняются светоощущение и способность определять местонахождение источника света (если сохранна сетчатка). Пациент может различать цвета. Эти важные показатели являются основанием для благоприятного прогноза относительно возвращения полноценного зрения после удаления катаракты. Если же глаз с катарактой не различает свет и тьму, то это свидетельство полной слепоты, обусловленной грубой патологией в зрительно-нервном аппарате. В этом случае удаление катаракты не приведет к восстановлению зрения.
Перезрелая катаракта встречается крайне редко. Ее называют также молочной или морганиевой катарактой по имени ученого, который впервые описал эту фазу развития катаракты (G.В. Morgagni). Она характеризуется полным распадом и разжижением мутного коркового вещества хрусталика. Ядро теряет опору и опускается вниз. Капсула хрусталика становится похожа на мешочек с мутной жидкостью, на дне которого лежит ядро. В литературе можно найти описание дальнейших изменений клинического состояния хрусталика в том случае, если операция не была произведена. После рассасывания мутной жидкости на какой-то промежуток времени зрение улучшается, а затем ядро размягчается, рассасывается и остается только сморщенная сумка хрусталика. При этом пациент проходит через многие годы слепоты.
При перезрелой катаракте существует опасность развития тяжелых осложнений. При рассасывании большого количества белковых масс возникает выраженная фагоцитарная реакция. Макрофаги и белковые молекулы забивают естественные пути оттока жидкости, в результате чего развивается факогенная (факолитическая) глаукома.
Перезрелая молочная катаракта может осложниться разрывом капсулы хрусталика и выходом белкового детрита в полость глаза. Вслед за этим развивается факолитический иридоциклит.
При развитии отмеченных осложнений перезрелой катаракты необходимо срочно произвести удаление хрусталика.
Ядерная катаракта встречается редко: она составляет не более 8-- 10 % от общего количества возрастных катаракт. Помутнение появляется во внутренней части эмбрионального ядра и медленно распространяется по всему ядру. Вначале оно бывает гомогенным и неинтенсивным, поэтому его расценивают как возрастное уплотнение или склерозирование хрусталика. Ядро может приобретать желтоватую, бурую и даже черную окраску. Интенсивность помутнений и окраски ядра нарастает медленно, постепенно снижается зрение. Незрелая ядерная катаракта не набухает, тонкие корковые слои остаются прозрачными. Уплотненное крупное ядро сильнее преломляет световые лучи, что клинически проявляется развитием близорукости, которая может достигать 8,0--9,0 и даже 12,0 дптр. При чтении пациенты перестают пользоваться пресбиопическими очками. В близоруких глазах катаракта обычно развивается по ядерному типу, и в этих случаях также происходит усиление рефракции, т. е. увеличение степени близорукости. Ядерная катаракта на протяжении нескольких лет и даже десятилетий остается незрелой. В редких случаях, когда происходит ее полное созревание, можно говорить о катаракте смешанного типа -- ядерно-корковой.
Осложненная катаракта возникает при воздействии различных неблагоприятных факторов внутренней и внешней среды.
В отличие от корковых и ядерных возрастных катаракт для осложненных характерно развитие помутнений под задней капсулой хрусталика и в периферических отделах задней коры. Преимущественное расположение помутнений в заднем отделе хрусталика можно объяснить худшими условиями для питания и обмена веществ. При осложненных катарактах помутнения сначала появляются у заднего полюса в виде едва заметного облачка, интенсивность и размеры которого медленно увеличиваются до тех пор, пока помутнение не займет всю поверхность задней капсулы. Такие катаракты называют задними чашеобразными. Ядро и большая часть коры хрусталика остаются прозрачными, однако, не смотря на это, острота зрения значительно снижается из-за высокой плотности тонкого слоя помутнений.
Осложненная катаракта, обусловленная влиянием неблагоприятных внутренних факторов. Отрицательное воздействие на весьма уязвимые процессы обмена в хрусталике могут оказывать изменения, происходящие в других тканях глаза или общая патология организма. Тяжелые рецидивирующие воспалительные заболевания глаза, а также дистрофические процессы сопровождаются изменением состава внутриглазной жидкости, которое в свою очередь приводит к нарушению обменных процессов в хрусталике и развитию помутнений. Как осложнение основного глазного заболевания катаракта развивается при рецидивирующих иридоциклитах и хориоретинитах различной этиологии, дисфункции радужки и цилиарного тела (синдром Фукса), далекозашедшей и терминальной глаукоме, отслойке и пигментной дегенерации сетчатки.
Примером сочетания катаракты с общей патологией организма может служить кахектическая катаракта, возникающая в связи с общим глубоким истощением организма при ген лодании, после перенесенных иН1 фекционных заболеваний (тиф, молярия, оспа и др.), в результате хронической анемии. Катаракта может возникнуть на почве эндокринной патологии (тетания, миотоническая дистрофия; адипозогенитальная дистрофия), при болезни Дауна и некоторых кожных заболеваниях (экзема, склеродермия, нейродермиты, атрофическая пойкилодермия).
В современной клинической практике чаще всего приходится наблюдать диабетическую катаракту. Она развивается при тяжелом течении болезни в любом возрасте, чаще бывает двусторонней и характеризуется необычными начальными проявлениями. Субкапсулярно в переднем и заднем отделах хрусталика формируются помутнения в виде мелких, равномерно расположенных хлопьев, между которыми местами видны вакуоли и тонкие водяные щели. Необычность начальной диабетической катаракты заключается не только в локализации помутнений, но и главным образом в способности к обратному развитию при адекватном лечении диабета. У пожилых людей с выраженным склерозом ядра хрусталика диабетические заднекапсулярные помутнения могут сочетаться с возрастной ядерной катарактой.
Начальные проявления осложненной катаракты, возникающей при нарушении обменных процессов в организме на почве эндокринных, кожных и других заболеваний, также характеризуются способностью к рассасыванию при рациональном лечении общего заболевания.
Осложненная катаракта, вызванная воздействием внешних факторов.
Хрусталик очень чувствителен ко всем неблагоприятным факторам внешней среды, будь то механическое, химическое, термическое или лучевое воздействие. Он может изменяться даже в тех случаях, когда нет прямого повреждения. Достаточно того, что поражаются соседние с ним части глаза, поскольку это всегда отражается на качестве продукции и скорости обмена внутриглазной жидкости.
Посттравматические изменения в хрусталике могут проявляться не только помутнением, но и смещением хрусталика (вывихом или подвывихом) в результате полного или частичного отрыва цинновой связки. После тупой травмы на хрусталике может остаться круглый пигментный отпечаток зрачкового края радужки -- так называемая катаракта или кольцо Фоссиуса. Пигмент рассасывается в течение нескольких недель. Совсем иные последствия отмечаются в том случае, если после контузии возникает истинное помутнение вещества хрусталика, например розеточная, или лучистая, катаракта. Со временем помутнения в центре розетки усиливаются и зрение неуклонно снижается.
При разрыве капсулы водянистая влага, содержащая протеолитические ферменты, пропитывает вещество хрусталика, в результате чего он набухает и мутнеет. Постепенно происходят распад и рассасывание хрусталиковых волокон, после чего остается сморщенная хрусталиковая сумка.
Лучевая катаракта. Хрусталик способен поглощать лучи с очень малой длиной волны в невидимой, инфракрасной, части спектра. Именно при воздействии этих лучей существует опасность развития катаракты. В хрусталике оставляют следы рентгеновские и радиевые лучи, а также протоны, нейтроны и другие элементы расщепления ядра. Воздействие на глаз ультразвука и тока СВЧ также может привести к развитию катаракты. Лучи видимой зоны спектра (длина волны от 300 до 700 нм) проходят через хрусталик, не повреждая его.
Профессиональная лучевая катаракта может развиваться у рабочих горячих цехов. Большое значение имеют стаж работы, длительность непрерывного контакта с излучением и выполнение правил техники безопасности.
Необходимо соблюдать осторожность при проведении лучевой терапии в области головы, особенно при облучении глазницы. Для защиты глаз используют специальные приспособления. После взрыва атомной бомбы у жителей японских городов Хиросима и Нагасаки выявляли характерные лучевые катаракты. Из всех тканей глаза хрусталик оказался наиболее восприимчивым к жесткому ионизирующему излучению. У детей и молодых людей он более чувствителен, чем у стариков. Объективные данные свидетельствуют о том, что катарактогенное воздействие нейтронного излучения в десятки раз сильнее, чем другие виды излучения.
Биомикроскопическая картина при лучевой катаракте, так же как и при других осложненных катарактах, характеризуется помутнениями в виде диска неправильной формы, располагающимися под задней капсулой хрусталика. Начальный период развития катаракты может быть длительным, иногда он составляет несколько месяцев и даже лет в зависимости от дозы облучения и индивидуальной чувствительности. Обратного развития лучевых катаракт не происходит.
Катаракта при отравлениях. В литературе описаны тяжелые случаи отравления спорыньей с расстройством психики, судорогами и тяжелой глазной патологией -- мидриазом, нарушением глазодвигательной функции и осложненной катарактой, которую обнаруживали спустя несколько месяцев.
Токсическое воздействие на хрусталик оказывают нафталин, таллий, динитрофенол, тринитротолуол и нитрокраски. Они могут попадать в организм разными путями -- через дыхательные пути, желудок и кожу. Экспериментальную катаракту у животных получают при добавлении в корм нафталина или таллия.
Осложненную катаракту могут вызвать не только токсичные вещества, но также избыток некоторых лекарств, например сульфаниламидов, и обычных ингредиентов пищи. Так, катаракта может развиться при кормлении животных галактозой, лактозой и ксилозой. Помутнения хрусталика, обнаруженные у больных галактоземией и галактозурией, -- это не случайность, а следствие того, что галактоза не усваивается и накапливается в организме. Веских доказательств роли дефицита витаминов в возникновении осложненной катаракты не получено.
Токсические катаракты в начальном периоде развития могут рассосаться, если прекратилось поступление активнодействующего вещества в организм. Длительное воздействие катарактогенных агентов вызывает необратимые помутнения. В этих случаях требуется хирургическое лечение.
Лечение катаракты
В начальной стадии развития катаракты осуществляют консервативное лечение для предотвращения быстрого помутнения всего вещества хрусталика. С этой целью назначают закапывания препаратов, улучшающих обменные процессы. Эти препараты содержат цистеин, аскорбиновую кислоту, глутамин и другие ингредиенты. Результаты лечения не всегда убедительны. Редкие формы начальных катаракт могут рассосаться, если своевременно будет проведена рациональная терапия того заболевания, которое явилось причиной образования помутнений в хрусталике.
Хирургическое удаление мутного хрусталика называется экстракцией катаракты.
Операцию по поводу катаракты делали еще 2500 лет до нашей эры, о чем свидетельствуют памятники Египта и Ассирии. Тогда использовали прием "низдавления", или "реклинации", хрусталика в полость стекловидного тела: иглой прокалывали роговицу, толчкообразно нажимали на хрусталик, отрывали цинновы связки и опрокидывали его в стекловидное тело. Только у половины больных операции были успешными, у остальных наступала слепота вследствие развития воспаления и Других осложнений.
Первую операцию извлечения хрусталика при катаракте выполнил Французский врач Ж. Давиель в 1745 г. С тех пор методика операции постоянно изменяется и совершенствуется.
Показанием к операции является, снижение остроты зрения, приводящее к ограничению трудоспособности и дискомфорту в обычной жизни. Степень зрелости катаракты не имеет значения при определении показаний к ее удалению. Так, например, при чашеобразной катаракте ядро и кортикальные массы могут быть полностью прозрачными, однако тонкий слой плотных помутнений, локализующихся под задней капсулой в центральном отделе, резко снижает остроту зрения. При двусторонней катаракте сначала оперируют тот глаз, который имеет худшее зрение.
Перед операцией обязательно проводят исследование обоих глаз и оценку общего состояния организма. Врачу и пациенту всегда важен прогноз результатов операции в плане предупреждения возможных осложнений, а также относительно функции глаза после операции. Для того чтобы составить представление о сохранности зрительнонервного анализатора глаза, определяют его способность локализовать направление света (проекцию света), исследуют поле зрения и биоэлектрические потенциал
Список литературы:
С.А. Венгеров. Источники словаря русских писателей. - Спб., 1910
Руководство по глазным болезням. Под ред. В.Н. Архангельского - М., 1962
Глазные болезни. Под ред. Т.И. Ярошенко, А.А. Бочкарева.- М., 1983
Е.И. Ковалевский. Глазные болезни.- М., 1986
Подобные документы
Устройство хрусталика глаза. Понятие врожденной афакии, лентиконуса и лентиглобуса. Колобома хрусталика. Точка Миттендорфа или гиалоидное тельце как аномалия развития хрусталика. Эпикапсулярная звезда, микросферофакия. Способы и средства лечения.
презентация , добавлен 29.02.2016
Анатомическое устройство глазного хрусталика, его функциональные особенности и оценка влияния на зрение человека. Понятие и клиническая картина катаракты как помутнения хрусталика, предпосылки и механизм ее развития, методы диагностирования и лечения.
презентация , добавлен 29.12.2014
Жалобы пациента на резкое снижение остроты зрения левого глаза до тотальной слепоты и постепенное снижение зрения в течение 2 лет правого глаза. Результаты исследования органов и систем пациента. Постановка диагноза: вывих хрусталика в стекловидное тело.
история болезни , добавлен 16.11.2014
Катаракта - частичное или полное помутнение вещества или капсулы хрусталика, приводящее к снижению остроты зрения. Факторы, способствующие развитию катаракты. Основные стадии заболевания, диагностика, классификация. Медикаментозное, хирургическое лечение.
презентация , добавлен 17.11.2013
Преломляющий аппарат глаза: роговица, камерная влага, хрусталик и стекловидное тело. Слои клеток в хрусталике, источник его питания. Формирование хрусталиковых волокон в течение жизни человека. Причины катаракты, разрушение структуры хрусталика.
презентация , добавлен 25.05.2016
Причины возникновения и диагностика катаракты, препараты для ее лечения. Эффективность препаратов для компенсаторно-восстановительной терапии, влияющих на синтез органических фосфатов и нуклеиновых кислот. Препараты для рассасывания помутнений хрусталика.
реферат , добавлен 13.11.2012
Пороки развития сетчатки. Патология проводникового отдела зрительного анализатора. Физиологический и патологический нистагм. Врожденные аномалии развития зрительного нерва. Аномалии развития хрусталика. Приобретенные расстройства цветового зрения.
реферат , добавлен 06.03.2014
Снижение зрения, затуманивание, периодическое покалывание в глазу. Определение остроты зрения. Разность утреннего и вечернего давления. Обширная глаукомная экскавация. Сдвиг сосудистого пучка. Сужение полей зрения. Начальное помутнение хрусталика.
история болезни , добавлен 06.07.2011
Имплантация искусственного хрусталика (интраокулярной линзы) в глаз. Виды искусственных хрусталиков. Особенности проведения операции по имплантации искусственного хрусталика при его помутнении (катаракте), при выраженных нарушениях остроты зрения.
презентация , добавлен 13.01.2014
Строение глаза. Фиброзная, сосудистая и сетчатая оболочки глазного яблока и их функции. Слепое и желтое пятна сетчатки. Описание хрусталика. Структура стекловидного тела. Выделение водянистая влага. Возможные заболевания органа зрения и его профилактика.
Врожденные катаракты занимают значительное место в структуре слепоты и слабовидения и являются одной из основных причин инвалидности по зрению с детства. Cреди причин слепоты на долю врожденных катаракт и афакии приходится 10,0%, среди причин слабовидения - 19,5%.
Врожденные катаракты характеризуются большими этиологическими, клинико-анатомическими и функциональными особенностями. Для них характерно существование большого разнообразия причин развития врожденных катаракт.
К клинико-анатомическим особенностям относятся:
- отсутствие плотного ядра хрусталика,
- тонкость задней капсулы хрусталика,
- прочность цинновых связок,
- большое разнообразие форм и интенсивности помутнения,
- частое сочетание катаракты с различными аномалиями переднего и заднего отделов глаза.
Это требует иного подхода к вопросам диагностики и лечения этой патологии по сравнению с катарактами другой этиологии. Функциональные особенности составляют большая вариабельность уровня остаточной остроты зрения и опасность развития депривационной амблиопии.
Гены, ответственные за возникновение врожденной катаракты
Примерно 50% всех случаев врожденной катаракты могут иметь генетическую причину, которая довольно неоднородна. Известно, что различные мутации в одном гене могут вызвать аналогичные варианты катаракты, в тоже время огромное разнообразие катаракт в пределах одного вида говорит о том, что та же самая мутация в гене может породить различные фенотипы. Более 25 локусов и генов на разных хромосомах связаны с врожденной катарактой.
Мутации в различных генах, кодирующих основные цитоплазматические белки хрусталика человека, такие как
- кристалины (CRYA, CRYB и CRYG),
- хрусталик специфичные соединительные белки (Cx43, Cx46 и Cx50),
- главный внутренний белок (MIP) или Аквапорин,
- цитоскелетные структурные белки,
- гомеодоменовый транскрипционный фактор 3 (PITX3),
- ген мышечно-апоневротической фибросаркомы (MAF),
- 4 транскрипционный фактор теплового шока (HSF4).
Этиология и патогенез
Почти в 70% случаев врожденные катаракты развиваются в результате внутриутробной патологии вследствие влияния на орган зрения и хрусталик эмбриона или плода различных неблагоприятных факторов как внешней, так и внутренней среды (физические, химические, биологические).
- различные интоксикации (алкоголь, противозачаточные и абортивные средства, ряд снотворных),
- ионизирующие излучения,
- авитаминозы (дефицит витамина А, В, фолиевой и пантотеновой кислот и др.),
- резус-несовместимость матери и плода и ряд других факторов.
- заболевания матери: сердечно-сосудистые, эндокринные и др.
- особое значение имеют инфекционные заболевания беременной женщины, вызываемые бактериями простейшими (токсоплазмоз), вирусами.
Большинство вирусных возбудителей (краснуха, цитомегалия, ветряная оспа, герпес, грипп) способны проникать через плацентарный барьер и инфицировать зародыш или плод, являясь причиной катаракты и других аномалий.
В зависимости от времени воздействия тератогенного фактора, характера и степени влияния его на орган зрения зародыша и плода возникают различные формы катаракт и сопутствующие изменения органа зрения. Наиболее опасным периодом воздействия тератогенных факторов на орган зрения является 2-7-я неделя беременности.
Этиологическая диагностика врожденных катаракт базируется на тщательном сборе анамнеза (состояние и заболевания беременной женщины), на результатах иммунологических и вирусологических исследований.
Одной из наиболее часто встречающихся в клинике катаракт является катаракта при врожденной краснухе , часто сочетающаяся с пороком сердца и глухотой. Помимо этих признаков у детей могут наблюдаться патология центральной нервной системы и другие изменения органа зрения: нистагм, косоглазие, глаукома, ретинопатия, атрофия зрительного нерва и др. Вирус краснухи способен длительно персистировать в организме инфицированного ребенка, в тканях глаза, в хрусталике.
Катаракта при врожденном токсоплазмозе , является следствием внутриутробного инфицирования эмбриона или плода Toxoplasma goudii. Классическую триаду врожденного токсоплазмоза составляют гидроцефалия, кальцификаты головного мозга и поражения органа зрения, встречающиеся в 90%.
Одним из частых проявлений являются врожденные катаракты с нистагмом, микрофтальмом, хориоретиальными очагами, атрофией зрительного нерва.
Наследственные катаракты
Причиной наследственных катаракт могут быть генные, хромосомные и геномные мутации. Катаракты чаще наследуется по аутосомно-доминатному типу, однако возможна и аутосомно-рецессивная передача, которая чаще встречается при кровном родстве родителей.
При рецессивном, сцепленным с полом наследовании болеют мужчины, а переносчиками являются женщины. Реже встречается сцепленное с полом доминантное наследование, когда заболевание проявляется только у дочерей.
Катаракты при нарушениях углеводного обмена
- Врожденная катаракта является ранним признаком галактоземии , при которой нарушен синтез фермента галактозо-1-фосфатуридин-трансферазы, содержащейся в эритроцитах и хрусталике. Помимо катаракты, развивающейся, как правило, в первом полугодии жизни, при этом заболевании наблюдаются желтуха, гепатоспленомегалия, цирроз печени, умственная отсталость и др. Возникновение патологических симптомов при галактоземии можно предотвратить, своевременно исключив из пищевого рациона ребенка молоко и молочные продукты. При раннем осуществлении этих мероприятий в начальном периоде развития катаракты (у детей до 3 мес) помутнение хрусталика может регрессировать.
- При гипогликемии катаракта возникает, как правило, на 2-3-м месяце жизни. Помутнение хрусталика наблюдается у 14% больных диабетом, который развивается, как правило, в возрасте от 6 до 13 лет, но встречается также у детей младшего возраста, даже у грудных. Катаракта при диабете быстро прогрессирует, что свидетельствует о тяжелом течении заболевания.
- Помутнение хрусталика наряду с помутнением роговицы, поражением зрительного нерва, косоглазием является одним из симптомов маннозидоза - нарушения метаболизма, связанного с дефицитом активной кислой маннозидазы А и В. Заболевание характеризуется множественными дизостозами, снижением слуха, гепатоспленомегалией, задержкой психомоторного развития и др.
- В случаях нарушения кальциевого обмена развивается так называемая тетаническая катаракта (чаще зонулярная), одновременно могут наблюдаться тетания, спазмофилия, рахит, почечная недостаточность. Лечение, начатое в ранней стадии заболевания (внутривенные инъекции 5-10% раствора хлорида кальция, препараты щитовидной железы), может приостановить развитие помутнения хрусталика.
Катаракта служит одним из симптомов наследственных изменений соединительной ткани и аномалии костной системы :
- при синдроме Марфана ,
- при синдроме Маркезани - синдром микросферофакии-брахиморфии, врождённая гиперпластическая мезодермальная дисморфодистрофия. Данная патология, характеризующаяся тремя основными признаками: низкий рост, подвывих хрусталика и брахидактилия. Также наблюдаются нарушение аккомодации, глаукома, брахицефалия и недоразвитие конечностей, ограничение подвижности в суставах, укорочение туловища и шеи.
- при синдроме Маргетани - системное наследственное поражение мезенхимальной ткани. Больные с этим синдромом имеют малый рост, короткие конечности, увеличенный размер головы (брахицефалию), ограничение подвижности суставов, изменения в сердечно-сосудистой системе и других органах. Со стороны хрусталика - эктопия книзу, сферофакия, микрофакия и др.; миопия, отслойка сетчатки, врожденная глаукома.
- Катаракта является одним из постоянных симптомов врожденной хондродистрофии , характеризующейся замедлением эпифизарного роста длинных костей при нормальном периостальном росте, что приводит к укорочению и утолщению костей.
- Помутнение хрусталика нередко наблюдается при синдроме Апера , признаками которого являются «башенный» череп, синдактилия, полидактилия, гипоплазия верхней челюсти, порок сердца, умственная отсталость, уплощение глазниц, экзофтальм, расходящееся косоглазие, нистагм, поражение зрительного нерва (застойные диски, атрофия), колобомы сосудистой оболочки, поражение сетчатки.
- Врожденная или развивающаяся на первом году жизни катаракта часто встречается при синдроме Конради , характеризующемся непропорциональным нанизмом, аномалиями пальцев, сколиозом, поражением связочного аппарата суставов. Помутнение хрусталика при наследственных поражениях кожи объясняют тем, что он является производным эктодермы.
- Катаракта развивается при синдроме Ротмунда , характеризующемся дерматозом, гипогенитализмом, а также врожденном ихтиозе, представляющем собой сочетание гиперкератоза с поражением органа зрения.
- При синдроме Шефера наряду с фолликулярным кератозом кожи, очагами облысения, микроцефалией, карликовым ростом, гипогенитализмом, умственной отсталостью наблюдается врожденная катаракта.
- Помутнение хрусталика характерно также для инфантильного пигментозного дерматоза Блоха-Сульцбергера , при котором отмечаются пигментация кожи, облысение, аномалия зубов, другие поражения глаз - атрофия зрительных нервов, косоглазие, нистагм.
- Врожденная катаракта вместе с микрофтальмом, гетерохромией, эктопией зрачка, помутнением роговицы, цветослепотой наблюдается при конституциональной шаровидно-клеточной гемолитической анемии , общесоматическими проявлениями которой служат гемолитическая желтуха, спленомегалия, костные аномалии, нарушение пигментации кожных покровов, отосклероз, полидактилия и др.
Из хромосомных заболеваний с поражением хрусталика:
- болезнь Дауна , которая обусловлена трисомией хромосомы 21 и наблюдается преимущественно у детей немолодых матерей. Глазными проявлениями болезни Дауна служат эпикантус, нистагм, косоглазие, помутнение роговицы; катаракта встречается у 15-50% больных.
- синдром Маринежу- Шегрена , характеризующийся врожденной мозжечковой спинальной атаксией, задержкой физического и умственного развития, карликовым ростом;
- синдром Лоу - различные варианты поражения почек, нарушением фосфорно-кальциевого обмена, мышечная гипотония, олигофрения, крипторхизм. Болеют только мальчики. При синдроме Лоу наблюдаются катаракты, сочетающиеся с глаукомой.
- синдром Шерешевского-Тернера-Бонневи-Ульриха (синдром птеригиума шеи); ;
- болезнь Норри, Аксенфельда, Альпорта, Коккейна, Ригера и др.
- Описаны катаракты при синдромах Мартена-Юлбрайта, Бассена Корнцвейга, Кнаппа Комровера, Сабуро и др.
Колобома хрусталика - дефект ткани хрусталика 0 нижнем отделе, который образуется в результате неполного закрытия зародышевой щели при формировании вторичного глазного бокала. Эта патология встречается очень редко и обычно сочетается с колобомой радужки, цилиарного тела и хориоидеи.
Диагностика
Все новорожденные должны пройти скрининговую проверку зрения, включая оценку красных рефлексов.
- Красный рефлекс лучше всего опеределяется в затемненной комнате при использовании яркого прямого источника света (офтальмоскоп). Необходимо светить в оба глаза одновременно на расстоянии полуметра. Этот тест может быть использован для рутинной проверки медсестрой, педиатром или участковым врачом.
- Ретиноскопия с нерасширенным зрачком полезна для оценки степени выраженности помутнений хрусталика у детей, которые еще не говорят. Любое центральное или краевое помутрение более чем 3 мм считается визуально значимым.
- Лабораторные тесты: в отличие от односторонних врожденных катаракт, двусторонние могут быть связаны со многими системными метаболическими нарушениями. Основные лабораторные исследования для двусторонних катаракт неизвестной этиологии у практически здоровых детей включают:
- Общий анализ мочи на остаточные вещества, оперделение галактозо-1-уридилтрансферазы, галактокиназы, аминокислот
- Инфекционные заболевания: TORCH (Toxoplasma (токсоплазменная инфекция) - Rubella (краснуха) - Cytomegalovirus (цитомегаловирус) - Herpes (герпес)) и ветряная оспа, сифилис
- Исследование в сыворотке кальция, глюкозы, фосфора и ферритина.
Клинико-функциональные особенности
 Виды катаракт
Виды катаракт
а1 - передняя полярная,
а2 - задняя полярная,
б - веретенообразная,
в - слоистая,
г - ядерная,
д - корковая,
е - полная.
Врожденные катаракты отличаются большим клиническим и функциональным полиморфизмом. Для систематизации клинических проявлений врожденных катаракт большое значение, с точки зрения диагностики, определения лечебной тактики и прогноза заболевания, имеют различные классификации.
Оптимальной и отвечающей всем вышеперечисленным требованиям является классификация Э.С. Аветисова, Е.И. Ковалевского, А.В. Хватовой (1987).
- по характеру поражения - одно- и двусторонние,
- по степени помутнения хрусталика - частичные и полные,
- по локализации помутнения - капсулярные, капсуло-лентикулярные и лентикулярные.
Среди клинических форм врожденных катаракт наиболее часто встречаются полные катаракты, характеризующиеся диффузным помутнением хрусталика с сохранением его формы и размеров. На фоне гомогенного помутнения вещества хрусталика встречаются единичные, а чаще множественные кальцификаты.
Катаракта может быть лентикулярной или капсуло-лентикулярной (с помутнением только передней и задней капсулы). Рефлекс глазного дна отсутствует как при узком, так и при расширенном зрачке.
Разновидностью полной катаракты является «молокообразная», характеризующаяся разжижением хрусталикового вещества. Зрение. при полной катаракте понижено до светоощущения с правильней проекцией света. При несвоевременном удалении полной катаракты развивается депривационная амблиопия высокой степени.
 Значительное место в структуре врожденных помутнений занимают зонулярные
катаракты, представляющие частичное помутнение хрусталика в виде отдельных слоев, расположенных между эмбриональным ядром и кортикальными слоями. Остальная часть хрусталика прозрачна. Могут наблюдаться два или три слоя помутнения, разделенных между собой прозрачным хрусталиковым веществом. Помутнение имеет форму диска различного диаметра (от 3 до 9 мм) с четкими, ровными краями. По экватору диск, как правило, окружен так называемыми «наездниками» - помутнениями периферической зоны, имеющими форму петель или крючков. При боковом освещении зонулярная катаракта представляется в виде серого диска. При исследовании в проходящем свете на фоне розово-красного рефлекса с глазного дна виден темный диск помутнения.
Значительное место в структуре врожденных помутнений занимают зонулярные
катаракты, представляющие частичное помутнение хрусталика в виде отдельных слоев, расположенных между эмбриональным ядром и кортикальными слоями. Остальная часть хрусталика прозрачна. Могут наблюдаться два или три слоя помутнения, разделенных между собой прозрачным хрусталиковым веществом. Помутнение имеет форму диска различного диаметра (от 3 до 9 мм) с четкими, ровными краями. По экватору диск, как правило, окружен так называемыми «наездниками» - помутнениями периферической зоны, имеющими форму петель или крючков. При боковом освещении зонулярная катаракта представляется в виде серого диска. При исследовании в проходящем свете на фоне розово-красного рефлекса с глазного дна виден темный диск помутнения.
При относительно небольших размерах его через прозрачную периферию хрусталика удается рассмотреть глазное дно и даже исследовать рефракцию. Острота зрения при зонулярных катарактах, в зависимости от интенсивности и размеров помутнения, в пределах от нескольких сотых до нескольких десятых, достигая в отдельных случаях 0,3-0,5. При расширении зрачка зрение, как правило, повышается, В зависимости от интенсивности помутнения хрусталика и уровня остаточной остроты зрения можно выделить три степени помутнения хрусталика при зонулярных катарактах, что имеет большое значение для определения прогноза и оптимальных сроков операций.
- При I степени выявляется полупрозрачный диск помутнения хрусталика, через который возможна ретиноскопия. Остаточная острота зрения - 0,15-+0,05 (от 0,1 до 0,4 и выше). Бинокулярное зрение отмечается в 46,6 % случаев.
- При II степени имеется выраженное помутнение диска, через который определяется слабый рефлекс, офтальмоскопия центральной области затруднена, детали глазного дна не просматриваются. Острота зрения 0,05-+0,09. Бинокулярное зрение отсутствует.
- При III степени резко выражено помутнение диска, рефлекса с глазного дна нет, ретиноскопия невозможна. Острота зрения менее 0,05. Бинокулярное зрение отсутствует.
При II и III степени интенсивности помутнения хрусталика велика опасность развития депривационной амблиопии высокой степени.
Особенностью врожденных катаракт является их способность рассасываться с формированием полурассосавшихся и пленчатых форм.
Полурассосавшиеся катаракты образуются в результате частичного самопроизвольного рассасывания хрусталикового вещества, которое разжижается и диффундирует через неповрежденную капсулу. При дальнейшей резорбции помутневших хрусталиковых масс могут образоваться пленчатые катаракты. Процесс рассасывания хрусталика может происходить как во внутриутробном, так и в постнатальном периоде. Характерной особенностью полурассосавшейся катаракты является уплощение хрусталика, уменьшение его передне-заднего размера.
При полурассосавшейся катаракте, образовавшейся из полной, рефлекса с глазного дна нет. Зрение снижено до светоощущения с правильной проекцией света. Имеется опасность развития депривационной амблиопии. В случаях образования полурассосавшейся катаракты из зонулярной по периферии зрачка виден розовый рефлекс с глазного дна, рассмотреть которое, как правило, не удается. Опасность развития депривационной амблиопии велика.
Пленчатые катаракты являются аномалией развития хрусталика или образуется в результате внутриутробного или постнатального частичного его рассасывания. Представляет пленку серовато-беловатого цвета, состоящую из помутневших передней и задней капсулы, остатков мутных хрусталиковых масс, среди которых могут находиться кальцификаты. Толщина в среднем составляет 1,5 мм. Рефлекс глазного дна чаще отсутствует. В отдельных случаях через менее плотные участки пленки виден слабо розовый рефлекс. Зрение, как правило, понижено до светоощущения, в редких случаях может составлять 0,01-0,04. Велика опасность развития депривационной амблиопии.
Центральные (ядерные) катаракты представляют дисковидной формы помутнение центрального отдела хрусталика (эмбрионального или фетального ядра). Остаточная острота зрения, в зависимости от интенсивности помутнения и размера диска, может варьировать от нескольких сотых до десятых, достигая нередко высокого уровня (0,1-0,5).
Атипичные катаракты характеризуются частичным помутнение хрусталика разнообразной формы и локализации (преимущественно центральной). Большая часть хрусталика прозрачна.
Полярные катаракты относятся к капсуло-лентикулярным. Помутнение в этих случаях захватывает капсулу и прилежащие слои хрусталика, остальная его часть остается прозрачной. При передней полярной катаракте округлое серовато-белое помутнение распределено у переднего полюса хрусталика, при задней - у заднего полюса хрусталика. В проходящем свете на фоне розово-красного рефлекса с глазного дна видно темное округлое помутнение.
Разновидностью передней полярной катаракты является пирамидальная , при которой ограниченное гомогенное плотное помутнение имеет форму конуса, обращенного вершиной в переднюю камеру.
Полярные катаракты либо не влияют на остроту зрения, либо понижают ее в небольшой степени. Следует иметь в виду, что при полярной катаракте может развиваться амблиопия в возможностью выключения пораженного глаза из акта зрения. Поэтому в этих случаях с целью профилактики развития амблиопии может потребоваться плеоптическое лечение.
Передняя и задняя полярные катаракты могут быть соединены веретенообразной формы помутнением, образуя так называемую веретенообразную катаракту. При этой форме острота зрения снижена значительнее, чем при полярных катарактах, но, как правило, сохраняется на достаточно высоком уровне.
Наряду с вышеперечисленным существует значительное число врожденных катаракт, при которых наблюдаются различные по характеру, размерам и локализации помутнения хрусталика, как правило, не влияющие на остроту зрения или незначительно снижающие ее. К таким катарактам можно отнести переднюю аксиальную, звездчатую, ядерную порошкообразную, точечную, коралловидную и др.
Сопутствующая патология
Врожденная катаракта относительно редко представляет собой изолированное поражение хрусталика, часто сочетается с другими патологическими изменениями органа зрения или организма ребенка. Различные дефекты органа зрения наблюдаются у 36,8-77,3% детей с врожденными катарактами: косоглазие, нистагм, микрофтальм, микрокорнеа, патология роговицы, стекловидного тела, сосудистой оболочки, сетчатки и зрительного нерва.
Косоглазие
наблюдается у 30,2-83,3% детей с врожденными катарактами. Чаше бывает сходящимся, альтернирующим, преимущественно постоянным. Угол отклонения глаза варьирует от 5 до 60, чаще
равняясь 15-20°.
Нистагм отмечается у 14,0-58,8% детей, может быть врожденным и приобретенным, связанным с резким понижением зрения. Чаще он является маятникообразным, горизонтальным, реже - толчкообразным. Нистагм преимущественно встречается при катарактах резко снижающих зрение: полные, полурассосавшиеся, пленчатые, а также при катарактах с наличием других аномалий (микрофтальм и др.).
Микрофтальм
- одна из частых форм сопутствующей врожденной катаракте патологии органа зрения, встречается в 22,5% случаев, характеризуется уменьшенным размером глазного яблока, наличием разнообразных аномалий и функциональной неполноценностью глаза.
Микрофтальм может быть полным, передним и задним.
- При полном микроофтальме передне-задняя ось (ПЗО) глазного яблока и диаметр роговицы уменьшены на 1 мм и более.
- При переднем микрофтальме (микрокорнеа) уменьшен только диаметр роговицы на 1 мм и более при нормальном размере ПЗО глаза.
- При заднем микрофтальме уменьшены размеры ПЗО при нормальных размерах диаметра роговицы (встречается редко).
В зависимости от размеров глаза различают 3 степени микрофтальма :
- I - уменьшение одного или двух вышеуказанных размеров на 1,0-1,5 мм по сравнению с возрастной нормой;
- II - уменьшение на 2,0-2,5 мм;
- III - уменьшение на 3 мм и более.
Особенностями врожденных катаракт при микрофтальме являются преимущественно полные помутнения хрусталика - 66,7% (зонулярные составляют 2,7%), высокий процент капсуло-лентикулярных помутнений - 67,1%, узкий ригидный зрачок и различные его аномалии вплоть до отсутствия.
Аномалии роговой оболочки
Наиболее частым изменением роговой оболочки при врожденных катарактах является изменение ее размеров - микрокорнеа . Реже встречается склеророговица и ее помутнения различной интенсивности и локализации, эктазии, дермоидная киста.
Нередко встречаются колобомы радужки , которые широко варьируют по размерам и форме, чаще располагаются в нижнем сегменте. Истинная поликория с наличием нескольких зрачковых отверстий встречается редко, чаще наблюдаются дырчатые отверстия в радужке.
Тяжелую патологию представляет врожденная катаракта в сочетании с аниридией, чаще частичной. Гипоплазия или атрезия дилятатора являются причиной миоза и ригидности зрачка. Нередкой находкой после удаления катаракты является колобома сосудистой оболочки различного размера, чаще располагающаяся в нижнем сегменте глазного дна. Тяжелыми аномалиями являются различные проявления мезодермального дисгенеза.Катаракта также является одним из симптомов синдрома Ригера (дисгенез радужки и роговицы) и синдрома Петерса (мезодермально-эктодермального дисгенеза роговицы и радужки).
Различные по характеру поражения и степени выраженности изменения сетчатки и зрительного нерва , выявленные в 55% случаев, составляют одну из причин низкой остроты зрения после удаления врожденной катаракты. Чаще наблюдали сочетанное поражение (40,5%), реже - изолированное изменение сетчатки (5,0%) или зрительного нерва (9,5%).
- Патологии со стороны зрительного нерва включала частичную его атрофию (полная атрофия встречалась крайне редко) и аномалии развития (уменьшение размеров, изменение формы диска и др.).
- Со стороны сетчатки выявляли гипоплазию макулы, миелиновые волокна, центральную и периферическую дистрофию, старые хориоретинальные очаги (множественные, мелкие, по периферии, или крупные - в центральной области).
Хирургическое лечение
Показания к экстракции врожденных катаракт определяются остаточной остротой зрения, клинической формой помутнения хрусталика и общесоматическим состоянием ребенка (отсутствие противопоказаний к операции и наркозу по состоянию организма ребенка).
Имплантация ИОЛ имеет особое значение для коррекции афакии у детей первых месяцев жизни, так как она обеспечивает ее постоянную коррекцию в критический сенситивный период развития зрительного анализатора, что способствует достижению высоких зрительных функций и восстановлению бинокулярного зрения.
В детской офтальмологии общепринято, что удаление врожденной катаракты показано в случаях, когда острота зрения с коррекцией ниже 0,3. Однако острота зрения может быть критерием для определения показаний и сроков экстракции катаракты только у детей старшего возраста, у которых возможно исследование зрения. Ранние операции показаны при формах врожденных катаракте резким понижением остроты зрения, в связи с чем имеется опасность развития депривационной амблиопии высокой степени. К ним относятся полные, полурассосавшиеся, атипичные, пленчатые, зонулярные (II-III степени помутнения), центральные, передне заднекапсулярные катаракты с диаметром помутнения более 2,5 мм.
Наиболее оптимальными сроками ранних операций при врожденных катарактах являются первые 6 месяцев жизни ребенка. После операций, проведенных в более позднем возрасте у детей с катарактами, вызывающими депривацию, развивается тяжелая амблиопия с морфофункциональными изменениями в зрительной системе.
- Зонулярные катаракты I степени помутнения, ядерные и передне-заднекапсулярные с диаметром помутнения менее 2,5 мм, при которых через диск помутнения возможна ретиноскопия, рано не оперируют. Такие формы катаракт целесообразно удалять в возрасте 4-6 лет и старше в зависимости от характера и динамики помутнения.
- При односторонних катарактах сроки операций те же, что и при двусторонних формах, однако в ряде случаев (при наличии сосудов в радужке, первичного персистирующего стекловидного тела) удаление катаракты целесообразно отложить до 8-месячного возраста и более.
Анализ проведенных исследований показал, что при расчете оптической силы ИОЛ, имплантируемой детям грудного возраста, необходима гипокоррекция ее величины, рассчитанной по формуле SRK II, c учетом разницы между исходной и прогнозируемой после завершения физиологического роста величиной ПЗО глаза. У большинства детей после имплантации ИОЛ, диоптрийность которых была рассчитана на анатомо-топографические параметры здоровых глаз после завершения физиологического роста, на момент осмотра наблюдалась рефракция, соответствующая возрастной норме.
Противопоказания к хирургическому лечению двусторонних врожденных катаракт являются:
- противопоказания к общему обезболиванию
- острота зрения выше 0,3.
- Относительные противопоказания - слепота (зрение = 0), отсутствие ЭРГ, фиброз стекловидного тела, отслойка сетчатки.
Особенности строения глаза и хрусталика в детском возрасте (мягкая консистенция или отсутствие ядра, прочность связочно аппарата, вязкие хрусталиковые массы, выраженные витреолентикулярные сращения) обусловливают иную тактику хирургии катаракты чем у взрослых.
Интракапсулярная экстракция не нашла применения у детей, так как попытки использования зонулолитических средств (а-химотрипсина), растворяющих ресничные пояски, приводили к высокому проценту выпадения стекловидного тела во время операции, неблагоприятному влиянию протеолитических ферментов на различные структуры глаза, включая сетчатку и необходимости применения неоправданно большого разреза роговицы.
К наиболее старым методам хирургического лечения врожденных катаракт относится дисцизия в различных ее модификациях. Принцип операции заключался в рассечении передней капсулы хрусталика дисцизионной иглой, в результате чего хрусталиковые массы выходят в переднюю камеру, набухают и рассасываются. Частое развитие тяжелых послеоперационных осложнений (длительное рассасывание набухающих хрусталиковых масс, выраженный воспалительный процесс, повышение внутриглазного давления и др.), а также необходимость повторных манипуляций привели к отказу от дисцизии как самостоятельной операции.
Один из наиболее известных методов удаления мягкой катаракты - линеарная экстракция . Техника ее заключалась в разрезе роговицы длиной 3,0-3,5 мм копьевидным ножом на уровне максимально расширенного зрачка и вскрытии передней капсулы хрусталика цистотомом. С помощью шпателя и ложечки Давиэля удаляли хрусталиковые массы. Рану не ушивали. При этом было отмечено, что слишком роговичное расположение разреза часто приводило к образованию передних синехий и деформации зрачка, а отсутствие швов - к нарушению адаптации разреза роговицы, выпадению радужки, ущемлению стекловидного тела и др.
Исторически сложившаяся традиция хирургии детских катаракт - использование различных аспирационно-ирригационных методик, предполагающих малые разрезы.
Большое распространение в хирургии врожденных катаракт получил метод аспирации , принцип которого состоял в отсасывании хрусталиковых масс. Преимуществом аспирации является возможность удаления врожденных мягких катаракт через маленький разрез (1,5-2,0 мм), что обеспечивало безопасность метода. Разрез так же как при линеарной экстракции, производили в роговице или лимбе после отсепаровки конъюнктивального лоскута. Наиболее простой является техника, по которой введеным через разрез цистотомом вскрывалась передняя капсула хрусталика, массы которого отсасывали с помощью канюли, соединенной со шприцом непосредственно или с помощь полиэтиленовой трубочки.
В дальнейшем более широко стала применяться аспирационно-ирригационная техника с использованием отдельных или спаренных аспирационных и ирригационных канюль и шприцов, обеспечивающая малую травматичность операции. Ирригацию осуществляли через дополнительный парацентез посредством тонкой силиконовой трубочки или иглы, введенной в переднюю камеру.
Появление факоэмульсификаторов и витреотомов открыли новые возможности в лечении катаракт (аппарат Кавитрон, Спарта, Кассовского и др.). С помощью ультразвука происходило дробление катаракты до состояния эмульсии, которая затем аспирировалась. Одновременная ирригация обеспечивала сохранение передней камеры и постоянного тонуса глазного яблока на протяжении всех этапов операции. Отсутствие плотного ядра в детских хрусталиках требовало минимальной экспозиции ультразвука или использования только режима аспирации, что не оказывало негативного влияния на ткани глаза.
Бурный научно-технический прогресс последних лет, активное применение компьютерных технологий в медицине способствовали появлению сложной аспирационно-ирригационной аппаратуры, факоэмульсификаторов нового поколения и витреотомов, что положительным образом сказалось на технике хирургии детских катаракт, позволив быстро, полно и атравматично удалять хрусталиковые массы (аппараты «Legasy 2000», «Infinity», «Premier», «Millenium» и др.).
Внедрение лазеров в офтальмологию позволило разработать высокоэффективный метод удаления врожденных катаракт комбинированную лазерно-инструментальную экстракцию, сочетающую ИАГ-лазерный передний капсулорексис с последующим удалением хрусталиковых масс аспирацией-ирригацией . Метод позволяет полностью удалить хрусталиковые массы, точно иссекать отверстие передней капсулы хрусталика округлой формы заданного диаметра, с ровными краями вне зависимости от ее прозрачности и плотности и формировать оптимальный капсульный мешок для последующей интракапсулярной фиксации ИОЛ.
Разнообразные клинические формы врожденных катаракт и высокая частота сопутствующей патологии предполагают выбор индивидуальной тактики хирургического лечения, которая зависит от положения хрусталика, степени резорбции хрусталиковых масс, состояния задней капсулы, наличия микрофтальма, патологии стекловидного тела и т.д.
- Так, факоэмульсификация (факоаспирация) показана у детей с нормальным положением хрусталика, при зонулярных, центральных и некоторых атипичных врожденных катарактах, когда имеется большое количество прозрачных масс, удаление которых традиционными способами представляет определенные трудности.
- При врожденных катарактах, имеющих патологию задней капсулы и передних отделов стекловидного тела, при подвывихах хрусталика хорошо зарекомендовал себя метод ленсвитрэктомии с доступом через роговицу или плоскую часть цилиарного тела с использованием витреотомов.
- Комбинированная лазерно-инструментальная экстракция имеет широкие показания и может быть использована практически при всех формах врожденных катаракт.
Особая тактика хирургических вмешательствах требуется при сочетании врожденной катаракты с микрофтальмом . Малый размер глазного яблока и роговицы, глубокое его расположение в глазнице и узкая глазная щель, затрудняющие операционный подход, неясность топографии ресничного тела и зубчатой линии, ригидный зрачок определили целесообразность переднего лимбального подхода к хрусталику с использованием аспирационно-ирригационной техники. Преимущество переднего подхода к хрусталику состоит также и в том, что в ряде случаев требуются реконструктивные вмешательства в передней камере по устранению различных аномалий (рассечение зрачковых мембран, иридокорнеальных сращений, удаление гиалоидных мембран с передней поверхности радужки, разъединение сращенных с хрусталиком удлиненных отростков цилиарного тела). С целью сохранения иридокапсулярной диафрагмы, что особенно важно для аномальных глаз, прозрачную заднюю капсулу хрусталика сохраняют.
«Золотым стандартом» хирургии врожденных катаракт в настоящее время является мануальная или аппаратная (факоаспирация, ленсэктомия) аспирационно-ирригационная техника, с применением малых роговичных или тоннельных разрезов, с проведением переднего кругового непрерывного капсулорексиса, позволяющего формировать надежный капсульный мешок, необходимый для имплантации ИОЛ и использование современных высококачественных вискоэластиков (Provisc, Healon, Biocorneal, Viscoat, Megacrom, Celoftal и др.).
Большое внимание в современной хирургии катаракт уделяется операционным разрезам. Экстракция катаракты в детском возрасте, наряду с традиционным выполнением ее через малый разрез, предполагает обеспечение надежной герметизации операционной раны, что весьма важно, учитывая беспокойное поведение ребенка в послеоперационный период.
Принципиально новые возможности открывает в настоящее время перед детскими офтальмохирургами использование так называемых самоадаптирующихся роговичных, склеро-роговичных и лимбально-роговичных тоннельных разрезов, широко применяемых при факоэмульсификации возрастной катаракты. Использование тоннельных разрезов обеспечивает высокую скорость репаративныхпроцессов, отсутствие индуцированного астигматизма, быструю и качественную реабилитацию детей после операции. Несмотря на то, что проведение тоннельных разрезов предполагает их самогерметизацию и отсутствие швов, оперативное вмешательство у детей необходимо заканчивать шовной фиксацией, учитывая беспокойное поведение ребенка в послеоперационном периоде.
Вскрытие передней капсулы хрусталика при любом варианте аспирационно-ирригационной техники является весьма ответственным этапом операции. От характера, локализации, формы и размера передней капсулотомии зависит создание наиболее благоприятных условий для максимального удаления масс хрусталика, предупреждение развития вторичной катаракты и ряда осложнений, обусловленных патологическим влиянием на глаз оставшихся хрусталиковых масс.
Известны различные способы вскрытия передней капсулы хрусталика
- циркулярная резекция передней капсулы путем наложения ряда мелких перфораций по краю расширенного зрачка с последующим рассечением перемычек между перфорациями - способ «консервной банки»;
- горизонтальный надрез от 2 до 10 ч - техника «конверта»;
- разрез капсулы в виде треугольника;
- нанесение перфораций с помощью ИАГ-лазера.
В эпоху имплантационной хирургии передняя капсулотомия должна не только создать условия для максимального удаления хрусталиковых масс, но и обеспечить формирование капсулярного мешка для надежной фиксации в нем интраокулярной линзы.
Все перечисленные выше способы вскрытия передней капсулы страдают одним существенным недостатком - возможным образованием радиальных разрывов передней капсулы при внутрикапсульных манипуляциях с хрусталиковыми массами и при имплантации ИОЛ, когда напряжение на капсулу возрастает. В детском возрасте при имплантации складывающихся ИОЛ в момент расправления линзы в мешке это напряжение возрастает еще больше.
Новым методом вскрытия передней капсулы, позволяющим формировать надежный капсульный мешок, является передний непре рывный круговой капсулорексис , разработанный Gimbel H.V., NeuhannT. (1990). Выполнение капсулорексиса в детском возрасте с использованием цистотома или одноразовой иглы и капсульного пинцета является одним из наиболее сложных хирургических этапов и имеет свои особенности, обусловленные возрастными характеристиками глаза и формой катаракты: эластичностью и меньшей, чем у взрослых, толщиной передней капсулы, повышенным давлением на хрусталик со стороны стекловидного тела и «мощным» связочным аппаратом хрусталика. Часто капсулорексис оказывается децентрированным кверху, в ряде случаев - выходит из-под контроля хирурга и новое направление задается ножницами Ваннас.
Тактики по отношению к задней капсуле хрусталика при экстракции врожденных катаракт различны. Большинство детских хирургов стремятся сохранить прозрачную заднюю капсулу хрусталика, что обеспечивает нормальные анатомо-физиологические соотношения в переднем отделе глаза, минимальный риск развития тяжелых послеоперационных осложнений со стороны заднего отрезка глаза, а также создает оптимальные условия для атравматичной вторичной имплантации ИОЛ, если она не была произведена одномоментно с удалением катаракты.
В то же время высокая частота развития вторичной катаракты в детском возрасте обуславливает непрекращающийся поиск различных хирургических приемов для профилактики ее возникновения. Предлагаются различные инструменты с алмазным напылением или аспирационно-ирригационные наконечники, позволяющие очищать заднюю капсулу и остатки передней капсулы от субкапсулярных элементов (остатков хрусталиковых масс) во время факоаспирации.
Актуальным в настоящее время является вопрос о целесообразности иссечения прозрачной задней капсулы хрусталика в качестве меры профилактики вторичной катаракты. Предлагаются различные методики проведения заднего капсулорексиса с или без ограниченной передней витрэктомии.
Необходимо отметить, что проведение непрерывного кругового заднего капсулорексиса при удалении врожденных катаракт, по данным ряда авторов, не предотвращает развитие вторичных катаракт, что обусловлено высокими регенераторными способностями детского глаза, особенно выраженными у детей младшего возраста. Этот факт ставит под сомнение целесообразность вскрытия прозрачной задней капсулы хрусталика растущего глаза ребенка.
Осложнения
Осложнения хирургического лечения врожденных катаракт могут возникать во время операции, в раннем и позднем послеоперационном периоде.
Интраоперационные осложнения
Основным осложнением во время удаления врожденных катаракт у детей является выпадение стекловидного тела . Повышенную опасность этого осложнения связывают с возрастными особенностями хрусталика и глаза, среди которых имеют значение тонкость задней капсулы и передней пограничной мембраны стекловидного тела, а также тесная взаимосвязь между ними. Нарушение целости задней капсулы, как правило, сопровождается повреждением передней пограничной мембраны и выпадением стекловидного тела в переднюю камеру или в разрез. Выпадение стекловидного тела при повреждении этих структур связывают с возникающим после вскрытия глазного яблока коллапсом склеры, предрасположенность к которому имеется благодаря повышенной эластичности и меньшей ригидности ее в детском возрасте. В результате коллапса склеры оказывается давление на стекловидное тело, что способствует его выпадению.
Выпадение стекловидного тела может привести к таким тяжелым последствиям, как буллезная кератопатия, витрео-иридо-корнеальные сращения, вторичная глаукома, отслойка сетчатки. Правильная тактика при выпадении стекловидного тела может предотвратить эти тяжелые последствия. Необходимо освободить переднюю камеру и края разреза от стекловидного тела, выполнить витрэктомию, сузить зрачок, произвести иридэктомию, восстановить переднюю камеру физиологическим раствором.
Специфическим, хотя и не часто встречающимся, осложнением хирургии детского глаза является выпадение фибрина на поверхность радужной оболочки во время операций, наблюдаемого у взрослого контингента больных лишь в 4-9% случаев. Это связано с повышенной пропинаемостью сосудов, выраженной реактивностью тканей глаза, особенно радужной оболочки, незрелостью иммунной системы ребенка. При том, чем меньше ребенок, тем более выражена экссудативная реакция во время экстракции катаракты.
Другие интраоперационные осложнения (неполное удаление хрусталиковых масс, кровоизлияния в переднюю камеру) при своевременной хирургической технике практически не встречаются.
Специфическим осложнением при имплантации гибкой ИОЛ является самопроизвольное вскрытие задней капсулы хрусталика в момент ее раскрытия в глазу. Причиной данного осложнения может явиться врожденная патология задней капсулы (ее истончение, неравномерное помутнение), недостаточное количество или качество вискоэластика, в среде которого происходит медленное атравматичное раскрытие ИОЛ. Учитывая это при имплантации ИОЛ у детей необходимо использовать высококачественные вискоэластики, позволяющие формировать внутриглазные пространства, стабилизировать ткани, увеличивать мидриаз, раскрывать и поддерживать капсулярную сумку открытой во время имплантации ИОЛ, создавать контрдавление на стекловидное тело в случае разрыва капсулы.
Послеоперационные осложнения у детей с афакией
Характерным для раннего периода после экстракции врожденных катаракт у детей являются воспалительные осложнения со склонностью к экссудации и пролиферации. В большинстве случаев наблюдаются ириты (16,1%), реже иридоциклиты (1,9%). Зрачковый блок в результате обтурации зрачка воздухом или стекловидным телом наблюдается в 1,5%.
Характерные симптомы этого осложнения - боли в глазу, повышенное внутриглазное давление, отек роговицы, мелкая передняя камера или отсутствие ее, обтурация зрачка. Если консервативное лечение (расширение зрачка, диакарб, противовоспалительное лечение) в течение 6-12 ч не ликвидирует осложнение, требуется хирургическое вмешательство (витреоктомия, иридэктомия).
Основным осложнением позднего послеоперационного периода является вторичная катаракта, требующая своевременного хирургического вмешательства (удаление, рассечение вторичной катаракты - хирургическое, лазерное).
Требуется своевременные выявления и лечение вторичной глаукомы (1,0%), отслойки сетчатки (0,5%).
Послеоперационные осложнения у детей с артифакией
При имплантации ИОЛ у детей могут развиваться воспалительные реакции, имеющие свои возрастные особенности. Общеизвестно, что дети, в сравнении со взрослыми пациентами, имеют повышенную склонность к экссудативным реакциям в послеоперационном периоде. Наиболее характерными являются фибринозный, «желеобразный» экссудаты, стерильный гипопион. Фибринозный экссуадат в виде тонких нитей в области зрачка из-за ИОЛ чаще появляется на 5-7-й день (иногда на 7-10-й день) после операции и имеет тенденцию к медленному рассасыванию.
Вторым типом экссудативной реакции является «желеобразный» экссудат в виде «облачка», фиксированного на ИОЛ, который чаще появляется в первые дни после операции и рассасывается в течение 3-5 дней. Значительно реже встречается «стерильный гипопион», рассасывающийся в течении 1-2 дней. Возможно сочетание гипопиона с фиброзным или «желеобразным» экссудатом.
Вторичные катаракты в виде фиброза задней капсулы хрусталика, шаров Адамюка-Эльшнига являются наиболее частыми осложнениями, характерными вообще для хирургии детских катаракт, независимо от того, была или нет имплантирована ИОЛ. Это находит свое объяснение в быстрой пролиферации и метаплазии эпителиальных клеток хрусталика, миграции их по задней капсуле, под ИОЛ в оптическую зону. Причем чем младше ребенок, тем быстрее происходят эти процессы и более выражены процессы пролиферации.
Специфическим для имплантационной хирургии осложнением является дислокация заднекамерной ИОЛ и децентрация ее оптики. Причиной данного осложнения могут быть смешанная «Bag-sulcus» фиксация как результат дефекта хирургии во время имплантации ИОЛ или как следствие деформации капсульного мешка вследствие происходящих в нем фибропластических процессов. Поскольку в детском возрасте экссудативно-пролиферативные процессы протекают более интенсивно, по сравнению с взрослыми, смещения заднекамерных ИОЛ вследствие «Bag-sulcus» фиксации являются более выраженным. Это осложнение также может быть вызвано неконтролируемым поведением ребенка - ушибами и травмами оперированного глаза.
Одним из вариантов децентрании заднекамерной ИОЛ является ее смешение кпереди, по типу «захвата зрачка». При этом одна часть оптики ИОЛ находится за радужкой, в задней камере, а другая часть, вследствие смешения зрачка и радужной оболочки в передней камере, на радужной оболочке. Причиной такой дислокации ИОЛ при первичной имплантации является послеоперационный иридоциклит, а при вторичной имплантации ИОЛ - рецидив рассеченных в ходе операций плоскостных иридо-капсулярных сращений, имеющих тенденцию к npoгрессированию по краю зрачка с втягиванием радужки под край оптики ИОЛ. При этом центр ИОЛ может сохранять правильное положение по отношению к главной оптической оси глаза.
Профилактикой данного осложнения является минимальная травма радужки во время хирургического вмешательства и максимальное сохранение передней капсулы для покрытия края оптической части ИОЛ. Дислокация ИОЛ по типу «захвата зрачка» сопровождается развитием uvea-touch-синдрома, при котором отмечается хронический вялотекущий увеит с периодическим высыпанием мелкоточечных пигментных и беспигментных преципитатов на задней поверхности роговицы и оптической части ИОЛ, фиброз задней капсулы хрусталика или помутнение передних отделов стекловидного тела в случае проведения заднего капсулорексиса.
Синдром «захвата зрачка» может ограничиваться одной небольшой зоной или прогрессировать, захватывая все большие зоны радужки, вплоть до «полного захвата зрачка», при котором вся оптика заднекамерной ИОЛ перемещается в переднюю камеру и находится перед радужкой. Лечение заключается в проведении противовоспалительной терапии или хирургическим формированием задней камеры с рассечением иридо-капсульных сращений и репозиции ИОЛ.
Регенерация хрусталика
Согласно данным доктора Yizhi Liu, при проведении хирургии врожденной катаракты по новой методике, регенерация собственного хрусталика пациента происходит в течение 6 месяцев. В марте 2016 г. в журнале Nature были опубликованы результаты клинического исследования, в котором приняли участие 12 пациентов (24 глаза) в возрасте до 2 лет с билатеральной врожденной катарактой.
Во время операции выполнялся периферический капсулорексис диаметром 1–1,5 мм (фемтосекундным лазером), и проводилось удаление катаракты при помощи ирригации-аспирации. Затем пациентам назначали инстилляции антибиотика, стероида и атропина. Капсулотомическое отверстие заживало в течение 1 месяца, а к концу 6-месячного периода наблюдения путем регенерации формировался новый собственный хрусталик. В связи с продолжающимся ростом глазного яблока всегда имеются сложности при расчете ИОЛ, поэтому традиционная хирургия катаракты с имплантацией ИОЛ представляет собой спорный вопрос. Однако первоочередной задачей хирургов является восстановление прозрачности оптических сред с целью не допустить развитие амблиопии.
Операция, по словам доктора Zhang, может быть связана с риском потенциальных осложнений. Иногда приходится удалять хрусталик целиком, а удаление или разрыв задней капсулы хрусталика приводит к выпадению стекловидного тела и другим проблемам: макулярному отеку, отеку роговицы, инфицированию, подъему внутриглазного давления и т.д.
Вместо полного удаления хрусталика намного лучше было бы восстановить хрусталик, заставив работать собственные стволовые клетки пациента, – сказал доктор Zhang.
В проведенных ранее исследованиях на животных была продемонстрирована возможность регенерации хрусталика в определенных условиях. Доктор Zhang подчеркнул, что помутнение задней капсулы после операции по поводу катаракты тоже может являться подтверждением наличия стволовых клеток. До клинического исследования на людях доктор Liu удостоверился в наличии стволовых / прогениторных клеток (LEC) у края капсулорексиса в педиатрической практике. Команда доктора Liu убедилась в том, что клетки LEC способны регенерировать, а их количество уменьшается с возрастом, но увеличивается при травме или стимуляции. По словам доктора Liu, пролиферирующие клетки у экватора хрусталика являются стволовыми клетками. Доктор Zhang уточнил, что стволовые клетки находятся под всей поверхностью передней капсулы хрусталика. Традиционное выполнение капсулорексиса диаметром 6–7 мм уничтожает до 80% этих клеток.
С тех пор как мы убедились в экспериментах на мышах, что клетки под передней капсулой являются стволовыми клетками, нам нужно было найти способ минимизировать их повреждение. Мы решили, что в педиатрической практике катаракту с мягким ядром и кортикальными массами можно удалить через маленькое отверстие в капсульном мешке при помощи только ирригации – аспирации. При этом происходит минимальное травмирование стволовых клеток и сохраняется их способность к регенерации, – отметил доктор Zhang.
После предварительного тестирования новой методики на животных было проведено клиническое исследование, в котором сравнивались результаты 12 пациентов (24 глаза) с врожденной катарактой и контрольной группы из 25 пациентов (50 глаз), которым выполнялась традиционная хирургия катаракты. Новая технология оказалась не менее безопасной, чем стандартная методика, но клинические результаты в основной группе оказались значительно лучше, чем в контрольной группе.
Регенерация хрусталика у пациентов основной группы произошла в течение 6 месяцев, и, согласно данным группы доктора Liu, у всех пациентов в определенной степени отмечалось восстановление толщины хрусталика, его оптической силы и способности к аккомодации. У небольшого числа пациентов имелись помутнения в новом регенерировавшем хрусталике. «Естественно, что мы не смогли скорректировать причину катаракты – генные мутации», – пояснил доктор Zhang. Однако у пациентов с хорошим результатом операции хрусталик остается прозрачным в срок более года. Эта операция позволила сохранить прозрачность оптических сред, помогла избежать развития амблиопии и дала время для пропорционального роста структур глазного яблока и сохранения естественной рефракции.
Доктор Zhang отметил, что у пациентов с рецидивом катаракты имеется возможность повторной операции с применением той же технологии. Более того, исследовательская группа планирует ускорить процесс регенерации путем использования биодеградирующего каркаса, созданного на 3D-принтере и содержащего набор факторов роста. Такой каркас может быть введен в капсульный мешок через маленькое отверстие наподобие вискоэластика. По мере того, как будут расти собственные волокна хрусталика пациента, каркас будет постепенно рассасываться.
Наша цель – в долгосрочной перспективе использовать технологию регенерации хрусталика для лечения возрастной катаракты, – говорит доктор Zhang.
Возможно, эта технология даже поможет восстановить аккомодацию.
Hillman L. Lens regeneration: The future is now // EyeWorld (USA). – 2017. – Vol. 22, № 9. – P. 44.