Другие болезни. Половые инфекции у женщин (иппп)
Читайте также
Болезнями женских половых органов называют гинекологические заболевания, которые основываются на физиологических особенностях женского организма. Пациентки с такими проблемами наиболее часто обращаются за помощью к гинекологам. При этом наверняка тех, кто страдает от симптомов и последствий патологий, гораздо больше, но из-за стертой формы болезней или по любым другим причинам женщины не идут к врачу. Нужно четко понимать, что заболевания женской половой системы при длительном протекании и частых обострениях без эффективного медицинского вмешательства могут привести к необратимым последствиям, таким, как нарушения менструальной функции и репродуктивной системы.
Как показывает современная практика, женщина, пребывающая в репродуктивном возрасте, проходит систематическое обследование у акушера-гинеколога. Гинекологический осмотр требуется проходить с профилактической...
На сегодняшний день по статистическим данным наибольший процент женских проблем приходится на различные гинекологические заболевания. Патологические процессы развиваются в половых...
Чистка (выскабливание) маточной полости сегодня является одной из наиболее часто проводимых операций в акушерстве и гинекологии. По сути, это оперативное...
В медицинской практике при наличии определенных показаний лечащие специалисты могут проводить хирургическое действие, связанное с устранением матки. К такому лечебному...
Ввиду влияния различных факторов многие заболевания, имеющие гинекологическую природу, подлежат лечению исключительно операционным путем. В случае обнаружения новообразований злокачественного типа...
Если в работе репродуктивных органов женщины наблюдаются отклонения и возникают подозрения на развитие патологических процессов, то врачи проводят комплексное обследование. ...
Как известно, репродуктивная система в женском организме играет довольно значительную роль. Матка представлена в виде группы мышц и является полым...
На сегодняшний день встречается большое разнообразие хирургических процедур, в том числе и гинекологического характера. По статистическим данным многие пациентки подвергаются...
На сегодняшний день ведущие специалисты-гинекологи предлагают ряд разнообразных способов диагностирования и исследования малых тазовых органов. Наиболее распространенным способом обследования половых...
Своевременное выявление проблемы как залог успешного лечения
Врачи предупреждают, что очень важно вовремя обнаружить заболевания женской половой системы, потому что именно выявление их на ранних стадиях поможет предупредить серьезные последствия и поспособствует скорейшему выздоровлению.
Правда, основной проблемой для диагностирования болезней половых органов женщины является то, что многие из них могут протекать без особых симптомов, либо они выражены не слишком ярко. Поэтому какие-то признаки остаются и вовсе не замеченными. Такого рода заболевания могут стать серьезной угрозой здоровью. К примеру, достаточно бессимптомно появляются опухоли и кисты, эрозия матки. Также скрыто протекают некоторые инфекции, которые можно получить при половой связи.
Для своевременного выявления болезней половых органов каждой женщине стоит взять себе за правило регулярно обследоваться у гинеколога минимум раз в 6 месяцев. При малейших подозрениях или каких-либо проблемах с органами половой системы немедленно обращаться к доктору. Если у вас скрытое протекание заболевания, то не будет ни сбоев в менструальных циклах, ни особых болезненных ощущений в животе, ни специфических влагалищных выделений или каких-то других симптомов, способных указать вам на проблему. Поэтому только гинеколог после взятия мазка и проведения спектра различных обследований (общие анализы мочи, крови, биохимический анализ крови, кольпоскопия шейки матки) сможет вам поставить достоверный диагноз.
Основные симптомы
Болезни женской половой системы имеют различные признаки, но многие из симптомов являются характерными для разных случаев. Обычно проявления бывают общего и местного характера. Такое явление можно объяснить тем, что факторов, влияющих на заболевания женских половых органов, существует очень много. Кроме того, это происходит из-за сложного строения, комплексных и важных функций, связи женской половой системы с другими органами.
Обязательно обращайтесь к врачу, если обнаружите у себя такие признаки, как:
- Наличие кровянистых выделений или появление кровотечений из половых органов;
- Боли при мочеиспускании;
- Болезненный половой акт;
- Появление гнойных, пенистых или творожистых выделений из влагалища;
- Непрерывное жжение или зуд внешних половых органов;
- Сбои в менструальном цикле или любые его нарушения;
- Нарушение работы репродуктивной системы;
- Появление болезненных ощущений внизу живота или в области спины. Степень тяжести боли и ее характер бывают разными. Женщина может испытывать острую, ноющую, тянущую или режущую боль.
Заболевания женских половых органов: причины и факторы их появления
На появление женских болезней может повлиять очень много причин и факторов. Считается, что это происходит, когда организм наиболее ослаблен, если женщина неправильно питается, подвержена частым стрессам, переутомлениям, у нее снижен иммунитет, нарушен менструальный цикл (или присутствуют хронические сбои), наблюдаются различные пороки развития половой системы, нарушения гормонального фона, переохлаждения, любые инфекциии. Часто бывает и так, что заболевание женских половых органов появляется при полученных осложнениях во время беременности, родов и послеродового периода.
Врачи утверждают, что на возникновение заболеваний женской половой системы может повлиять наличие эндокринных, нервных, инфекционных и токсико-инфекционных (тиф, ангина, грипп) заболеваний, некоторых болезней крови.
Подробней о заболеваниях женской половой системы вы сможете узнать просмотрев это видео:
Женские половые болезни: классификация и разновидности
Существует много различных болезней, которые медицина различает по симптомам, степени тяжести, внешним проявлениям, происхождению и другим факторам. Однако все болезни разделяют на несколько групп:
- Воспалительные или инфекционные заболевания;
- Болезни гормонального (эндокринологического) характера;
- Дистрофические и гиперпластические заболевания.
Более подробней о воспалительных заболеваниях вы узнаете после просмотра этого видео:
Инфекционные болезни
Они появляются по различным причинам и возникают даже из-за простого переохлаждения или попадания в половые органы патогенных или бактериальных микроорганизмов. Те, в свою очередь, бывают неспецифические и специфические. Последние могут быть занесены посредством кровяного тока из любого другого внутреннего очага воспаления (параметрит, эндометрит, сальпингоофорит) или попасть в женские половые органы извне (вульвовагинит, вульвит). Причинами таких заболеваний становится наличие кишечных палочек, хламидий, грибов, микоплазм и уреаплазм, трихомонад, вирусов.
Специфические микроорганизмы, вызывая болезни, которые передаются половым путем, становятся причиной целой подгруппы воспалительных заболеваний. Сюда относят сифилис, гонорею, дифтерию, туберкулез половых органов.
Инфекция может распространяться по нижним и верхним половым путям пассивным и активным образом. В первом случае речь идет о лимфогенном или гематогенном путях. Также инфекция может двигаться посредством цервикального канала в полость матки, в трубы и брюшную полость. Второй вариант означает, что в транспортировке будут участвовать трихомонады и сперматозоиды. Способствуют инфекционным распространениям различные факторы:
- Инфекция занеслась при каких-либо внутриматочных манипуляциях (попадая из влагалища либо извне в органы половой системы);
- Роды;
- Наличие обменных или эндокринных нарушений, очагов хронической инфекции;
- Менструация;
- Оперативное вмешательство (на органах малого таза или брюшной полости);
- Общие факторы (при переохлаждениях, стрессах, недостаточном или несбалансированном питании).
Воспалительные процессы могут проходить бессимптомно, так что женщина не будет ощущать каких-то особых проблем. Поэтому не стоит забывать о том, что нужно регулярно посещать кабинет гинеколога в целях профилактических осмотров. Если заболевание будет выявлено на ранней стадии, то врач сможет предупредить его дальнейшее развитие и назначить правильное лечение.
Однако стоит знать, что типичными для воспалительных заболеваний являются общие симптомы в виде нарушений и сбоев менструальных циклов, появления болей, чрезмерного количества белей или других выделений. Обязательно обратитесь к доктору при наличии даже одного признака, чтобы быть спокойной за свое здоровье. Ведь иначе есть риск развития бесплодия, онкологических заболеваний, многих других осложнений (анатомических изменений матки и придатков, образования спаек, риска внематочной беременности и прочих нарушений).
Гормональные болезни половой системы женщины
Возникновению заболеваний этой группы способствуют различные нарушения деятельности желез внутренней секреции, в основном матки и яичников. Они могут разниться по своим проявлениям, но совпадать по основным симптомам: нарушение менструального цикла, дисфункциональное маточное кровотечение, бесплодие (как следствие). К ним относятся миома матки, киста груди (или любого другого органа), дисфункция яичников, аденомиоз, поликистоз, полипы матки.
Опасность многих болезней, которые являются гормонально обусловленными, состоит в появлении в половой системе женщины доброкачественных новообразований. Если вовремя их не обнаружить и не начать соответствующее лечение, то они могут стать злокачественными, онкологическими опухолями.
Гормональные нарушения появляются по многим причинам:
- Генетическая обусловленность и врожденные патологии, когда диагностируют первичную аморею и прочее;
- Различные перенесенные инфекции. Сюда относят не только те, что передаются половым путем;
- Общее плохое состояние организма. Он может быть ослаблен из-за частых болезней, сниженного иммунитета, стрессов, неправильного рациона;
- Проблемы с эндокринной системой;
- Оперативное вмешательство в области половых органов;
- Одна из наиболее распространенных причин гормональных болезней - аборты, особенно те, что были связаны с выскабливанием матки;
- Особенные периоды, когда у женщины меняется гормональный фон (во время беременности и родов, в период полового созревания, при климаксе).
Гиперпластические и дистрофические заболевания половых органов
Эти болезни половых органов составляют очень серьезную угрозу женскому здоровью, потому что часто предшествуют развитию различных опухолей и новообразований. Они могут быть как доброкачественными, так и злокачественными: опухолевые поражения маточных труб, матки, молочных желез (мастопатия), яичников.
Гиперплазия и дистрофия тканей характеризуются избыточным развитием по причине того, что клетки размножаются ускоренным, атипическим образом. Именно поэтому в терапии учитывают два шага: устранение факторов, которые являются причинами этих процессов, и предупреждение их превращений в злокачественные опухоли.
Опять-таки характерных жалоб при этих заболеваниях может и не быть. Патологии шейки матки протекают достаточно бессимптомно, пересекаясь с сопутствующими (эндокринными, воспалительными) заболеваниями. Только ряд исследований поможет поставить правильный диагноз (методами гормонального, морфологического, бактериологического, кольпоскопического и цитологического характера).
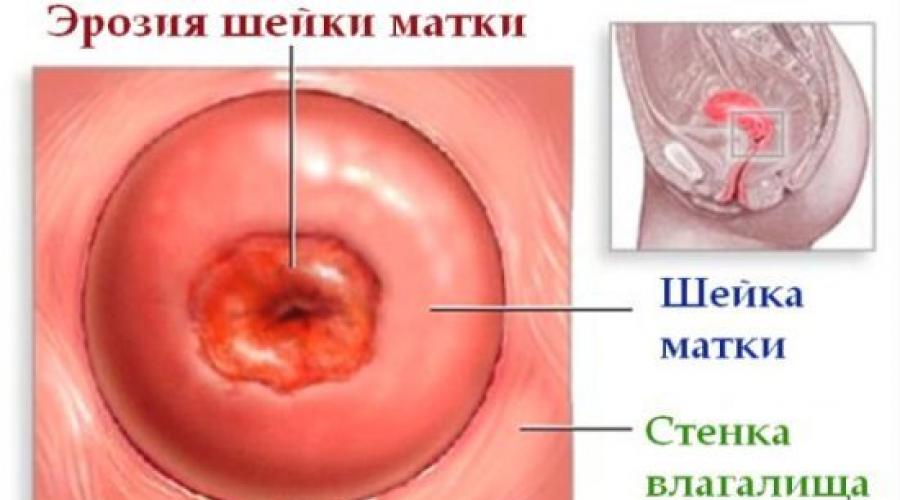
К фоновым и предраковым заболеваниям влагалища относят папилломы, эритроплакию и лейкоплакию. Для других половых органов - это кистома яичников, крауроз, эрозия шейки матки и прочее.
 На этой картинке вы видите как выглядит шейка матки в гинекологическом зеркале
На этой картинке вы видите как выглядит шейка матки в гинекологическом зеркале
Для правильного лечения очень важно провести грамотную и качественную диагностику. Любому заболеванию женских половых органов этой группы нужно уделять особое внимание, так как оно нуждается в тщательных исследованиях и вспомогательных методах диагностирования.
Для полноценного лечения заболеваний шейки матки важно устранить сам патологический процесс, провести необходимые коррекции общих нарушений в женском организме, которые способствуют развитию патологий, предусмотреть профилактику рецидивов. При этом нужно сохранить все специфические функции женщины: генеративную, сексуальную, менструальную.
Такое заболевание женских половых органов, как эндометрий, требует консервативных и оперативных способов лечения. Так же лечат и эндометриоз. Наибольшая эффективность достигается при комбинированном, комплексном подходе.
Забота о своем здоровье
К негативным последствиям могут привести даже самые незначительные гинекологические заболевания, если своевременно не обратить на них внимания и не прийти за помощью к специалисту. Ни в коем случае не игнорируйте даже малейшие симптомы и признаки болезней, дискомфорт или боли в половых органах. На ранней стадии любое заболевание поддается успешному лечению.
Заботьтесь о своем здоровье: не переутомляйтесь, избегайте переохлаждений, нервных потрясений и стрессовых ситуаций, ведите здоровый и правильный образ жизни.
Воспалительные заболевания мужских половых органов особенно опасны своими осложнениями. Поэтому в данном случае очень важно своевременно начать лечение
1. Мочевой пузырь; 2. Лоно; 3. Простата; 4. Уретра
Уретрит
Уретрит - это воспаление мочеиспускательного канала (уретры), вызванное поражением его стенки различного рода бактериями и вирусами.
Уретрит всегда возникает на фоне снижения активности защитных факторов. В повседневной жизни мочеиспускательный канал, как и все наши системы и органы, постоянно сталкивается с возбудителями инфекции; микробы попадают в него с кожи, из кишечника, через кровь, а также во время полового акта. До поры до времени иммунная система справляется с ними, но как только защитные механизмы дают сбой, возникает воспаление.
Разновидности уретрита
Специфический уретрит вызывается возбудителями ИППП (трепонома, гонококк, хламидия, трихомонада, микоплазма, уреаплазма, реже - гарднерелла, а также различные вирусы). Обычно развивается после незащищенного полового контакта с инфицированным партнером.
Неспецифический уретрит вызывается условно-патогенной микрофлорой (стрептококками, стафилококками, кишечными палочками, грибами). Заражение также происходит в результате полового акта, чаще всего — при анальном сексе без презерватива или при классическом вагинальном сексе с партнершей, страдающей вагинальным дисбактериозом. Первоначально у мужчины развиваются баланопостит, а затем — уретрит.
Факторы риска
- Переохлаждение (как однократное, так и постоянное)
- Травма полового члена
- Мочекаменная болезнь
- Тяжелые физические нагрузки
- Нерегулярная половая жизнь
- Хронические воспалительные заболевания
- Проблемы с пищеварением (запоры и диарея)
- Осложнения после операции
Симптомы уретрита
Главные симптомы уретрита - боль, резь, жжение, зуд и неприятные ощущения во время мочеиспускания. Дискомфорт при этом может возникать как в области головки, так и в уретре или промежности, но он обязательно связан с мочеиспусканием.
Еше один важный симптом заболевания - патологические выделения из мочеиспускательного канала. В норме из него выделяются моча, сперма и смазка (при половом возбуждении). Кровотечение из уретры возникает при ее травме. Чаше всего это происходит во время отхождения из почки камня или песка, а также вследствие прогрессирования запущенного эрозивного (язвенного) уретрита. У мужчин в результате длительного сексуального воздержания при дефекации или во время полового возбуждения может самопроизвольно выделяться секрет простаты.
Острый и хронический уретрит
По характеру течения выделяют острую и хроническую (периоды обострений чередуются с периодами ремиссий) формы заболевания. Однако с каждым последующим обострением заболевание неизбежно прогрессирует, воспалительный процесс поражает все большую площадь слизистой мочеиспускательного канала. И рано или поздно начинаются осложнения.
Доплерогрифия - это ультразвуковое исследование, позволяющее оценить кровоток в различных органах
Осложнения
Хронический уретрит опасен, тем, что воспаление постепенно достигает предстательной железы (простатит), мочевого пузыря (цистит) и даже мошонки (орхит, эпидидимит). А со времен при отсутствии должного лечения может возникнуть наиболее грозное осложнение — сужение мочеиспускательного канала, при котором уже требуется оперативное вмешательство.
Отдельно стоит рассмотреть еще одно осложнение — колликулит, то есть воспаление семенного бугорка. Воспаление семенного бугорка приводит к появлению новых симптомов уретрита: боли становятся жгучими, колющими или простреливающими, они отдают в промежность, мошонку, бедра, низ живота. Половой акт становится настоящим испытанием, и из-за боли продолжительность его значительно сокращается.
Диагностика
Главное — своевременно определить истинную первопричину возникновения воспаления мочеиспускательнного канала. Для этого следует в обязательном порядке сдать анализы на наличие скрытых инфекций, так и условно-патогенных возбудителей. Далее оценивается состояние простаты (трансректальное ультразвуковое исследование — ТРУЗИ, микроскопия секрета), мочевого пузыря (УЗИ, общий анализ мочи) и обязательно — органов мошонки (УЗИ с доплером).
Лечение
При сходстве симптомов специфического и неспецифического уретрита существует разница в подходах к лечению двух форм этого заболевания: ведь в случае если обнаружена половая инфекция, необходимо обследовать и лечить обоих партнеров одновременно. Для терапии неспецифического уретрита рекомендованы специальная диета, промывание мочеиспускательного канала антисептиками и антибактериальными препаратами, прием антибиотиков. Специфический уретрит лечат аналогично, но дополнительно к базовому лечению назначают еще и иммуномодуляторы.
Баланопостит
Баланопоститом называется сочетание воспаления головки полового члена (баланит) и крайней плоти (постит). Это наиболее распространенное воспалительное заболевания половых органов у необрезанных мужчин.
Обычно в качестве инфекционного фактора выступают грибы рода Candida, но заболевание могут также спровоцировать и бактерии — стафилококки, кишечная палочка, стрептококки, энторококки и другие.
Наиболее распространены следующие пути заражения:
- Половой акт без презерватива с партнершей у которой имеется дисбактериоз влагалища: болезнетворные бактерии женщины вызывают у мужчин воспаление головки полового члена.
- Оральный секс с партнершей, страдающей воспалительными заболеваниями ротовой полости.
- Анальный половой акт без презерватива.
Факторы риска
- Отсутствие должной гигиены половых органов
- Снижение иммунитета
Симптомы
Заболевание начинается с дискомфорта в области головки полового члена, который в дальнейшем усиливается: появляется зуд, жжение и боль. Резко возрастает чувствительность головки, что неизбежно сказывается на ощущениях во время полового акта. Поскольку усиление чувствительности головки влечет за собой ускорение эякуляции, продолжительность его неизбежно снижается. Затем появляются покраснение головки и крайней плоти, сухость, ярко-красные точки, трещины и даже маленькие язвочки на поверхности кожи головки, причем кожа становится высохшей и похожей на пергамент. Все это сопровождается неприятным запахом. Сам половой член выглядит припухшим за счет отечной крайней плоти.
Осложнения
Грозным осложнением баланопостита является фимоз - патологическое состояние, при котором головка полового члена открывается с трудом или не открывается вообще. При хроническом 6аланопостите, сопровождающемся фимозом, возможно развитие рака полового члена.
Лечение и профилактика
Поскольку чаше всего это воспалительное заболевание связано с нарушением микрофлоры влагалища у женщин ей необходимо обязательно обследоваться у гинеколога : сделать анализ, который называется «исследование микробиоценоза влагалиша». В остальном же регулярные профилактические осмотры у уролога и соблюдение гигиенических норм избавят мужчину от проблем с воспалением крайней плоти и головки полового члена.
Необходимо хотя бы 1 раз в день, сдвигая крайнюю плоть, тщательно мыть головку полового члена теплой водой, желательно с мылом. При появлении признаков воспаления следует использовать растворы антисептиков (мирамистин или хлоргексидин). Обрабатывать половой член надо несколько раз в день, после гигиенических процедур, в течение 1 недели. Ни в коем случае не используйте марганцовку, йод и спирт, так как эти вещества лишь усиливают раздражение.
Если продолжительное использование антисептиков не оказывает нужного эффекта, это означает, что иммунитет кожи и слизистой полового члена резко снижен. В данном случае просто необходимо обратиться за помощью к специалисту.
 Эпидидимитом называется воспаление придатка яичка. Чаще всего эпидидимит является не самостоятельным недугом, но осложнением различных инфекционных заболеваний. Иногда он бывает осложнением общего инфекционного заболевания (грипп , пневмония, ангина), но чаще всего возникает при хронических воспалительных заболеваниях мочеполовых органов, которые вызываются ИППП: уретрите, простатите или везикулите - воспалении семенных пузырьков. Кроме того, появлению эпидидимита способствуют травмы органов мошонки, промежности, малого таза, а также застойные явления в области малого таза.
Эпидидимитом называется воспаление придатка яичка. Чаще всего эпидидимит является не самостоятельным недугом, но осложнением различных инфекционных заболеваний. Иногда он бывает осложнением общего инфекционного заболевания (грипп , пневмония, ангина), но чаще всего возникает при хронических воспалительных заболеваниях мочеполовых органов, которые вызываются ИППП: уретрите, простатите или везикулите - воспалении семенных пузырьков. Кроме того, появлению эпидидимита способствуют травмы органов мошонки, промежности, малого таза, а также застойные явления в области малого таза.
Особый случай - возникновение эпидидимита вследствие проведения стерилизации - хирургической операции по перевязке или удалению семявыносящих протоков. При этом образующиеся в яичках сперматозоиды не успевают рассасываться, накапливаются в придатках и вызывают воспаление.
Данное заболевание может быть как острым, так и хроническим, хотя хроническая форма эпидидимита встречается сравнительно редко.
Симптомы
Начало заболевания острое: мошонка увеличивается в размере, в одной из ее половин появляется резкая боль, усиливающаяся при ходьбе. Постепенно боль распространяется в пах, промежность, а иногда - даже в крестцовый и поясничный отделы позвоночника. Пораженная сторона мошонки увеличивается, кожа ее краснеет, теряет свою складчатость из-за отека. Одновременно температура тела больного повышается до 38-39 С, появляются общие симптомы воспалительного заболевания: слабость, головная боль, потеря аппетита. Придаток яичка увеличивается, становится плотным, резко болезненным при прикосновении.
Осложнения
При отсутствии лечения через несколько дней воспалительный процесс в придатке яичка может привести к нагноению самого яичка. При этом состояние больного резко ухудшается: его лихорадит, кожа мошонки становится глянцевой, появляются отечность и резкая болезненность при прикосновении.
Другое осложнение эпидидимита - переход воспаления на яичко и развитие острого орхита. При длительном течении такой воспалительный процесс приводит к появлению соединительной ткани и, как следствие, к возникновению непроходимости придатка яичка для сперматозоидов.
Лечение
Лечение легких форм эпидидимита возможно на дому. Госпитализация проводится только при угрозе развития осложнений.
Больной должен соблюдать строгий постельный режим. Для обеспечения неподвижности мошонки ей придается фиксированное возвышенное положение (с помощью свернутого полотенца либо посредством ношения специальной поддерживающей повязки - суспензория или трусов-плавок). На протяжении всего периода лечения следует соблюдать диету, которая предполагает полное исключение из употребления острой и жареной пищи, а также любых алкогольных напитков. Необходимо обильное питье, желательно использовать морсы и чаи с добавлением лекарственных растений.
Название этого заболевания не имеет никакого отношения к эпидемиям и происходит от латинского слова epidimis что в переводе обозначает «придаток яичка».
При остром эпидидимисе показано местное применение холода: холодный компресс на мошонку или ед (длительность сеанса 1-2 ч, перерыв не менее 30 мин).
Для достижения стойкого положительного эффекта обязательно проводить лечение основного заболевания, осложнением которого и стал эпидидимит. Назначаются антибиотики, противовоспалительные и рассасывающие препараты, ферменты, витамины. Когда острый воспалительный процесс в придатке яичка уменьшается, применяют тепловые процедуры на мошонку, физиотерапию.
При развитии нагноения придатка яичка производится операция вскрытие и дренирование гнойника, в тяжелых случаях эпидидимэктомия (удаление придатка).
Хронический эпидидимит
Хронический эпидидимит обычно развивается при специфических воспалительных заболевания (сифилис, туберкулез) или после хирургической ограции по стерилизации мужчины. Характерные симптомы: постоянные или периодически возникающие боли в яичке, особенно при ходьбе; регулярное повышение температуры тела до 37 °С; придаток яичка становится плотным и болезненным на ощупь.
Хронический эпидидимит чаще всего бывает двусторонним. В данном случае высока вероятность двусторонней облитерации придатков яичка (непроводимости семявыносящих протоков), что часто ведет к бесплодию.
Лечение хронического эпидидимита отличается большей длительностью, причем акцент делается на местное лечение, физиотерапевтические процедуры. Если консервативная терапия не дает положительных результатов и развиваются осложнения, прибегают к эпидидимэктомии.
Профилактика
Профилактика эпидидимита заключается в своевременном лечении хронических воспалительных заболеваний мочеполовых органов, в первую очередь хронического уретрита и простатита.
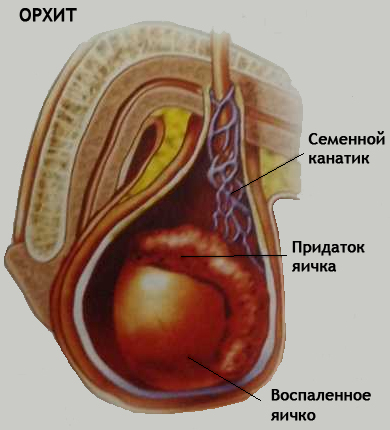 называется воспаление яичка. Как правило, орхит является не самостоятельным недугом, но осложнением различных инфекционных заболеваний: свинки, гриппа, скарлатины, ветряной оспы , пневмонии. Но чаще всего орхит развивается на фоне воспалительных заболей вызванных скрытыми инфекциями (уретрит, простатит, везикулит или эпидидимит). Серьезным провоцирующим фактором могут послужи данном случае также травмы яичка.
называется воспаление яичка. Как правило, орхит является не самостоятельным недугом, но осложнением различных инфекционных заболеваний: свинки, гриппа, скарлатины, ветряной оспы , пневмонии. Но чаще всего орхит развивается на фоне воспалительных заболей вызванных скрытыми инфекциями (уретрит, простатит, везикулит или эпидидимит). Серьезным провоцирующим фактором могут послужи данном случае также травмы яичка.
Заболевание по своему течению может быть острым и хроническим.
Острый орхит
Острый орхит начинается с появления в яичке 6оли, которая отдает в пах промежность или крестец. Мошонка с пораженной стороны увеличивается в 2 раза и более. Кожа ее становится гладкой» горячей на ощупь и краснеет. Воспаленное яичко также увеличивается в размерах а прикосновение к нему становится очень болезненным.
Основное осложнение острого орхита - возможное нагноение яичка и как следствие развитие бесплодия. Поэтому, если существует хоть малейшая вероятность развития нагноения, больного обязательно госпитализируют.
Острый орхит часто проходит самостоятельно на фоне лечения основного заболевания. Однако при этом необходимо ношение суспензория или трусов-плавок для придания мошонке фиксированного положения, а также местное применение холода. После ликвидации острого воспалительного процесса проводится физиотерапевтическое лечение.
Возможно и более серьезное осложнение острого орхита - развитие абсцесса (гнойного воспаления). При этом необходима госпитализация: в стационаре яичко вскрывают и дренируют. Очень редко в наиболее тяжелых случаях при полном расплавлении ткани яичка гноем производят одностороннюю орхиэктомию - удаление яичка. При любой травме мошонки обязательно обратитесь к урологу.
Хронический орхит
Хронический орхит может развиться в качестве осложнения хронических воспалительных заболеваний мочеполовой системы (простатит, уретрит, везикулит) либо возникнуть при неправильном или недостаточном лечении острого орхита. Единственным симптомом в данном случае является некоторая болезненность яичка при прикосновении к нему. Во время обострения заболевания появляются боли в яичке при ходьбе.
Хронический орхит приводит к снижению секреторной функции яичка и значительно чаще, чем острый, может вызвать бесплодие. Лечение его довольно длительное и трудоемкое, оно осуществляется только под контролем специалиста. При этом обязательной составляющей терапии должно стать лечение основного заболевания. Прием курса антибактериальных препаратов активно сочетается с физиотерапевтическими процедурами. Если на протяжении длительного времени не удается достигнуть ощутимого эффекта, выполняется односторонняя орхиэктомия.
Профилактика
Профилактика орхита заключается в своевременном лечении острых и хронических воспалительных заболеваний мочеполовой системы.
Простатитом называется заболевание, характеризуемое наличием определенных жалоб и признаков воспаления а лабораторных анализах секрета предстательной железы. Среди возбудителей простатита лидируют бактерии рода кишечной палочки. Они вызывают эту болезнь значительно чаше, чем возбудители ИППП.
Факторы риска
- Хроническое переохлаждение организма
- Несвоевременное опорожнение мочевого пузыря
- Дизритмия (нерегулярность) половой жизни
- Иподинамия (малоподвижный образ жизни)
- Сопутствующие заболевания мочеполовой системы
- Вредные привычки (курение, алкоголизм)
 Симптомы
Симптомы
Среде множества различных симптомов выделяются прежде всего симптомы общего характера: повышенная раздражительность, вялость, быстрая утомляемость, потеря аппетита, тревожность, значительное снижение работоспособности. Также обязательно присутствуют и специфические симптомы: расстройство мочеиспускания, учащенное мочеиспускание, боли при мочеиспускании и постоянные ноющие боли в промежности, паховой области, мошонке, головке полового члена К сожалению, болевые ощущения в области половых органов - неизбежный спутник простатита.
Но особенно тяжело пациенты переносят нарушения половой функции, которые всегда присутствуют при этом заболевании, поскольку являются следствием воспалительных и застойных явлений в предстательной железе и органах малого таза. Сначала появляется преждевременная эякуляция, затем ослабевает эректильная составляющая, резко стирается острота оргазма во время полового акта, после чего ослабевает либидо. Вследствие неудач у мужчины может появиться страх перед половой близостью, развиться неуверенность в себе. А это, в свою очередь, приводит к усилению раздражительности и возникновению неврозов.
Острый и хронический простатит
Различают острый и хронический бактериальный простатит. При остром простатите, как правило, в дополнение к перечисленным выше симптомам повышается температура тела, а при дефекации возникает боль в прямой кишке. В стадии гнойного воспаления возможны самопроизвольное вскрытие абсцесса и истечение гноя из мочеиспускательного канала или прямой кишки.
Острый простатит обычно не требует госпитализации и успешно излечивается антибиотиками, однако в отдельных случаях необходима операция. Несвоевременное обращение к врачу способно привести к тяжелым последствиям: распространению инфекции на окружающие органы и ткани, возникновению сепсиса (заражения крови), переходу заболевания в хроническую форму, что может вызвать значительные нарушения функции половых органов - импотенцию и бесплодие.
Хронический простатит - заболевание, характеризующееся длительным течением и постоянными рецидивами. Тяжелым исходом его является образование рубцовой и соединительной ткани в предстательной железе, что приводит к сморщиванию органа и, как следствие, нарушению мочеиспускания, ухудшению состояния мочевого пузыря, почек и мочеточников. А в пожилом возрасте к этому, как правило, добавляется еще и гиперплазия предстательной железы.
Лечение хронического простатита
Добиться полного выздоровления при хроническом простатите чрезвычайно сложно. Прогноз зависит от таких факторов, как давность болезни и степень анатомических и функциональных изменений в предстательной железе. Поэтому крайне важно своевременно обратиться к врачу и тщательно выполнять все его рекомендации.
Лечение хронического простатита должно быть комплексным и назначаться индивидуально, в зависимости от особенностей симптоматики у каждого конкретного пациента. При этом используются антибактериальные препараты, витамины, физиотерапевтические процедуры и физические упражнения.
Профилактика
Профилактика простатита заключается в максимальном устранении факторов, предрасполагающих к его развитию. Это предотвращение застоя кровообращения в органах малого таза и застоя секрета в предстательной железе, а также своевременное и комплексное лечение воспалительных процессов в соседних органах.
Хронический простатит выявляется более чем у 30 % мужчин старше 30 лет
Огромное значение имеет нормализация ритма половой жизни. Существует усредненная физиологическая норма рекомендуемых количества и длительности половых актов: для мужчин в возрасте от 20 до 45 лет - 2-3 акта в неделю при средней продолжительности 3-5 мин после введения полового члена во влагалище. Важно отметить, что искусственное увеличение количества половых актов, без достаточного желания, лишь нанесет мужчине вред, поскольку также приведет к нарушению кровообращения в предстательной железе.
Кроме того, мы хотим обратить особое внимание читателей на недопустимость злоупотребления спиртными напитками, поскольку на фоне приема алкоголя резко ухудшается венозный отток, что вызывает развитие застойного простатита. Мало того, при систематическом употреблении горячительных напитков значительно снижается уровень мужских половых гормонов и возникает половая слабость.
В современной медицине понятие «Простатит» трактуется широко: оно включает не только бактериальный простатит, но и простатодинию - невоспалительный синдром хронической тазовой боли

Половыми инфекциями называют ряд заболеваний инфекционного характера, поражающих мочеполовую систему. Большую часть списка таких болезней занимают заболевания, передающиеся половым путём (далее ЗППП). Однако, перечень заболеваний, именуемых половыми инфекциями, более обширный, и содержит различные болезни, передающиеся разными путями. Половые инфекции у мужчин имеют некоторые отличия от женских заболеваний. Это обусловлено тем, что репродуктивная система в зависимости от пола имеет существенные отличия. При первых признаках заболевания необходимо обратиться за медицинской консультацией и сдать анализы на половые инфекции. Определить, какой способ лечения выбрать, и назначить лекарства может только медицинский специалист. Вылечить большинство половых инфекций возможно, нужно только своевременно обратиться к врачу и начать лечиться.
Общие признаки
Симптомы всех половых инфекций у мужчин довольно схожи, хотя есть и отличия. Болезни, передаваемые половым путем, часто протекают на ранних стадиях бессимптомно, но по определённым признакам заметить их можно. К общим симптомам половых инфекций относятся:
- нетипичные выделения из полового органа, изменение их консистенции, вида и запаха;
- зуд, ;
- резкие боли при опорожнении мочевого пузыря;
- примеси в моче: кровь, гной и другие;
- паховый лимфаденит;
- болезненные ощущения, которые проявляются во время сексуального контакта и при семяизвержении;
- тянущие боли в нижней части живота;
- нетипичная пигментация на половом органе, изъязвления кожи, появление сыпи, покраснений, прыщиков.
Такие симптомы характерны для всех половых инфекций. Степень их выраженности зависит от стадии, вида и тяжести заболевания.
Симптомы некоторых половых инфекций у мужчин могут не проявиться в течение продолжительного времени от момента заражения. Поэтому важно проходить профилактические обследования регулярно, не реже одного раза в год. Если вы сдавали анализы, и они не выявили наличия инфекций, но первые признаки есть, то следует сдать пробы повторно, так как некоторые инфекции не определяются на ранних стадиях, даже лабораторными исследованиями.
Виды половых инфекций и пути передачи
Уреаплазмоз

Заболевание, поражающее слизистую полового члена и органы мочевыделительной системы, передающееся в большинстве случаев при половом контакте. Опасность уреаплазмоза заключается в том, что это заболевание не имеет чёткой клинической картины и часто протекает в отсутствие выраженных симптомов. Не испытывая никаких признаков заболевания, мужчина не обращается к врачу и не лечит болезнь, а тем временем количество патогенной микрофлоры возрастает, что приводит к развитию уретрита (воспалительный процесс мочевыводящего канала). Уретрит проявляется более выраженными симптомами, такими, как ощущение зуда в половом органе, сильными резкими болями при опорожнении мочевого пузыря и выделениями с аммиачным запахом.
Хламидиоз
Хламидии, попадая в организм мужчины, осваиваются в течение трёх-пяти дней. После этого патогенные микроорганизмы поражают ткани эпителия половых органов, разрушая клеточные структуры. К симптомам хламидиоза у мужчин относятся прозрачные негустые выделения из полового органа и резкие боли во время опорожнения мочевого пузыря. При отсутствии должного лечения хламидиоз вызывает уретрит, а также воспаления других репродуктивных органов и органов мочевыделительной системы.
Трихомониаз
Является наиболее часто встречающимся заболеванием половой системы. На ранних стадиях протекает без видимых проявлений. В запущенном виде приводит к развитию инфекционного простатита, уретрита, цистита. Очень часто трихомониаз протекает совместно с другими половыми инфекциями. Первым признаком этого заболевания у мужчин является болезненность мочеиспускания. В некоторых случаях могут возникать зуд, раздражения, покраснения на кожных покровах полового члена.
Микоплазмоз
Очень опасное инфекционное заболевание бактериального генеза. Мужчины, как правило, являются носителями патогенных микоплазм. Заболевание характеризуется отсутствием ярко выраженной симптоматики, но может проявить себя на фоне ослабленного иммунитета или после длительного стресса. Часто приводит к воспалению предстательной железы или яичек. Некоторые виды патогенных микоплазм вызывают осложнения в виде поражения дыхательных путей и лёгких.
ВИЧ инфекция
На сегодняшний день одна из самых тяжёлых инфекций, передающаяся чаще всего посредством сексуального контакта с инфицированным партнёром. Основная опасность вируса иммунодефицита человека в том, что современная медицина не располагает средствами излечения от этой болезни. Существуют препараты для подавления активности вируса, но уничтожить его невозможно. ВИЧ разрушает клетки иммунной системы человека и делает его беззащитным перед бактериями. Если мужчина не лечит инфекцию, не принимает таблетки для повышения иммунитета, это приводит к развитию опасного заболевания СПИД и смерти. С ВИЧ инфекцией можно жить полноценной жизнью и даже производить потомство, у которого симптомы не проявятся, если строго соблюдать рекомендации, которые дал врач.
Вирус папилломы человека
По данным ВОЗ этим вирусом на сегодняшний день поражена треть населения планеты. Как и ВИЧ, он неизлечим. В зависимости от типа вируса и защитных возможностей человека, папилломавирус может проявляться такими признаками, как появление на половом органе кондилом, папиллом и прочих новообразований. В дальнейшем они распространяются по всему телу. Опасность этого заболевания в том, что новообразования могут носить злокачественный характер и приводить к развитию онкологии.
Гонорея
Гонококк поражает слизистые оболочки и провоцирует воспалительные процессы в органах половой системы. Распространяясь вглубь организма, заболевание приводит к простатиту и воспалению яичек. Первыми признаками гонореи являются зуд и жжение в половом члене. В дальнейшем из полового органа мужчины истекает гной, на первых стадиях его можно заметить, надавив на головку, потом гной течёт беспрерывно. Гонорея нередко осложняется сочетанным течением с другими заболеваниями. Инфекция поражает органы мочеполовой системы мужчины, в отсутствие должного лечения вызывает эректильную дисфункцию, импотенцию и бесплодие.
Сифилис
Сифилис представляет собой особо опасное инфекционное заболевание. Определить его легко, так как в отличие от других распространённых половых инфекций симптоматика сифилиса имеет выраженные признаки с самого начала. Прогрессирующий сифилис приводит к опасным патологиям мужских половых органов, множественным воспалительным процессам, а при отсутствии своевременного лечения вызывает поражения нервной системы и опорно-двигательного аппарата. Третичный сифилис приводит к некрозу мягких тканей различных органов. Также «любит» сифилис хрящевые ткани, все наверное слышали о проваливающемся носе на последней стадии прогрессирования заболевания. В редких случаях запущенный сифилис вызывает некроз тканей полового члена, что приводит к ампутации поражённого органа.
Генитальный герпес
Первым признаком генитального герпеса является появление мелких прыщиков и пузырьков на половом органе. Затем могут появиться изъязвления и эрозии кожного покрова. Болезнь проявляется жжением и зудом полового органа, отёками, покраснениями кожи, паховым лимфаденитом. При отсутствии адекватного лечения приводит к бактериальному поражению наружных половых органов, снижению иммунных свойств поражённой области и организма в целом. При запущенном генитальном герпесе развиваются заболевания, поражающие нервную систему, а также хронический простатит.
В большинстве случаев вышеперечисленные заболевания передаются половым путём. Возбудители инфекций не способны выживать в открытой среде, поэтому передаются только при тесном контакте с обменами жидкостями между партнёрами. Однако, некоторые микроорганизмы, например, вирус папилломы и трихомонада, могут передаваться бытовым путём, через общие полотенца, мочалки, постельное или нательное бельё. Известны случаи заражения половыми инфекциями через плохо стерилизованные медицинские инструменты или при переливании непроверенной крови.
Диагностика
Инфекции половых органов у мужчин лечит уролог или венеролог. Сначала проводится анализ жалоб и осмотр больного. В силу того, что симптоматика различных половых инфекций у мужчин довольно схожа, точно диагностировать заболевание можно исключительно на основании лабораторных исследований. Врач предложит сдать общий анализ крови и мочи, а также специфический анализ на половые инфекции. Также проводятся бактериологические исследования мазка из полового органа. Самыми надёжными и чувствительными методами диагностики в настоящий момент являются анализы ПЦР и бактериологический посев мочи. При выявлении любых инфекций, передающихся половым путём (далее ИППП), врач назначает также анализ на скрытые инфекции.
Обращаться за медицинской помощью необходимо сразу же после того, как проявились первые симптомы. Чем быстрее поставлен точный диагноз и начато лечение, тем больше шансов, что излечение будет быстрым и эффективным. Запущенные половые инфекции приводят к развитию тяжёлых осложнений и влекут за собой опасные последствия, проявляющиеся в течение длительного времени.
Лечение всех половых инфекций у мужчин предполагает полный отказ от сексуальных контактов на время курса терапии. Большинство инфекционных заболеваний успешно излечиваются антибиотиками широкого спектра действия. В каждом конкретном случае врач подбирает мужчине соответствующие препараты для борьбы с возбудителем болезни. Помимо антибактериальной, противогрибковой или антивирусной терапии могут быть назначены препараты для облегчения симптомов. Вместе с основным лечением проводится курс иммуномодулирующих препаратов, укрепляющих общую и местную защиту организма.
Для лечения половых инфекций применяются различные лекарства, их выбор осуществляет лечащий врач, самолечение в таких случаях недопустимо. Также не следует слушать советы переболевших венерическими болезнями приятелей, и пить таблетки, которыми лечились они. Это может повлечь за собой опасные последствия для здоровья, так как каждый случай индивидуален, и лечение должно проходить под контролем врача.
Осложнения
В отсутствие своевременного и адекватного лечения половые инфекции вызывают различные осложнения. В основном, они затрагивают половую сферу мужчины, потенцию и способность к зачатию. Нередко половые инфекции приводят к простатиту и развитию аденомы простаты. В случае инфицирования мочеполовой системы, возбудитель болезни может проникнуть по восходящему пути в почки и вызвать почечную недостаточность, пиелонефрит, цирроз и другие тяжёлые заболевания.
Некоторые инфекции поражают не только половую систему человека и мочевыделительные пути, но могут проникать и в другие органы. Так, сифилис в отсутствие лечения может вызвать тяжёлое органическое поражение головного мозга, приводящее к развитию психических заболеваний. Такое заболевание, как герпес, не излечивается полностью и навсегда остаётся у человека, периодически напоминая о себе.
Профилактика
Самым верным методом профилактики половых инфекций для мужчин является отказ от незащищённых половых контактов и ведение упорядоченной половой жизни с постоянным партнёром. Самым надёжным методом предохранения от инфекционных заболеваний, передающихся половым путём, остаётся использование презерватива. Рекомендуется применение различных местных посткоитальных средств, угнетающе действующих на инфекции. Хорошим средством профилактики является следование правилам личной гигиены, использование индивидуальных мочалок и губок для мытья, бритвенных принадлежностей, отдельных полотенец. Следует соблюдать осторожность при посещении общественных бань, бассейнов, саун. Можно подхватить инфекцию, просто сев на полку или диван, не постелив предварительно простынь или полотенце.
От некоторых половых инфекций можно защититься при помощи вакцинации. Также необходимо регулярно проходить диспансеризацию, сдать анализы на самые распространенные возбудители инфекций. Профилактика половых инфекций включает в себя просветительские беседы в учебных заведениях, так как основной группой риска является сексуально активная молодёжь.
Уголовная ответственность
В законодательстве Российской Федерации предусмотрена ответственность за умышленное заражение ИППП. Юристы выделяют два вида умышленного заражения полового партнёра: преступное действие и преступное бездействие. Под преступным действием понимают отказ от применения защитных средств во время сексуального контакта, и попытки заразить кого-либо посредством совместного использования посуды, мочалок, белья, полотенец и прочего. Под преступным бездействием понимается умышленное умолчание перед сексуальным контактом о наличии заболевания, которое передаётся половым путём.
У Вас серьезные проблемы с ПОТЕНЦИЕЙ?
Уже много средств перепробовано и ничего не помогало? Эти симптомы знакомы вам не понаслышке:
- вялая эрекция;
- отсутствие желания;
- сексуальная дисфункция.
Единственный путь операция? Подождите, и не действуйте радикальными методами. Потенцию повысить ВОЗМОЖНО! Перейдите по ссылке и узнайте, как специалисты рекомендуют лечить...
Заболевания мужских половых органов (яичек, придатков яичек, полового члена и предстательной железы) всегда были чрезвычайно щепетильной проблемой для мужчин. Представители сильной половины человечества привыкли терпеть, заниматься самолечением и тянуть с посещением врача до последнего…
Однако такое поведение является очень опасным не только для здоровья, но и для жизни. Давайте вместе разберем, почему заболевания мужской половой системы – повод незамедлительно обратиться к урологу за помощью или хотя бы за консультацией.
Причины заболевания мужских половых органов
К заболеваниям мужской половой системы могут приводить сексологические, эндокринологические, морфологические и венерологические нарушения. Наиболее часто встречаются последние.
Заболевания мужской половой сферы могут быть вызваны аномалиями развития органов и возникновением новообразований злокачественных (рак предстательной железы) и доброкачественных (аденома). Развитию опухолей способствуют гормональные нарушения. Травмы яичка, различные виды облучения, хронические воспалительные процессы половых органов, крипторхизм могут вызвать опухоли яичка и полового члена.
Прерванный половой акт, застойные явления, прием некоторых медикаментов, низкая половая активность, вредные привычки способствуют развитию таких заболеваний мужских половых органов, как эректильная дисфункция, мужское бесплодие и других. Зачастую болезни иных систем и органов очень сильно отражаются на мужском здоровье. К таким патологиям относятся: атеросклероз, неврозы, сахарный диабет, депрессии, гипертоническая болезнь, травмы позвоночника и ожирение.
Венерологические заболевания мужской половой сферы
 Основными причинами, провоцирующими развитие воспалительных заболеваний мужских половых органов, являются неспецифические и специфические инфекции
. Неспецифические: кишечная палочка, гарднерелла, стафилококки, протей, вирусы, стрептококки, микоплазмы, хламидии.
Основными причинами, провоцирующими развитие воспалительных заболеваний мужских половых органов, являются неспецифические и специфические инфекции
. Неспецифические: кишечная палочка, гарднерелла, стафилококки, протей, вирусы, стрептококки, микоплазмы, хламидии.
Специфические: трихомонады, гонококк, бледная трепонема, микобактерия туберкулеза. Инфекция, как правило, попадает в организм мужчины извне восходящим путем при половом акте, катетеризации. Возможен гематогенный путь ее проникновения, например, из очагов хронической инфекции.
Кожные заболевания мужских половых органов
Кожа половых органов очень тонкая и нежная. Она нуждается в правильном уходе. Недостаточная гигиена может спровоцировать закупорку сальных желез и привести к излишнему скоплению секрета под крайней плотью. В результате повышается риск развития инфекции.
Множество различных заболеваний проявляются на коже половых органов. Практически всегда они вызывают воспалительные реакции. Появление пятен и изменение цвета кожи может указывать на лобковый педикулез, кандидоз, дерматит и аллергию . Зудящий узелок (плотный элемент, возвышающийся над кожей) – признак нейродермита, чесотки, лишая , а незудящий – признак псориаза, кондиломы и бородавки .
Наиболее распространенные кожные заболевания мужских половых органов
Чаще всего встречаются такие кожные заболевания мужских половых органов, как аллергия, герпес, молочница и баланопостит.
Молочница
Молочница (кандидоз) проявляется жжением, зудом, покраснением и отеком крайней плоти и головки, иногда возникает белый налет, при снятии которого остаются кровоточащие эрозии. Больного могут беспокоить беловатые выделения, мочеиспускание, как правило, становится болезненным.
Герпетическая инфекция
Герпетическая инфекция , вызванная вирусом герпеса II типа – это хроническое заболевание, которое, в первую очередь, проявляется отеком, гиперемией, сильным зудом и болью, а потом – множеством пузырьков с прозрачным содержимым. Когда пузырьки лопаются, остаются язвочки. Данная патология обычно обостряется при снижении иммунитета.
Аллергия
Аллергическая реакция на коже половых органов чаще всего возникает на компоненты презерватива или гель для душа. Проявляется она в виде контактного дерматита , симптомы которого во многом схожи с герпесом.
Баланопостит
 При попадании на крайнюю плоть и головку полового члена инфекционных возбудителей часто развивается воспаление, называющееся баланопостит
. Лечение зависит от вида возбудителя. Если причина вирус, требуется противовирусная терапия, если грибок – противогрибковая, если бактерия – антибактериальная.
При попадании на крайнюю плоть и головку полового члена инфекционных возбудителей часто развивается воспаление, называющееся баланопостит
. Лечение зависит от вида возбудителя. Если причина вирус, требуется противовирусная терапия, если грибок – противогрибковая, если бактерия – антибактериальная.
Определить, что у вас за высыпание, может только врач на приеме. Любую сыпь нужно смотреть. Но даже осмотра часто бывает мало для постановки правильного диагноза. Обычно требуются дополнительные исследования и анализы с учетом клинических проявлений.
Воспалительные заболевания мужских половых органов
В зависимости от того, какой отдел мужских половых органов поражен инфекцией, выделяют:
- орхит и эпидидимит – воспаление яичек и их придатков;
- простатит – воспаление предстательной железы;
- уретрит – воспаление мочеиспускательного канала;
- баланопостит – воспаление головки полового члена и крайней плоти.
Важно помнить, что воспалительные заболевания мужских половых органов, появившиеся в одном из отделов, могут распространяться на иные ее отделы и на соседние органы (например, почки). Воспаление бывает инфекционным и неинфекционным, а инфекционное делится на специфическое и неспецифическое.
Неинфекционное воспаление обычно возникает по причине травм, нарушений внутриутробного развития и аллергических реакций. Причиной инфекции становится недостаточная гигиена или незащищенный половой акт.
Инфекционные заболевания
В наше время очень распространены инфекции передающиеся половым путем (ИППП) . Причем у женщин, как правило, симптомы болезней более выражены, а у мужчин проявления незначительны, поэтому сильный пол не спешит обращаться за помощью к специалисту.
Инфекция передается также при анальном и оральном сексе. Первые симптомы формируются от 3 дней до 2 недель. Высокая вероятность заболеть у мужчин, предпочитающих незащищенные контакты и часто меняющие половых партнеров.
Местные симптомы инфекционных воспалительных заболеваний мужских половых органов:
- наличие выделений и их усиление со временем;
- чувство жжения и зуда;
- кожные проявления (пятна, язвы);
- боль при мочеиспускании или половом контакте;
- увеличение лимфатических узлов.
ИППП нередко являются . Также инфекции могут способствовать снижению иммунитета, появлению простатита, воспалению внутренних органов. Самым популярным диагностическим методом для определения заболевания является полицепная реакция (ПЦР). В первую очередь, для лечения инфекционных воспалительных заболеваний мужских половых органов назначают антибиотики или противовирусные средства.
Грибковые заболевания мужских половых органов
При активных занятиях спортом, изнурительной работе, частых посещениях общественных бань и саун повышается вероятность заражения грибковой инфекцией. Чрезмерное потение и недостаточная гигиена формируют отличную среду для жизнедеятельности грибка. Также заражение возможно при незащищенном сексуальном контакте.
Диагностировать у себя наличие паховой эпидермофитии, кандидозного баланопостита и обычной молочницы не сложно. При грибковой инфекции симптомы заболевания мужских половых органов всегда проявляются зудом, жжением, сыпью, гиперемией, белым налетом на головке полового члена, болью во время мочеиспускания. Баланопостит обычно возникает на фоне не леченого кандидоза. Он осложняется рожистым воспалением и фимозом. Для постановки точного диагноза необходимо, чтобы врач взял мазок и выявил споры или частицы грибка.
Симптомы заболеваний мужских половых органов
- Наружные изменения формы и размера половых органов (травма, гидроцеле или слоновость мошонки, агенезия, искривление, увеличение, уменьшение).
- Боль локализуется в наружных половых органах или промежности, также может возникать во время мочеиспускания. Она бывает мучительной, режущей, ноющей и постоянной.
- Лихорадка указывает на воспаление, обычно ей сопутствуют слабость, разбитость, снижение массы тела. Может вызываться гинекомастией и новообразованиями.
- Расстройство мочеиспускания – учащение походов в туалет по ночам, затруднение мочеиспускания, недержание мочи, пиурия.
- Изменения мочи – она может помутнеть или поменять цвет, например, за счет содержания крови при опухоли.
- Изменения спермы (гемоспермия, асперматизм, астенозооспермия, олигозооспермия, тератозооспермия, некроспермия и азооспермия).
- Патологические выделения (гнойные, простаторея, сперматорея).
Диагностика заболеваний мужских половых органов
С помощью анализа крови можно выявить воспаление ( СОЭ, повышение лейкоцитов). В анализе мочи – кровь (гематурия), микроорганизмы и лейкоциты (признак воспаления).
 Трансректальное пальцевое исследование
помогает диагностировать размеры, текстуру и контуры предстательной железы. Пункционную биопсию простаты применяют для выявления воспалительных и онкологических заболеваний предстательной железы и придатков.
Трансректальное пальцевое исследование
помогает диагностировать размеры, текстуру и контуры предстательной железы. Пункционную биопсию простаты применяют для выявления воспалительных и онкологических заболеваний предстательной железы и придатков.
Некоторые мужские половые заболевания, такие как аномалии развития, аденома, можно диагностировать с помощью рентгенологических способов исследования – нисходящей цистограммы, экскреторной урографии и микционной уретрограммы .
Эндоскопические методы исследования проводятся через брюшную стенку (трансабдоминально), трансректально и трансуретрально. Данные методы диагностики позволяют четко увидеть изменения и новообразования мочеполовой системы. МРТ, КТ и радиоизотопные способы обеспечивают получение более четкого и точного изображения патологии.
Посевы отделяемого на присутствие микроорганизмов дают возможность распознать возбудителя заболевания.
Для выявления злокачественной опухоли производят забор сыворотки крови на раковоэмбриональный и простатический специфический антиген .
Для определения эректильных нарушений применяют лабораторную диагностику, сексологические тесты, фармакодоплерографию, электромиографию и кавернозографию .
Лечение заболеваний мужских половых органов
Лечение мужских половых заболеваний включает этиологическую, патогенетическую и симптоматическую терапию . Задача этиологической терапии – борьба с возбудителем выявленного заболевания. При инфекционном возбудителе обязательно назначается антибиотик (доксициклин, ципрофлоксацин, азитромицин, бисептол), предварительно проверив чувствительность к препарату. Врач прописывает противовирусные средства при герпесе, гепатите В, папилломах и иммунодефиците. К таким медикаментам относят вальцит, ацикловир, панавир, зовиракс.
Патогенетическая терапия направлена на механизмы развития заболевания. Например, заместительная терапия андрогенами, рилизинг-гормонами при в связи с недостаточной продукцией этих гормонов и невозможностью восстановить эту функцию существующими сегодня методами.
 Симптоматическая терапия помогает справиться с симптомами заболевания мужских половых органов, уменьшить проявления патологии и улучшить качество жизни пациента. Она включает применение анальгетиков, жаропонижающих и противовоспалительных средств (диклофенака, ибупрофена), спазмолитиков и альфа-адреноблокаторов (доксазозина, тамсулозина, празозина), мышечно-расслабляющих средств (баклофена, сирдалуда, диазепама, прегабалина или габапентина) и др.
Симптоматическая терапия помогает справиться с симптомами заболевания мужских половых органов, уменьшить проявления патологии и улучшить качество жизни пациента. Она включает применение анальгетиков, жаропонижающих и противовоспалительных средств (диклофенака, ибупрофена), спазмолитиков и альфа-адреноблокаторов (доксазозина, тамсулозина, празозина), мышечно-расслабляющих средств (баклофена, сирдалуда, диазепама, прегабалина или габапентина) и др.
Грибковые заболевания мужских половых органов лечатся с помощью специальных таблеток и мазей. Наиболее доступным и часто используемым препаратом является имидазол (клотримазол, кетоконазол, миконазол, эконазол). Иногда применяют мази на основе гормонов (кортикостероидов), которые устраняют жжение, зуд и симптомы раздражения.
Профилактика
Профилактика заболеваний мужских половых органов – это, прежде всего сексуальное воспитание и культура человека, применение презервативов, устранение случайных половых связей, постоянная половая жизнь с одним партнером. Не стоит относиться халатно к хроническим очагам инфекции. Обычный кариес может стать причиной распространения инфекции.
Исключение негативных факторов, отказ от вредных привычек, лечение сопутствующих болезней помогут избежать нарушений половой сферы в будущем. Профилактические обследования дают возможность выявить любые заболевания на начальной стадии, которую можно быстро и легко вылечить, без появления осложнений. При первых симптомах любого заболевания необходимо срочно обратиться к урологу или андрологу.
Репродуктивная (половая) система человека - это комплекс органов и систем, основной функцией которых является участие в процессе размножения.
Патологии репродуктивных органов встречаются довольно часто. Особое распространение получили заболевания, передающиеся половым путем (в том числе заболевания полового члена у мужчин и репродуктивных органов у женщин).
Общая информация о репродуктивной системе мужчин и женщин
Половая система человека имеет свои особенности. Во первых, ее развитие продолжается довольно длительное время и завершается только в период полового созревания. Во вторых половая система у мужчин и женщин устроена абсолютно по-разному, чего нельзя сказать о других системах организма.
В состав женской репродуктивной системы входят следующие органы:
- яичники;
- молочные железы;
- гипоталамус;
- влагалище;
- маточные трубы и матка;
- аденогипофиз.
Вся жизнедеятельность этих органов направлена на то, чтобы в женском организме зарождалась и развивалась новая жизнь.
У мужчин такой задачи нет, поэтому их репродуктивная система устроена проще. В ее состав входят следующие органы:
- половой член;
- семенные пузырьки;
- мошонка, в которой находятся яички;
- предстательная железа.
За половое поведение мужчины также отвечают гормоны, которые синтезируются в гипофизе и гипоталамусе.
Причины половых заболеваний
На состояние репродуктивной системы человека большое влияние оказывают факторы внешней среды. Особенно губительно их воздействие, если в силу каких-либо причин ослаблена иммунная система.
Наиболее часто половые заболевания развиваются в результате воздействия следующих причин:
- стрессы;
- работа на вредном производстве;
- вредные привычки - пристрастие к алкоголю, табаку или наркотикам может стать причиной развития генетических мутаций, которые со временем приводят к развитию половой дисфункции;
- регулярный прием некоторых лекарственных препаратов;
- неправильное питание - многие современные продукты содержат в своем составе ГМО, что может привести к развитию опасных патологий, в том числе и половых органов;
- травмы репродуктивных органов.
Классификация половых заболеваний
Какие половые заболевания известны современной науке? Их довольно много, поэтому для удобства все патологии репродуктивных органов делят на три большие группы:
1. Воспалительные заболевания. Причиной их возникновения являются патогенные микроорганизмы. Возбудители могут быть неспецифическими и специфическими (заболевания, передающиеся половым путем, такие как гонорея или сифилис).
2. Гормональные половые заболевания. Развиваются вследствие нарушения работы эндокринных органов.
3. Заболевания половых органов гиперпластического или дистрофического характера. В эту группу входят различные новообразования, кисты и опухоли.
Симптомы половых заболеваний
Как уже говорилось ранее, строение половой системы у мужчин и женщин абсолютно разное, соответственно и симптомы заболеваний репродуктивных органов будут меняться в зависимости от пола пациента.
У женщин клиническая картина чаще всего довольно четко выражена. Основными симптомами половых заболеваний у женщин являются:
- жжение и зуд во влагалище;
- нарушения цикла (скудные или обильные месячные, нерегулярные менструации, аменорея);
- боли в пояснице, паху, внизу живота;
- выделения из половых путей;
- появление сыпи, бородавок и других посторонних образований во влагалище;
- гормональные нарушения, которые могут проявляться по-разному (например, возникновением чувства повышенной тревожности, депрессией, резкими сменами настроения, оволосением по мужскому типу).
Все вышеперечисленные симптомы могут указывать на развитие гинекологических заболеваний, которые требуют своевременного лечения. В противном случае возможно развитие целого ряда тяжелых осложнений.
Распознать мужские половые заболевания не так просто, так как часто они протекают в скрытой форме. Основными симптомами, которые должны заставить мужчину насторожиться и обратиться за помощью к доктору, являются:
Проблемы с эрекцией и эякуляцией;
Выделения из уретры;
Учащенное или затрудненное мочеиспускание;
Ощущение дискомфорта в области малого таза;
Боли в пояснице, половых органах, промежности.
Необходимо помнить, что если вышеперечисленные симптомы появились и спустя некоторое время самопроизвольно исчезли, то это не значит, что произошло выздоровление. Скорее всего, заболевание просто перешло в хроническую форму и скоро симптомы снова появятся.
Некоторые половые заболевания у мужчин и вовсе протекают бессимптомно, поэтому в профилактических целях желательно 1-2 раза в год посещать уролога.
Диагностика половых заболеваний
Чтобы разобраться какие половые заболевания наблюдаются в каждом конкретном случае, необходимо провести тщательную диагностику.
В последнее время половые заболевания довольно часто протекают бессимптомно (без видимых симптомов могут развиваться даже опухоли и заболевания, передающиеся половым путем). Поэтому без анализов их выявить невозможно.
Исследования, которые проводят при подозрении на женские половые заболевания:
Мазок из влагалища;
Тесты функциональной диагностики (для проверки состояния репродуктивной системы);
УЗИ органов малого таза;
Исследование молочных желез (маммография, УЗИ);
Гистероскопия, гистеросальпингография и так далее.
В профилактических целях каждая женщина должна как минимум дважды в год посещать гинеколога. Врач проводит профилактический осмотр и дает направление на сдачу ряда анализов (мазок на цитологию и флору, анализ крови), после чего на основе полученных результатов делает вывод о текущем состоянии репродуктивного здоровья женщины
При заболеваниях органов репродуктивной системы у мужчин используют следующие диагностические методы:
- анализы мочи и крови;
- биопсия простаты;
- КТ органов репродуктивной системы;
- экскреторная урография;
- рентгенография;
- спермограмма с последующим исследованием семенной жидкости под микроскопом;
- ректальное пальцевое исследование (при заболеваниях простаты);
- цистоскопия;
- МРТ предстательной железы.
Лечение половых заболеваний
При лечении заболеваний репродуктивных органов используют симптоматическую, патогенетическую и этиологическую терапию.
В первую очередь необходимо нейтрализовать возбудителя заболевания. Если это инфекция, то показано назначение антибиотиков, если вирус, то врач прописывает противовирусные средства.
Грибковые заболевания лечат специальными мазями и таблетками.
Патогенетическая терапия подразумевает воздействие на механизм развития заболевания. Например, при гиподинамизме вырабатывается недостаточно андрогенов, поэтому назначается заместительная терапия.
Симптоматическая терапия борется с клиническими проявлениями заболевания и повышает качество жизни пациента за счет устранения неприятных симптомов.
Профилактика половых заболеваний
Заболевания половых органов, как женских, так и мужских (в том числе и заболевания полового члена) можно предотвратить. Для этого нужно соблюдать следующие рекомендации:
1. Избавиться от вредных привычек.
2. Своевременно лечить мужские и женские половые заболевания. Предупредить развитие многих инфекционных заболеваний можно путем укрепления иммунной защиты организма. С этой целью используют специальные препараты - иммуностимуляторы и иммуномодуляторы.
Одним из самых эффективных и безопасных препаратов этой линейки является Трансфер Фактор. В его составе содержатся специальные иммунные частицы, которые при попадании в организм:
- укрепляют иммунную защиту;
- усиливают действие других препаратов;
- нейтрализуют побочные эффекты, вызванные приемом антибиотиков и других лекарственных средств.
Трансфер Фактор имеет 100% натуральный состав, поэтому его можно давать даже новорожденным детям и беременным женщинам.
3. Избегать случайных половых связей.
4. С осторожностью принимать противозачаточные средства.
5.Контролировать свой вес.
6. Соблюдать правила гигиены.
7. Не начинать половую жизнь слишком рано.
8. По возможности свести к минимуму вредное воздействие внешних факторов.
9. Избегать стрессов.
10. В целях восстановления и поддержания иммунной защиты организма периодически принимать витаминные комплексы.
11. Поддерживать в нормальном состоянии микрофлору желудка и кишечника, которая является важнейшим фактором иммунной защиты организма. С этой целью полезно принимать пребиотики (Инулин) и пробиотики:
- Унибактер;
- Ацидофилус;
- Ветом;
- Дайго;
- Санта-Русь.