Илеит кишечника лечение народными средствами. Болезнь Крона – как можно распознать и лечить терминальный илеит? Что вызывает заболевание
Илеит – патологический процесс в дистальном отделе тонкой кишки. Редко бывает локализованным и часто сочетается с дуоденитом, еюнитом. Заболевание может возникать при воздействии инфекции, токсинов, наследственной патологии.
Основную роль в лечении занимает диета. Для устранения симптомов используют сорбенты, прокинетики, антибиотики, ферменты и пробиотики.
Причины
Заболевание может развиваться под воздействием таких триггеров:
Заболевание может встречаться в любом возрасте и независимо от пола. Выявлено, что илеит чаще возникает у людей с такими предрасполагающими факторами:
- Средний возраст (20-40 лет).
- Мужской пол.
- Проживание в крупных населенных пунктах.
- Пищевая аллергия.
- Курение.
- Прием алкоголя.
- Нерациональное питание.
- Недостаточная физическая активность в течение дня.
- Сопутствующие заболевания пищеварительной системы (панкреатит, желчнокаменная болезнь).
- Генетическая предрасположенность.
Классификация
Различают острый и хронический илеит. Первый тип чаще наблюдают в детском возрасте. Для взрослых характерно хроническое рецидивирующее течение.
Заболевание может быть локализованным и охватывать только подвздошную кишку. Но большую часть случаев составляют диффузные воспалительные процессы, поражающие рядом расположенные отделы или весь кишечник.
Выделяют первичный илеит, когда первичный очаг находится в этом же отделе, и вторичный, когда инфекция попадает из других органов. В зависимости от функциональных возможностей, болезнь разделяют на атрофическую и не атрофическую форму. При атрофии слизистой поражаются железы и нарушается выработка кишечного сока.
Степени
По выраженности симптомов и лабораторным показателям заболевание можно разделить на такие степени тяжести:
- легкая;
- средней степени;
- тяжелая.
По активности процесса хроническая форма может протекать как ремиссия, частичная ремиссия или обострение.
Симптомы
При остром илеите симптомы хорошо выражены и могут самостоятельно пройти через некоторое время. К основным признакам заболевания относят:
- нарушение пищеварения – урчание, вздутие, тошнота, рвота;
- субфебрильная температура тела (при острой форме повышается до 39гр.С);
- диарея (до 20 раз в день). Характерно возникновение жидкого стула сразу после приема пищи. В каловых массах обнаруживают остатки непереваренных продуктов;
- боль в животе. Может локализоваться в правой подвздошной области или распространяться на всю нижнюю часть брюшной полости;
- общая слабость;
- головная боль;
- потеря веса;
- признаки гиповитаминоза и недостаточности микроэлементов;
- утомляемость.
При хроническом течении все вышеперечисленные симптомы выражены слабо, возможно скрытое течение.
Осложнения
Последствия заболевания возникают не всегда. Их наличие говорит о переходе болезни в тяжелую степень и потребность в дополнительных методах лечения. Выделяют следующие осложнения илеита:
- Обезвоживание.
- Гиповолемический шок.
- Кровотечение.
- Судороги.
- ДВС-синдром.
Диагностика
Установить диагноз илеита трудно, так как этот отдел кишечника сложно визуализировать, а симптомы заболевания не специфические. Больным с подозрением на илеит назначают такие обследования:
- общеклинические исследования крови и мочи. В анализе крови выявляют воспалительные изменения – сдвиг формулы влево, лейкоцитоз, повышенное СОЭ;
- копрограмму. При анализе стула выявляют непереваренные пищевые волокна и жиры;
- бактериологическое, вирусологическое исследование кала;
- УЗИ органов брюшной полости. Проводится для выявления сопутствующей патологии – болезней поджелудочной железы, печени, желчного пузыря;
- исследование кала на скрытую кровь. При илеите кровотечение не интенсивное и не выявляется при осмотре стула. Реакция кала на скрытую кровь позволяет выявить даже незначительную кровопотерю;
- рентгенографию кишечника с контрастом. Метод назначают для оценки моторной функции и проходимости кишечника. Рентгенография может подтвердить наличие свищей или стриктур;
- биохимический анализ крови. Позволяет выявить снижение общего белка, альбумина, недостаточность ионов;
- КТ, МСКТ, МРТ. Проводятся в сложных диагностических случаях, когда есть необходимость оценки окружающих тканей и органов, исключения выпота в брюшной полости.
Лечение
Илеит требует комплексного лечения, которое включает диету и прием медикаментозных препаратов. Разрешается употреблять продукты, которые легко усваиваются, приготовлены без специй щадящим методом (на пару, сварены). Все острые инфекционные процессы лечат в условиях инфекционного отделения.
Для устранения симптомов и воспалительных процессов используют такие группы лекарств:
- Энтеросорбенты (способствуют выведению токсинов и устраняют повышенное газообразование).
- Вяжущие препараты.
- Ферменты.
- Прокинетиики.
- Поливитамины.
- Пробиотики.
- Растворы для инфузии (глюкозу, физиологический раствор).
При наличии бактериального воспаления используют антибактериальные препараты. Наследственная ферментопатия требует пожизненного соблюдения диеты.
В заключение нужно сказать, что илеит трудно поддается диагностике и лечению. Стертая клиническая картина приводит к позднему установлению диагноза и запоздалому лечению.
Он всегда носит хронический характер и локализуется в дистальном отделе тонкого кишечника. Иногда может сочетаться с патологическим поражением, которое затрагивает двенадцатипёрстную, тонкую и слепую кишки.
Морфологическая картина илеита выявляет обычно катарально-геморрагическое воспаление, которое сопровождается сужением просвета в пищеварительном органе из-за склероза стенок с образованием на них многочисленных эрозий, перерастающих в сильные изъязвления. Это всё вызывает в пострадавшем органе непроходимость, для которой требуется только хирургическое лечение.
У терминального илеита, как и у болезни Крона, этиология недостаточно ясная. Среди провоцирующих возникновение заболевания факторов специалисты по большей части выделяют следующие:
- Генетическая предрасположенность (наследственность). Наибольшая склонность к развитию заболевания имеется у тех людей, чьи близкие родственники были подвержены неспецифическим патологиям пищеварительных органов;
- Аутоиммунная реакция, возникающая в организме;
- Несбалансированность питания, подверженность пагубным привычкам и возникновение частых стрессовых ситуаций;
- Вторичная вирусная или бактериальная инфекции, возникающие в организме на фоне ослабленного иммунитета.
Кроме этого, некоторые специалисты считают причиной возникновения терминального илеита, выражающегося развитием воспаления в подвздошном отделе, несостоятельность клапана, располагающегося между толстым и тонким кишечником, и называемым баугиниевой заслонкой.
Также имеются и мнения насчёт того, что данная причина – следствие патологии. Однозначного мнения на эту тему пока не существует. Достоверно можно сказать лишь то, что этот клапан всегда бывает вовлечённым в процесс развития илеита.
Симптомы терминального илеита кишечника
У многих пациентов с диагностированными неспецифическими патологиями пищеварительных органов часто возникает вопрос, как распознать это воспалительное заболевание подвздошного отдела? Этот вопрос является достаточно сложным, ведь симптомы у терминального илеита имеют большое сходство с другими заболеваниями, и для определения диагноза необходимы точные исследования.
К тому же этой патологии пищеварительных органов практически всегда сопутствуют посторонние на первый взгляд проявления: суставные или почечные боли, воспалительные процессы, развивающиеся на кожных и слизистых покровах, патологии глаз. Но, несмотря на то, что подобные симптомы очень сложно отнести к развитию в организме терминального илеита, некоторые из них должны насторожить пациента и настроить его на посещение специалиста для уточнения диагноза. Основными признаками, обычно сопутствующими развитию этого заболевания и своей интенсивностью примерно указывающими на его стадию, будут следующие:
- Беспричинная потеря аппетита и выраженное снижение веса;
- Приступы тошноты, всегда переходящие в рвоту;
- Боли в области подвздошной кишки, напоминающие своими проявлениями колики;
- Повышение температуры доградусов и лихорадочное состояние, возникшее без видимой причины;
- Схваткообразные боли, напоминающие приступ острого аппендицита.
Все эти тревожные симптомы соответствуют развитию катарального воспаления в подвздошной кишке. Причём следует помнить тот факт, что чем ярче будут выражены данные проявления развития патологического процесса, тем более тяжёлую форму имеет илеит.
Для хронического илеита всегда характерно его постепенное начало и достаточно умеренная выраженность симптомов. Жалобы пациентов с развивающимся у них терминальным илеитом обычно сводятся к наличию умеренных болей, локализующихся в правой подвздошной области, вздутие живота, сопровождаемое звуковыми эффектами, желтоватый водянистый стул с включениями из непереваренной пищи.
Последствия рефлюкс-илеита
Если, несмотря на тревожные симптомы, пациент не обратился к специалисту для уточнения диагноза и начала соответствующего лечения, илеит примет хроническую форму и будет мучить человека всю жизнь. При недостаточной терапии заболевания разрушение слизистой кишечника принимает прогрессирующий характер, а это чревато для пациента развитием очень тяжёлых признаков, которые всегда сопровождают терминальный рефлюкс-илеит. Среди них наиболее часто проявляются следующие:
- Кровавые поносы с примесями слизи;
- Острые приступы боли;
- Повышенная температура.
Помимо этого, если не применять при развитии данной патологии соответствующей терапии, воспалительный процесс будет распространяться и на другие органы пищеварительного тракта, провоцируя образованием многочисленных эрозий и язв возникновение непроходимости кишки. Помимо этого, игнорирование развития терминального илеита ведёт к образованию в организме такого страшного дефекта, как свищи. Они проникают в соседние органы и приводят к тому, что в них скапливаются в большом количестве белковые отложения, что нарушает процессы обмена. При таком развитии илеита не обойтись без срочного хирургического вмешательства.
Лечение и диета при терминальном илеите
Несмотря на то, что трактовать все противоречивые сведения об иммунологическом статусе такой разновидности болезни Крона, как терминальный илеит, развивающейся в подвздошной кишке и сопровождающейся катаральным воспалением, достаточно сложно, именно благодаря иммуноморфологическим исследованиям появилась возможность для обоснования активной терапий. А это позволяет провести адекватное лечение этой патологии подвздошной кишки.
В ней особое место отводится приёму пациентами таких медикаментозных средств, как кортикостероидные и антибактериальные препараты, а по определённым показаниям другие иммунодепрессанты. Кроме этого при этом заболевании применяется также большой арсенал разнообразных симптоматических средств, необходимых при терапии илеита: психотропные, кровезамещающие, противовоспалительные и другие.
Очень большое значение в адекватной терапии этого заболевания отводится и оптимальному режиму питания, а также соответствующей диете, ведь всем специалистам очень хорошо известно, что данная патология не поддаётся полному излечению и можно лишь заморозить патологический процесс на какое-то время.
Правильное диетическое питание при такой разновидности болезни Крона, как илеит, имеет огромное значение. Именно благодаря ему появляется возможность облегчить работу пищеварительных органов, а также исключить возможность дополнительного травмирования слизистой оболочки кишечника.
Только так можно прекратить образование на его стенках новых эрозивных поражений и рубцов. Этому способствует то, что все блюда, входящие в рацион питания пациента, являются очень легко усваиваемыми, высококалорийными, содержащими большое количество витаминов и жидкости, необходимых повреждённому пищеварительному органу.
Терминальный илеит: симптомы, лечение
Такое заболевание ЖКТ как терминальный илеит возникает спонтанно, а вылечить его довольно затруднительно. Последствия игнорирования проблемы могут принять ужасающие формы. В чем суть этой болезни и как с ней справиться?
Болезнь такого рода относится к проблемам кишечника. По своей сути илеит – это воспалительный процесс в подвздошном отделе тонкого кишечника, который сопровождается образованием язв и полипов, разрушением слизистой оболочки вплоть до появления гнойных свищей. Чаще всего заболевание развивается в молодом организме в возрастелет.
Это заболевание также известно под названием рефлюкс-илеит или болезнь Крона. Формы проявления могут иметь вид внезапного приступа колик, острый рецидивирующий характер либо же умеренный с перманентным расстройством пищеварения. Хроническая форма не позволяет нормально питаться и вызывает постоянный дискомфорт, что чревато полным отказом от еды.
Симптомы
Как распознать илеит? Симптомы болезни часто схожи с другими заболеваниями, поэтому без точных исследований диагноз поставить практически невозможно. Ему могут сопутствовать совершенно посторонние на первый взгляд явления: кожные высыпания, воспаление слизистых рта, глаз и носа, боли в суставах и почках.
Но при проявлении некоторых явных признаков нужно насторожиться и пройти обследование у врача. Их интенсивность примерно укажет на стадию заболевания. Основные симптомы терминального илеита:
- повышенная температура тела без видимой причины;
- боли в животе, схожие на приступ аппендицита;
- лихорадка;
- боли в области подвздошного отдела кишечника;
- колики;
- тошнота и рвота;
- вздутие живота;
- анемия;
- понос с примесью крови, слизи и гноя;
- снижение аппетита, отказ от пищи;
- снижение веса.
Чем ярче выражены данные проявления болезни, тем в более тяжелой форме протекает болезнь.
Причины
Илеит кишечника может возникнуть по целому ряду причин, одной из них является инфекция, которая провоцирует развитие воспалительного процесса. Она может попасть в организм вместе с пищей либо проникнуть из других органов вместе со слизью и кровью. Нередко это происходит из-за нарушений в работе баугиниевой заслонки, которая разделяет тонкий и толстый кишечник. Это вызывает застой содержимого кишечника, что приводит к проникновению инфекции.
Еще одна причина – нарушение питания и вредные привычки. Некачественная пища, вредные продукты, алкоголь раздражают слизистую кишечника, что приводит к ее повреждению. Дополнительно усугубляет ситуацию малоподвижный образ жизни. Этот фактор вообще является причиной примерно половины всех существующих заболеваний.
Также причинами илеита могут стать:
- аутоиммунная реакция организма;
- ослабление иммунитета после перенесенных болезней, что приводит к развитию вторичной инфекции;
- генетическая предрасположенность к заболеваниям ЖКТ.
Сочетание нескольких предрасполагающих факторов обычно приводит к более тяжелому и быстро прогрессирующему илеиту.
Последствия
При отсутствии лечения болезнь, которую и без того трудно вылечить окончательно, имеет свойство протекать длительно. Хронический илеит будет мучить больного на протяжении всей его жизни. При прогрессирующем разрушении слизистой кишечника учащаются острые припадки боли, кровавые поносы, повышается температура. Воспаление распространяется на другие отделы кишечника, затрагивая не только тонкий, но и остальные участки.
Если не принять никаких мер, в дальнейшем развивается непроходимость кишечника. Его внутренняя оболочка покрывается рубцами и язвенными очагами, накапливается гной, что ведет к обширному перитониту. Свищи проникают даже в соседние органы, происходит нарушение процессов обмена, в органах накапливаются белковые отложения. В таком случае без хирургического вмешательства не обойтись.
Диагностика и лечение
Если есть подозрения на илеит, лечение предполагает проведение предварительных исследований для постановки точного диагноза, выявления очагов воспаления и определения стадии заболевания. Обычно берется несколько образцов крови для анализа, моча и кал. Проводится ультразвуковое обследование, а при тяжелых формах течения заболевания берется образец ткани для биопсии.
Затем прописываются противовоспалительные и обезболивающие препараты, антибактериальная терапия, стероидные гормоны, витамины. Обязательное условие – соблюдение диеты и отказ от алкоголя. Акцент ставится на пище, богатой клетчаткой. Животные белки в рационе сокращаются. Постепенно нужно выработать привычку питания по расписанию, ввести регулярные занятия спортом для предотвращения рецидивов.
Также для очищения организма проводиться переливание плазмы.
Для всестороннего воздействия проводится дополнительное симптоматическое лечение, которое подбирается индивидуально под каждого пациента, в зависимости от особенностей проявления болезни. Оно может быть направлено как на другие органы ЖКТ, так и на выделительную систему или кожные покровы.
В запущенных случаях, когда обычные подходы оказываются малоэффективными, применяются более серьезные методы, чтобы устранить терминальный илеит. Лечение предполагает хирургическое вмешательство. Удаляются гнойники и рубцы, закрывающие проход, чистится слизистая кишечника, в особо тяжелых случаях приходится вырезать часть пораженной кишки. Процесс реабилитации сложный и весьма болезненный, поэтому не следует доводить ситуацию до крайних мер. В течение последующих лет больной находится на диспансерном учете, так как илеит имеет свойство перетекать в хроническую форму даже без явных на то причин.
Кишечный илеит – это тяжелое и очень опасное заболевание. Принятие срочных мер является залогом успешного выздоровления. Для профилактики следует позаботиться о ведении здорового и активного образа жизни, наладить режим и рацион питания.
Передача «Жить здорово» про терминальный илеит:
Илеит кишечника: что это такое, симптомы и лечение
Илеит – острое или хроническое воспалительное поражение подвздошной кишки, которая является конечным отделом тонкого кишечника.
В сравнении с другими заболеваниями желудочно-кишечного тракта илеит не является критическим состоянием, но при выраженных проявлениях способен существенно ухудшить качество жизни пациентов.
Общие данные
Это заболевание встречается довольно часто – оно возникает в разных формах хоть раз в жизни у, по разным данным, 70-95% населения. Илеит бывает:
- изолированный, когда поражается только подвздошная кишка;
- сочетанный – если наблюдается вместе с воспалительным поражением других отделов пищеварительного тракта.
Чаще всего илеит сочетается с:
- дуоденитом (воспалением 12-перстной кишки);
- еюнитом (воспалением тощей кишки, которая находится между 12-перстной и подвздошной кишкой).
В основном заболевают в молодом возрасте – от 20 до 40 лет. Несколько чаще страдает мужской пол.
В целом же хроническая форма заболевания составляет, по разным данным, от 5 до 7% всей воспалительной патологии тонкого и толстого кишечника – это считается высокой степенью поражения. Такой факт объясняется тем, что илеиты часто не выявлены, поэтому вовремя не лечатся: расположение подвздошной кишки мешает полноценной диагностике воспалительных процессов в ней, так как диагноз ставят преимущественно на основе симптомов, исключая поражение других отделов кишечника – инструментальная диагностика затруднена, поскольку подвздошная кишка недоступна для погружения в нее зонда во время фиброгастродуоденоскопии. Из-за недостаточной диагностики илеита врачи нередко следуют ошибочной тактике лечения.
Причины
- острым – чаще наблюдается у детей;
- хроническим – им чаще страдают взрослые. Хроническая форма зачастую характеризуется рецидивирующим течением – чередованием периодов затишья и обострений.
Содержимое человеческого кишечника не является стерильным, и илеит часто провоцируется инфекционным поражением подвздошной кишки – бактериальным или вирусным.
Возбудителями хронического илеита выступают:
Острая форма илеита, помимо указанных возбудителей, также может быть вызвана вирусами – такими, как возбудители:
Также выделен ряд факторов, которые в одинаковой мере могут способствовать возникновению как острой, так и хронической формы илеита. Это:
- повышенная сенсибилизация организма (аллергизация);
- курение;
- злоупотребление спиртными напитками;
- нарушение принципов правильного питания – злоупотребление жирной, жареной, приправленной, экстрактивной (вызывающей повышенное выделение секрета и ферментов ЖКТ) пищей;
- интоксикация. Имеют значение бытовые и промышленные яды, токсины грибов, тяжелые металлы и вещества, используемые в качестве химических реагентов;
- прием некоторых групп лекарств;
- ферментопатии – нарушение секреции ферментов, что, в свою очередь, нарушает нормальное пищеварение. Зачастую для ферментопатий характерна наследственная предрасположенность;
- хирургическое вмешательство по поводу заболеваний желудочно-кишечного тракта.
В целом острый илеит развивается из-з поражения подвздошной кишки на фоне отягчающего фактора (чаще всего – нарушения режима питания). Хроническая форма заболевания в абсолютном большинстве случаев развивается у тех людей, которые:
- игнорируют активный образ жизни;
- налегают на жирную, жареную, острую пищу и алкоголь;
- имеют сопутствующие болезни желудочно-кишечного тракта. Чаще всего воспалительное поражение подвздошной кишки развивается при таких болезнях ЖКТ, как хронический панкреатит, желчнокаменная болезнь, хронический холангит (воспаление желчевыводящих путей);
- перенесли операции на органах брюшной полости с последующим развитием спаечного процесса.
Острый и хронический илеит может возникать как первичная форма заболевания, так и как вторичное проявление некоторых болезней – в частности, это:
В зависимости от причины возникновения все илеиты разделяют на:
По течению выделяют такие формы илеита, как:
Если речь идет о хроническом, длительно протекающем илеите, то выделяют такие его стадии, как:
- обострения;
- неполная ремиссия – идет процесс восстановления слизистой оболочки подвздошной кишки и ее возвращения к нормальному состоянию, клинически наблюдается частичное затихание симптомов;
- полная ремиссия – слизистая оболочка практически восстановлена, клинически наблюдается полное затихание симптомов.
С точки зрения тканевых изменений в слизистой оболочке илеита наблюдаются классические признаки воспаления – покраснение, отечность тканей, повышение местной температуры, болезненность, которая манифестируется болями в животе, ухудшение всасывающей способности подвздошной кишки.
Симптомы илеита
Классические симптомы воспалительного поражения подвздошной кишки – это:
- боли в животе;
- диспептические нарушения;
- гипертермия (повышение температуры тела);
- признаки ухудшения общего состояния организма.
Диспептические нарушения – тошнота, рвота, понос, урчание в животе, вздутие кишечника, жидкий стул – бывают при острой форме илеита или при обострении хронической формы.
Острый илеит характеризуется:
- острым началом;
- бурной симптоматикой;
- довольно недлительным течением и быстрым выздоровлением. Бывают случаи, когда острый илеит проходит самостоятельно, без лечения.
Клиническая симптоматика, характерная для острого илеита, следующая:
- боли в правой подвздошной области острые, кратковременные, могут купироваться после посещения больным туалета;
- частый жидкий стул. Понос наблюдается до 20 раз в сутки – больной может выйти из туалета и тут же, буквально через минуту, по нужде вернуться обратно (симптом «дежурства в туалете»);
- боли в животе обычно сопровождаются тошнотой и рвотой. После рвоты наступает кратковременное облегчение;
- температура тела повышается до 39 градусов по Цельсию;
- довольно выражены признаки общего недомогания – головные боли, слабость, больной характеризует свое состояние, что его словно шатает.
Хроническая форма илеита манифестируется более постепенным началом. В 85-90% всех клинических случаев симптомы выражены умеренно – это:
- малой или средней интенсивности, терпимые боли в правой подвздошной области, в ряде случаев параллельно развиваются боли вокруг пупка;
- вздутие живота, но газы при этом отходят;
- урчание в животе, которое на своем пике разрешается опорожнением кишечника;
- водянистый стул – испражнения при этом имеют желтоватый оттенок. Если дефекация прошла сразу после приема пищи, в кале можно обнаружить остатки непереваренной пищи (особенно растительные волокна). Нередко акт дефекации не приносит чувства облегчения – наоборот после него боли в животе могут усилиться;
- постепенное умеренное ухудшение общего состояния организма (может проявиться только через несколько месяцев от начала заболевания, но его признаки уверенно нарастают).
По некоторым данным, болевой синдром в правой подвздошной области является признаком хронической формы илеита в 70% всех клинических случаев (из них – чаще всего при иерсиниозном поражении).
Изменения общего состояния появляются из-за постоянно ухудшенного всасывания питательных веществ (белков, жиров, углеводов), витаминов и минеральных соединений. Самые показательные признаки это:
- некритичное, постепенное, но прогрессирующее снижение веса;
- прогрессирующее ухудшение работоспособности – и интеллектуальной, и физической;
- нарушения сна – бессонница ночью или чуткий тревожный сон;
- ухудшение психологического настроя – апатия и потеря интереса к вещам, которые ранее привлекали внимание;
- признаки гиповитаминоза – ухудшение зрения, сухость и ломкость волос и ногтей, сухость кожи, образование гематом (синяков) при наименьших ушибах и так далее;
- на более поздних стадиях постепенно начинает развиваться остеопороз – ломкость костной ткани. У больных с частыми переломами, возникшими из-за не особо выраженных усилий, причину такой критической ломкости следует искать в патологии кишечника – в частности, при затяжном воспалительном поражении подвздошной кишки.
Осложнения
Если острый илеит сопровождается частым выраженным поносом и рвотой, это может привести к самому главному его осложнению – обезвоживанию. В большинстве случаев оно купируется без проблем, но если помощь не оказана или оказана неграмотно, в свою очередь могут наступить такие осложнения, как:
- гиповолемический шок (нарушение микроциркуляции крови в тканях из-за сниженного объема циркулирующей крови);
- судороги;
- нарушение со стороны свертывающей системы крови.
Также хронический илеит нередко осложняется хроническими маловыраженными, но упорными кишечными кровотечениями.
В крайне запущенном состоянии, если дегидратация (обезвоживание) нарастает, может наступить летальный исход.
Лечение обезвоживания считается неграмотным, если восполнение потерь жидкости проводят с помощью не внутривенного вливания растворов, а введения жидкости через рот, при этом она тут же выводится из организма с жидкими каловыми или рвотными массами. Это одна из главных причин нарастающей дегидратации организма при данном заболевании. Обезвоживание при остром илеите (и поражении других участков желудочно-кишечного тракта) еще называют эксикозом.
Диагностика
Диагностировать воспалительное поражение подвздошной кишки только на основании жалоб и данных анамнеза проблематично. Поэтому необходимо привлечь дополнительные методы диагностики.
Данные физикального обследования сами по себе не отличаются высокой информативностью, но необходимы в комплексной диагностике этой болезни:
- при осмотре будет выявлено, что язык сухой, с белым налетом – но это неспецифический признак;
- при пальпации больной жалуется на умеренную болезненность в правой подвздошной области. На пике диспептических явлений (в частности, частого поноса) определяется урчание при прощупывании живота в той же области;
- при перкуссии если живот вздут, определяется звонкий звук, словно стучат по барабану;
- при аускультации на пике поноса слышно усиление перистальтических шумов, особенно в правой подвздошной области.
При осмотре испражнений будет выявлен характерный светло-желтый оттенок кала и остатки непереваренной пищи.
Данные при острой и хронической формах илеита практически схожие – при острой болезненность в животе при пальпации будет более выраженной.
При ректальном обследовании прямой кишки (пальцем в перчатке) на пике частого опорожнения можно выявить зияние прямого прохода.
Данные инструментальных методов диагностики не являются особенно информативными, но их привлекают для комплексного диагностического процесса – больше для дифференциальной диагностики. Применяют такие методы, как:
- рентгенография пассажа бария по тонкому кишечнику – больному предлагают выпить порцию сульфата бария и через полчаса проводят рентгеноскопию и -графию кишечника. Во время исследования можно выявить участки спазма подвздошной кишки и нарушение пассажа (перемещения) сульфата бария – замедленное опорожнение подвздошной кишки от контрастного вещества. В тяжелых случаях возможны признаки динамической (из-за нарушения моторики кишки) кишечной непроходимости – в частности, отсутствие пассажа бария;
- фиброгастрододеноскопия (ФГДС) – во время нее зонд не достает до подвздошной кишки, но это исследование поможет выявить сочетанные изменения тонкого кишечника;
- ультразвуковое исследованиеорганов брюшной полости (УЗИ) – поможет провести дифференциальную диагностику илеита с заболеваниями паренхиматозных органов брюшной полости, при патологии которых возможна схожая клиническая симптоматика (боли в животе, рвота и так далее);
- мультисрезовая компьютерная томография (МСКТ) – с ее помощью также можно оценить состояние внутренних органов и верифицировать диагноз.
Лабораторное исследование более информативно в диагностике илеита. Привлекают такие методы, как:
- общий анализ крови – в нем выявляют возросшее количество лейкоцитов и увеличенную СОЭ, что показательно для воспалительного процесса;
- биохимический анализ крови – будет зафиксировано снижение количества общего белка и нарушение соотношения белковых фракций. Также выявляют снижение количества микроэлементов;
- вирусологическое и бактериологическое исследование кала – под микроскопом выявляют возбудителей илеита;
- копрограмма – в кале обнаруживается большое количество непереваренных фрагментов пищи, углеводов, а также уменьшенное количество ферментов;
- анализ кала на скрытую кровь – илеит часто осложняется хроническим кровотечением, но визуально кровь в кале не определяется, а только благодаря такому анализу.
Дифференциальная диагностика
Дифференциальную (отличительную) диагностику воспалительного поражения подвздошной кишки следует в первую очередь проводить с теми болезнями, для которых характерен понос. Это такие патологии, как:
- пищевое отравление;
- тиреотоксикоз – усиление функции щитовидной железы;
- дизентерия – инфекционное поражение ЖКТ шигеллами;
- неспецифический язвенный колит;
- синдром раздраженного кишечника – при нем появляется расстройство кишечника без морфологических изменений со стороны его стенки;
- болезнь Аддисона – хроническая недостаточность коры надпочечников, клиническая картина которой, помимо прочих симптомов, характеризуется болями в животе и поносом.
Лечение илеита
Больного с острым илеитом в обязательном порядке госпитализируют в стационар – необходима будет грамотная коррекция обезвоживания, которую можно провести только с помощью инфузионной терапии, осуществляемой под медицинским контролем. Помимо гастроэнтеролога, в лечении инфекционного илеита также должен принимать участие инфекционист.
В основе консервативной терапии острого илеита лежат следующие назначения:
- диета. Она основывается на дробном, частом приеме механически, химически и термически щадящей еды – проще говоря, еда должна быть измельчена, не горячая, с исключением острых, соленых и экстрактивных (то есть, вызывающих повышенное выделение ферментов, желудочных и кишечных соков) продуктов, легкоусваиваемой и обогащенной витаминами. При рвоте и поносе назначается голод;
- антибактериальная терапия – с учетом выделенного возбудителя и его чувствительности;
- инфузионная терапия – применяется для коррекции обезвоживания (при рвоте и поносе) и для дезинтоксикации организма (при инфекционной природе илеита). При этом внутривенно капельно вводят глюкозу, белковые растворы, электролиты;
- ферментные препараты – их назначают для облегчения переработки и усваивания пищи;
- вяжущие средства и сорбенты – назначаются при продолжительном поносе;
- спазмолитики – их вводят по показаниям при выраженном болевом синдроме;
- пробиотики – нужны для нормализации нормальной микрофлоры кишечника;
- комплексные витамины – применяются даже в том случае, если еда при илеите витаминизирована.
Назначения при хроническом илеите будут такими:
- диета;
- ферменты – для улучшения пищеварения;
- пробиотики – для обогащения нормальной микрофлоры кишечника;
- витаминотерапия. Витамины назначаются в виде комплексов, содержащих также минералы;
- в случае нарушения опорожнения (жидкого стула) – вяжущие средства (можно и растительного происхождения).
Особенности диетического питания заключаются в следующем:
- исключить грубую, горячую, острую, жареную, жирную пищу;
- включить молочно-кислые продукты;
- необходимо достаточное количество белков, витаминов и микроэлементов;
- ограничить углеводы (так как они могут провоцировать брожение в кишечнике) и жиры;
- прием пищи должен быть дробным – 4-5 раз в день, в виде небольших порций.
Если причиной илеита является наследственная ферментопатия, то такой диеты следует придерживаться всю жизнь.
Лечение хронического илеита – длительное, иногда до нескольких месяцев. Но даже при удачном лечении не исключены рецидивы.
Профилактика
Меры, призванные предупредить илеит, стандартны, как для всех заболеваний пищеварительного тракта – это:
- рациональное питание с соблюдением режимного приема пищи (завтраки, обеды, ужины) и включением достаточного количества всех питательных веществ;
- отказ от приема алкоголя и курения. Алкоголь повреждает слизистую оболочку подвздошной кишки, никотин ухудшает местное кровоснабжение кишечника и способствуют более выраженному проявлению нарушений со стороны его стенки;
- своевременное выявление и ликвидация инфекционного агента в кишечнике – до того, как он успел спровоцировать выраженные изменения в его слизистой оболочке;
- при наследственных ферментопатиях – прием ферментных препаратов после консультации у врача.
Прогноз
Прогноз при острой форме илеита благоприятный. В случае хронического воспалительного поражения подвздошной кишки прогноз зависит от того, насколько выражено поражение слизистой оболочки кишечной стенки. Прогноз улучшается при неукоснительном соблюдении рекомендаций врача (диета, в случае необходимости – прием ферментных препаратов).
Нелеченный или плохо леченный хронический илеит приводит к постепенному истощению пациента и ухудшению работы всех органов и систем, которые недополучают питательные вещества. Критическое обезвоживание наблюдается чрезвычайно редко, при полностью запущенном илеите с рвотой и поносом – в этом случае возможен летальный исход.
Ковтонюк Оксана Владимировна, медицинский обозреватель, хирург, врач-консультант
– это острое либо хроническое воспаление подвздошной кишки (дистального отдела тонкого кишечника). Проявляется диспепсическими расстройствами, болями в животе, повышением температуры до субфебрильных цифр, слабостью и недомоганием. Для подтверждения диагноза необходимо провести общий анализ крови, бактериологический и клинический анализы кала, рентгенологическое исследование кишечника с контрастированием. Бактериальные илеиты требуют применения антибиотиков, всем пациентам назначают специальную диету, энтеросорбенты и вяжущие средства, ферменты, корректоры кишечной моторики, пробиотики и мультивитамины.
Общие сведения
Илеит – достаточно распространенное заболевание, обычно сочетающееся с воспалительным процессом в других отделах кишечника (дуоденитом , еюнитом , тифлитом и т. д.). Патология поражает преимущественно молодых людей от 20 до 40 лет, несколько чаще встречается у мужчин. У жителей крупных городов и мегаполисов илеит встречается в два раза чаще, чем у сельского населения.
Диагностика
В диагностике большое значение придается лабораторным методам исследования, так как дистальный отдел тонкой кишки практически недоступен для осмотра с помощью эндоскопа. Производят общий анализ крови – в нем могут быть выявлены воспалительные изменения (лейкоцитоз, сдвиг лейкоформулы влево, повышение СОЭ). Назначается вирусологическое и бактериологическое исследование кала, в копрограмме определяется большое количество непереваренных пищевых волокон, углеводов, снижение ферментативной активности.
Обязательно выполняется анализ кала на скрытую кровь, так как хронические кровотечения довольно часто осложняют течение илеита. В биохимическом анализе крови отмечается недостаточность белка и микроэлементов. Информативным методом диагностики является рентгенография пассажа бария по тонкому кишечнику - во время исследования можно выявить нарушения моторики кишечника, динамическую кишечную непроходимость . На снимках могут быть выявлены участки спазма подвздошной кишки, свищи и стриктуры. Патологические изменения кишечной стенки приводят к нарушению пассажа кишечного содержимого, что может проявляться клиникой непроходимости кишечника.
Консультация врача-эндоскописта поможет диагностировать сопутствующую патологию пищеварительного тракта; ЭГДС проводится для исключения гастрита, воспаления начальных отделов тонкого кишечника. УЗИ органов брюшной полости выполняется при наличии подозрения на желчнокаменную болезнь, панкреатит. Также УЗИ позволит оценить состояние кишечной стенки, наличие выпота в брюшной полости (асцита). МСКТ брюшной полости дает возможность комплексной оценки состояния всех внутренних органов, выработки правильной тактики лечения.
Илеит следует дифференцировать с другими заболеваниями, протекающими с диареей: тиреотоксикозом, неспецифическим язвенным колитом , тиреотоксикозом синдромом раздраженного кишечника , болезнью Аддисона.
Лечение илеита
Всем пациентам с подозрением на воспалительный процесс в области подвздошной кишки показана консультация гастроэнтеролога . Специалист сможет дифференцировать жалобы, выявить закономерности течения заболевания, выработать правильную тактику диагностического поиска и терапии. При наличии острого инфекционного илеита в лечении обязательно принимает участие инфекционист . Лечение острых илеитов осуществляется только в стационаре. При верифицированном бактериальном генезе илеита (после определения чувствительности выделенной микрофлоры к антибиотикам) назначается антибактериальная терапия.
Обязательным компонентом лечения является диета – пища должна быть механически, химически и термически щадящей, легкоусваиваемой и богатой витаминами. При наличии упорной рвоты и диареи назначается инфузионная терапия растворами глюкозы, солевыми растворами. Для нормализации усваивания пищи обязательно назначают ферментные препараты. Если сохраняется диарея, рекомендуют прием вяжущих средств, сорбентов, рисового отвара. Важной составляющей терапии илеита служат витамины и пробиотики.
Тактика лечения хронических илеитов несколько иная. Назначается щадящая диета, содержащая молочно-кислую продукцию, небольшое количество грубых пищевых волокон, исключающая прием острых, жареных и жирных блюд. В меню включается достаточное количество белка, витаминов и минералов. Принимать пищу желательно 4-5 раз в день, маленькими порциями. При верификации наследственной ферментопатии такая диета соблюдается пожизненно. Обязательно назначаются ферменты, препараты для нормализации моторики кишечника, пробиотики, витамины и минералы, вяжущие растительные средства. Лечение может длиться несколько месяцев, однако после нормализации состояния не исключаются рецидивы.
Прогноз и профилактика
Прогноз при остром илеите благоприятный, а при хроническом течении зависит от причины и степени поражения кишечной стенки. Соблюдение диеты и прием ферментных препаратов значительно улучшают качество жизни пациентов, позволяют избежать значительного истощения, улучшают прогноз. Профилактика заключается в своевременном выявлении и лечении хронической патологии пищеварительного тракта, соблюдении правильного образа жизни и питания.
Илеит – воспаление подвздошной кишки различного происхождения. Тонкий кишечник человека состоит из трёх отделов: двенадцатиперстная кишка, тощая и подвздошная. От слаженной работы всех частей будет зависеть здоровье всего организма, поскольку всасывание основной доли питательных веществ (витамины, микроэлементы, аминокислоты, жирные кислоты) происходит именно в тонком кишечнике.
По уровню поражения
- Локализованный (страдает только подвздошная кишка, чаще терминальный участок).
- Распространённый (с переходом воспалительной реакции на другие отделы тонкого или толстого кишечника).
- Илеит, сочетающийся с гастритом, панкреатитом и другими патологиями желудочно-кишечного тракта.
По причине возникновения

По течению
- Лёгкая степень.
- Средняя.
- Тяжёлое течение.
Также илеит может быть острым и хроническим (процесс длится более 6 месяцев), что зависит от причины, возраста, особенностей реагирования иммунной системы, лечебных мероприятий.
По характеру повреждения тканей кишечника
- Катаральное воспаление (затрагивает только слизистую).
- Эрозивное (образование глубоких эрозий вплоть до мышечного или серозного слоя, иногда с прободением стенки кишки). Наиболее неблагоприятный вариант течения терминального илеита.
Причины
Факторов, приводящих к воспалению подвздошной кишки, довольно много. Иногда так и не удаётся обнаружить истинную причину илеита. Встречаются следующие располагающие моменты:

Симптомы
Острый илеит
Характеризуется внезапным началом и проявляется следующими симптомами:

Острый илеит длится несколько дней (до 2 недель) и заканчивается полным выздоровлением (иногда самопроизвольным). В тяжёлых случаях развиваются осложнения: кишечное кровотечение, обезвоживание (опасно для детей), нарушение всасывания, непроходимость кишечника, перитонит, сепсис, образование свищевых ходов, инфильтратов брюшной полости.
Хронический илеит
Характеризуется постепенным началом и неспецифическими признаками, поэтому его трудно бывает отличить от других заболеваний желудочно-кишечного тракта:

Также развиваются авитаминозы, нарушение ритма сердца, снижается уровень белка крови.
Диагностика
Воспаление подвздошной кишки проявляется неспецифическими признаками, поэтому, в большинстве случаев, установить верный диагноз удаётся не сразу. Кроме того, терминальный отдел тонкого кишечника не доступен для эндоскопических методов из-за топографических особенностей.
Помощь в диагностике могут оказать следующие обследования:

Окончательный диагноз основывается на визуальном осмотре слизистой кишечника () или результатах биопсии.
Лечение
 Все случаи острого илеита у детей или острого осложнённого илеита у взрослых лечатся в условиях стационара. При лёгком течении возможна амбулаторная терапия с периодическим наблюдением гастроэнтеролога и инфекциониста, если требуется. Лечение острого илеита может продолжаться до двух недель, хронического до 6 месяцев.
Все случаи острого илеита у детей или острого осложнённого илеита у взрослых лечатся в условиях стационара. При лёгком течении возможна амбулаторная терапия с периодическим наблюдением гастроэнтеролога и инфекциониста, если требуется. Лечение острого илеита может продолжаться до двух недель, хронического до 6 месяцев.
Залогом скорейшего выздоровления является медикаментозное лечение, диета и коррекция образа жизни.
Диета
Принципы диетотерапии основываются на исключении острых, жирных, копчёных и консервированных блюд, также не рекомендуется слишком горячая или холодная еда. Приём пищи дробный, до 5-6 раз в день.
Медикаментозная терапия
Лекарственная схема и продолжительность лечения будут зависеть от предполагаемой причины илеита:

Хирургическая терапия
Хирургическое лечение требуется при возникновении осложнений, таких как:
- кровотечение;
- спайки с нарушением проходимости;
- свищи;
Прогноз и профилактика
Прогноз благоприятный при остром илеите. При хроническом воспалении прогноз будет зависеть от степени поражения кишечника, клинической картины и лабораторных показателей. Чем тяжелее протекает заболевание, чем больше осложнений, тем менее благоприятным считается прогноз.
Для предупреждения рецидивов необходимо соблюдать строгую, но богатую минералами и витаминами диету, отказаться от вредных привычек, санировать очаги хронической инфекции, посещать лечащего врача и проходить соответствующее профилактическое обследование. Качество жизни больных хроническим илеитом улучшает приём ферментных препаратов, противорецидивное лечение гормонами и цитостатиками.
(терминальный илеит) относится к группе идиопатических воспалительных заболеваний толстой кишки и является сложным хроническим аутоиммунным заболеванием неизвестной этиологии, характеризующимся рецидивирующим и перемежающимся воспалением во всех отделах ЖКТ от ротовой полости до перианальной области.
Патогенез является отражением сложного взаимодействия между генетической предрасположенностью, триггерами окружающей среды (диета, инфекции и т.д.) и иммунной системой: инициирующие факторы вызывают повышение проницаемости слизистой, что облегчает сенсибилизацию к антигенам. Закрепление и усиление иммунного ответа впоследствии приводит к аутодеструктивным процессам.
Поскольку специфическая причина заболевания отсутствует, проводимое лечение также носит неспецифический характер. В противоположность язвенному колиту (ЯК), хирургическое вмешательство при болезни Крона не приводит к излечению и поэтому показано только при осложнениях заболевания.
Парадоксально, но > 50% больных нуждаются в хирургическом вмешательстве в течение первых 10 лет заболевания, у > 70-90% этот риск сохраняется всю жизнь. Повторные вмешательства существенно увеличивают риск вторичных осложнений (стомы, синдром короткой кишки).
а) Эпидемиология
:
Ежегодная заболеваемость в западных странах: 6-8 новых случаев на 100000; распространенность заболевания составляет 50-100 случаев на 100000. Бимодальный возрастной пик: 15-30 и 60-80 лет. Северо-южный градиент: более высокая заболеваемость среди жителей индустриально развитых стран, городского населения > сельского населения. Тяжесть заболевания в различных этнических группах не различается.
Наличие семейного анамнеза у 15-25% больных. Конкордантность заболевания среди близнецовых пар: 30-67% - среди однояйцовых, 4% - среди двуяйцовых. Курение увеличивает первичный риск и риск рецидива (в противоположность ЯК, где никотин оказывает обратный эффект). Среди пациентов с болезнью Крона летальность выше, чем в общей популяции. Болезнь Крона связана с повышенным риском развития рака тонкой кишки и колоректального рака в участках хронического воспаления.
б) Симптомы болезни Крона
. Тяжесть заболевания, частота обострений и ремиссий вариабельны:
Общие симптомы (в частности, вначале заболевания в детстве): анорексия, потеря веса, истощение, анемия (потеря крови, дефицит витамина В12), задержка роста.
Абдоминальные симптомы: диарея (вследствие повреждения эпителия в сочетании со сниженным всасыванием желчных кислот, вызывающим слабительный эффект), кровотечение, боли и спазмы в животе, воспалительные инфильтраты, лихорадка, сепсис, симптомы обструкции (стриктуры).
Перианальные проявления: отекшие анальные бахромки, нагноение/абсцессы, свищи, незаживающие трещины/язвы, стеноз анального канала.
Внекишечные проявления: холелитиаз (сниженное всасывание жирных кислот в тонкой кишке), уролитиаз (желчные кислоты связывают кальций => увеличение всасывания оксалатов => увеличение концентрации оксалатов в моче), склерозирующий холангит, кожные изменения (узловая эритема, гангренозная пиодермия), офтальмопатия (увеит, конъюктивит, ирит), ревматологические заболевания (узелковый полиартрит, артралгия, ревматоидный спондилит), бронхопульмональные заболевания.
Осложнения: массивное кровотечение, сепсис, абсцесс забрюшинного пространства, токсический мегаколон, злокачественное перерождение.
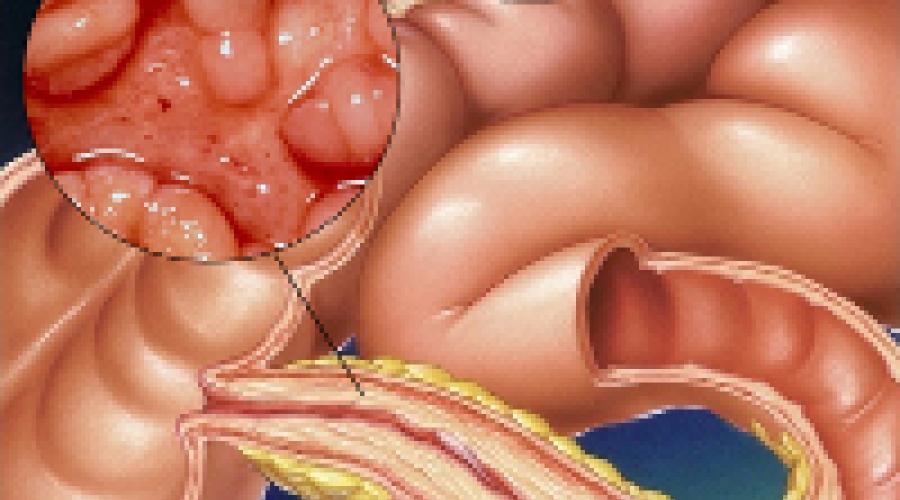
б - терминальный илеит при болезни Крона. Илеоскопия при колоноскопии.
в - рецидив болезни Крона после резекции: поражена оставшаяся часть терминального отрезка подвздошной кишки.
г - язвы в тощей кишке при болезни Крона. Капсульная эндоскопия.
в) Дифференциальный диагноз
:
ЯК, недетерминированный колит (7-15%), ишемический колит, аппендицит, дивертикулит (сигмовидной кишки, правой половины обочной кишки), колит, индуцированный лекарственными препаратами (например, НПВП), инфекционный колит (включая псевдомембранозный С.difficile колит), проктит при ЗПГШ (например, венерическая лимфогранулема, гонорея), лучевой проктит, СРК, целиакия, болезнь Уиппла, болезнь Бехчета.
г) Патоморфология болезни Крона
:
Распространение по всему ЖКТ: тонкая и толстая кишка - 40-50%, только тонкая кишка - 30%, только толстая кишка - 20% (рис. 4-14 А), перианальные поражения - 15-40% (в 3-5% случаев отмечаются только перианальные проявления болезни).
Макроскопическое исследование
:
- «Лоскутное» дискретное воспаление (чередование пораженных и непораженных сегментов), продольные щелевидные язвы («след от медвежьих когтей, грабель»), вид «булыжной мостовой», афтоидные язвы, глубокие язвы и трещины, которые могут формировать свищи, окутывание кишки брыжеечной клетчаткой, утолщение брыжейки и лимфаденопатия.
- Перианальные поражения: анальные бахромки, геморрой, трещины, язвы анального канала, свищи, ректовагинальные свищи. Перинанальные абсцессы. Аноректальные стриктуры, рак анального канала.
- Внимание: рак, возникающий на фоне болезни Крона, часто не имеет форму опухоли!
Микроскопическое исследование
:
- Трансмуральное острое и хроническое воспаление (нейтрофилы, лимфоциты), изъязвление, формирование неказеозных гранулем (общая частота выявления 50-60%, но редко при поверхностной биопсии!), пенетрирующие трещины => свищи, абсцессы; хроническое воспаление => фиброз, стриктуры.
- Внимание: частичное совпадение с морфологическими признаками у 7-15% больных (недетерминированный колит).
 а - болезнь Крона, активная стадия. Микроскопическая картина узкой и глубокой щелевидной язвы подвздошной кишки. В зоне поражения заметна выраженная воспалительная реакция с образованием грануляционной ткани
а - болезнь Крона, активная стадия. Микроскопическая картина узкой и глубокой щелевидной язвы подвздошной кишки. В зоне поражения заметна выраженная воспалительная реакция с образованием грануляционной ткани
б - болезнь Крона. Микроскопическая картина подслизистого слоя стенки подвздошной кишки. Скопление неказеозных гранулем окружено плотным инфильтратом из лимфоцитов
д) Обследование при болезни Крона
Необходимый минимальный стандарт
:
Анамнез: семейный анамнез ВЗК? Функция толстой кишки, перианальные изменения (текущие, в прошлом), течение симптомов, внекишечные проявления, недержание кала, курение? Факторы риска для дифференциального диагноза с другими заболеваниями?
Клиническое обследование: стигмы болезни Крона (перианальная деформация, свищи и т.д.), стриктуры?
Эндоскопия:
- Ригидная ректоромано- или фибросигмоидоскопия: вовлечение прямой кишки, биопсия?
- Колоноскопия: «золотой стандарт» определения распространенности и активности заболевания в толстой кишке.
Посев кала, яйца глист, токсины С. difficile => выявление специфической инфекционной этиологии.
Лабораторные анализы: Среактивный белок (СРБ), формула крови, показатели функции печени, нутритивные параметры.
Исследование тонкой кишки: пассаж контраста по тонкой кишке, КТ энтерография или капсульная эндоскопия (внимание: наличие стриктур!).
Экстренная госпитализация: обзорная рентгенография органов брюшной полости => выявление перфорации или дилатации толстой кишки.
Дополнительные исследования (необязательные)
:
Маркеры: определение антител к Saccharomyces cerevisae (ASCA) при болезни Крона дает положительный результат в 60% случаев; тест на перинуклеарные антинейтрофильные цитоплазматические антитела (пАНЦА) - отрицательный положителен в 60-80% случаев при ЯК) => комбинация ASCA-положительныи/пАНЦА-отрицательный при болезни Крона имеет 80% прогностическую ценность, окончательная роль маркеров остается невыясненной.
КТ: при изменениях, специфичных для болезни Крона, чувствительность > 70% и точность > 90%.
МРТ: исследование при сложных тазовых и параректальных свищах.
Рентгеноконтрастные исследования (ирригоскопия с барием или гастрографином): состояние слизистой, конфигурация кишечника, стриктуры, трещины и свищи; исследование противопоказано у больных с острым заболеванием (может усугубить ситуацию при токсической дилатации).
Виртуальная колоноскопия: роль не определена, имеется риск перфорации.
ПЭТ ПЭТ-КТ- роль в настоящее время не определена, исследования могут быть полезны для выявления свищей и характерной картины чередования пораженных и непораженных сегментов, оценки активности процесса, дифференциального диагноза между болезнью Крона и ЯК.
 а - болезнь Крона: утолщение концевых фаланг пальцев ног
а - болезнь Крона: утолщение концевых фаланг пальцев ног
б - болезнь Крона: афтозный стоматит
в - артропатия коленных суставов - выпот в супрапателлярной сумке
г - рентгенологический снимок коленного сустава пациента с болезнью Крона
е) Классификация болезни Крона
:
По характеру заболевания: с образованием и без образования стриктур, с образованием и без образования пенетраций.
По анатомической локализации: терминальный отдел подвздошной кишки (дистальная треть тонкой кишки), толстая кишка (без вовлечения тонкой), илеоколит (тонкая и толстая кишка), верхние отделы ЖКТ (проксимальнее детальной трети тонкой кишки), перианальная форма.
По тяжести (отражена в индексе активности болезни Крона): умеренная, средняя, тяжелая, фульминантная, ремиссия.
ж) Лечение болезни Крона без операции
:
- Консервативное лечение = лечение выбора; окончательная цель: достижение ремиссии (контроль симптомов, подавление активности заболевания), поддержание ремиссии, предотвращение рецидива после операции; в тяжелых случаях необходимо полное парентеральное питание для обеспечения «покоя кишки». - Группы препаратов:
Салицилаты: легкая и умеренно выраженная форма.
Кортикостероиды: от умеренно выраженных до тяжелых форм, быстрое подавление активности в 70-80% случаев.
Антибиотики: от умеренно выраженных до тяжелых форм с нагноением и абсцедированием.
Стандартные иммуносупрессоры (азатиоприн, 6-меркаптопурин (6-МР), метотрексат, циклоспорин, такролимус, микофенолата мофетил): поддержание длительного подавления активности с целью предотвращения хронической стероидозависимости, для достижения видимого эффекта может потребоваться прием в течение 3-6 месяцев.
Биологические иммуносупрессоры (инфликсимаб, натализумаб, адалимумаб): быстрое подавление активности стероидрезистентного заболевания (20-30%).
 а - . Отрезок подвздошной кишки сужен, стенка кишки немного утолщена (густая стрелка). Воспалительные тяжи (черная стрелка) в брыжейке тонкого кишечника. Компьютерная томография, аксиальное изображение на уровне пупка.
а - . Отрезок подвздошной кишки сужен, стенка кишки немного утолщена (густая стрелка). Воспалительные тяжи (черная стрелка) в брыжейке тонкого кишечника. Компьютерная томография, аксиальное изображение на уровне пупка.
б - некоторое утолщение стенки двух кишечных петель (пустая стрелка). Воспалительные тяжи в брыжейке тонкого кишечника (длинная стрелка). Воспалительные тяжи в брыжейке напоминают гребень (короткая стрелка) и отражают сосудистые изменения и перилимфатическое воспаление. Компьютерная томография на уровне подвздошных гребней того же пациента, что и на рисунке (а).
в - увеличение кишечных ворсинок при болезни Крона. В дистальной части подвздошной кишки заметно пять узелков (указаны стрелкой), кишечные ворсинки увеличены из-за отека и воспалительной инфильтрации. Высокая бариевая клизма.
г - болезнь Крона терминального отрезка подвздошной кишки. Заметна длинная язва на брыжеечном крае кишки в виде тонкого углубления, заполненного барием (тонкие стрелки), окруженная отечной возвышенной рентгенопрозрачной слизистой оболочкой. Слизистая оболочка дистальной части терминального отрезка подвздошной кишки узловатая.
Илеоцекальный клапан сужен (толстая стрелка). Рентгеноконтрастное исследование с барием.
з) Операция при болезни Крона
Показания
:
Симптомные подострые/хронические осложнения заболевания: рецидивирую-щий/персистирующий абсцесс (при невозможности чрескожного дренирования), свищи, стриктуры.
Острые жизнеугрожающие осложнения: фульминантный колит, токсический мегаколон, перфорация, сепсис, массивное кровотечение. Отсутствие ответа или ухудшение в течение 3-5 дней консервативной терапии.
Малигнизация: выявленный рак, дисплазия любой (низкой, высокой) степени, стриктура, недоступная осмотру (риск малигнизации - 5-10%).
Рефрактерное течение заболевания ограниченной протяженности: неудача или побочные эффекты консервативной терапии, риск развития зависимости от стероидов.
Хирургический подход
. Принципы:
Цель: оптимизация контроля симптомов и реконструкция с низкой частотой осложнений/летальности и высоким качеством жизни (например, без формирования стомы).
Невозобновляемый ресурс тонкой кишки => необходимость сохранения кишки: отсутствие преимущества радикальных хирургических вмешательств => никаких различий в частоте рецидивов после ограниченных и широких резекций нет.
Лапароскопический подход (если возможен) => уменьшение риска развития спаечной ТКН в отдаленном периоде.